C D
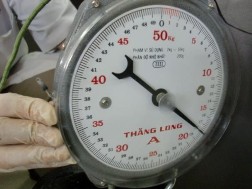
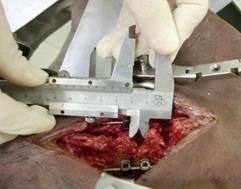
Hình 3.51C: Lực gập 18kg
Hình 3.51D: Khoảng cách liên mỏm gai: 11mm (sau khi treo tạ 18kg)
MẪU 2: THỬ NGHIỆM PHẪU THUẬT BOHLMAN CẢI TIẾN
- Cắt các D/C phía sau đến D/C dọc sau.
- Kết hợp xương mỏm gai C4-C5 bằng chỉ thép không gỉ, loại chỉ 0,7mm, phẫu thuật Bohlman cải tiến.
- Đo khoảng cách liên mỏm gai trước khi treo tạ = 7mm.
- Treo tạ lên đến 18kg. Khoảng cách liên mỏm gai = 12mm.
- Độ giãn rộng liên mỏm gai L = 5mm (12mm - 7mm).
- Không gãy xương, không trật khớp và không đứt dụng cụ (H 3.45).
Lực gập 18kg gây giãn rộng liên mỏm gai L = 5mm (12 – 7mm).
A B
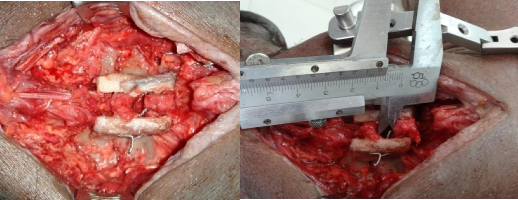
Hình 3.52A: KHX Bohlman cải tiến, đã cắt các D/C phía sau. Hình 3.52B: Khoảng cách liên mỏm gai = 7mm (trước khi treo tạ)
C D
Hình 3.52C: Treo tạ 18kg
Hình 3.52D: Khoảng cách liên mỏm gai = 12mm (sau khi treo tạ)
MẪU 3: THỬ NGHIỆM KHX THÂN SỐNG LỐI TRƯỚC
- Mổ lối trước cắt đĩa đệm, ghép mảnh xương mào chậu, bắt nẹp-vít vào thân đốt C4-C5 (H 3.53A).
- Mổ lối sau cắt các D/C phía sau đến D/C dọc sau.
- Đo khoảng cách liên mỏm gai trước khi treo tạ: 8,5mm.
- Khoảng cách liên mỏm gai khi treo tạ 18kg = 17,5mm.
- Không gãy xương, không trật khớp và không gãy dụng cụ.
Lực gập 18kg gây giãn rộng liên mỏm gai L = 9mm (17,5 – 8,5mm).
A B
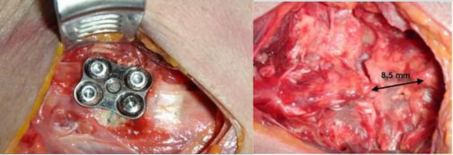
Hình 3.53A: Nẹp –vít lối trước C4-C5
Hình 3.53B: Cắt các D/C phía sau, khoảng liên mỏm gai = 8,5mm
C
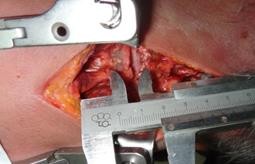
Hình 3.53C: Sau khi treo tạ 18kg, khoảng cách liên mỏm gai = 17,5mm.
3.2.2 Kết quả thực nghiệm trên xác
Kết hợp xương mỏm khớp bằng thanh dọc (nẹp) – vít.
Kết hợp xương mỏm gai, phẫu thuật Bohlman cải tiến.
Kết hợp xương thân sống bằng nẹp – vít.
Bảng 3.4: Kết quả thực nghiệm độ vững chắc của phẫu thuật Bohlman cải tiến và các phương pháp KHX khác trên xác rã đông:
LỰC TÁC ĐỘNG | TOÁC 2 MỎM GAI | GÃY XƯƠNG, GÃY DỤNG CỤ | |
THANH DỌC-VÍT MỎM KHỚP | 18Kg | 3mm | Không |
BOHLMAN CẢI TIẾN | 18Kg | 5mm | Không |
NẸP-VÍT THÂN SỐNG | 18Kg | 9mm | Không |
Có thể bạn quan tâm!
-
 Nghiên Cứu Mô Tả Thực Nghiệm Trên Xác Rã Đông Về Độ Vững Của Phẫu Thuật Bohlman Cải Tiến
Nghiên Cứu Mô Tả Thực Nghiệm Trên Xác Rã Đông Về Độ Vững Của Phẫu Thuật Bohlman Cải Tiến -
 A-B: Kỹ Thuật Xỏ Chỉ Của Phẫu Thuật Bohlman Cải Tiến: 2 Sợi Chỉ Kết Hợp Xương Mỏm Gai, 1Sợi Chỉ Xuyên Qua Nền Mỏm Gai Trên, Sợi Chỉ Thứ Hai
A-B: Kỹ Thuật Xỏ Chỉ Của Phẫu Thuật Bohlman Cải Tiến: 2 Sợi Chỉ Kết Hợp Xương Mỏm Gai, 1Sợi Chỉ Xuyên Qua Nền Mỏm Gai Trên, Sợi Chỉ Thứ Hai -
 Kết Quả Thực Nghiệm La-Bô Độ Bền Vật Liệu Khx. Kết Quả Thử Nghiệm Chỉ Hợp Kim 316L (Chỉ Thép)
Kết Quả Thực Nghiệm La-Bô Độ Bền Vật Liệu Khx. Kết Quả Thử Nghiệm Chỉ Hợp Kim 316L (Chỉ Thép) -
 Gập Góc Trước Mổ Hình 3.56: Sau Mổ Hết Gập Góc
Gập Góc Trước Mổ Hình 3.56: Sau Mổ Hết Gập Góc -
 Phục Hồi Thần Kinh Chi Trên Sau Mổ 3 – 6 Tháng = 80%
Phục Hồi Thần Kinh Chi Trên Sau Mổ 3 – 6 Tháng = 80% -
 Kết Quả Sự Di Lệch Csc Qua Thử Nghiệm Của White:
Kết Quả Sự Di Lệch Csc Qua Thử Nghiệm Của White:
Xem toàn bộ 201 trang tài liệu này.
3.3 KẾT QUẢ NGHIÊN CỨU THỰC NGHIỆM LÂM SÀNG
3.3.1 Đặc điểm dịch tễ của mẫu nghiên cứu
Nghiên cứu được thực hiện từ tháng 1/2000 đến tháng 10/2010, chúng tôi đã nghiên cứu cải tiến phẫu thuật Bohlman để điều trị cho 71 bệnh nhân bị trật và gãy trật 2 mỏm khớp, trật và gãy trật 1 mỏm khớp, bán trật 2 mỏm khớp và bong gân nặng CSC thấp do cơ chế cúi – căng – xoay. Mất liên lạc 5 BN. Còn lại 66 BN có thời gian theo dõi trung bình 30 tháng (thời gian theo dõi ngắn nhất 3 tháng (2 BN), dài nhất 106 tháng) với kết quả như sau:
Giới tính
NAM NỮ
Biểu đồ 3.6: Phân bố về giới tính
Nam chiếm tỉ lệ 74,2%, nữ chiếm 25,8%. Nam nhiều gấp gần 2,9 lần nữ. Như vậy, có sự khác biệt rõ ràng giữa tỉ lệ nam và nữ = 49/17.
Tuổi
Bảng 3.5: Đặc điểm về tuổi (17-70)
17-20 | 21-30 | 31-40 | 41-50 | 51-60 | > 60 | |
BN | 3 (4,5%) | 19 (28,8%) | 19 (28,8%) | 15 (22,7%) | 4 (6%) | 6 (10%) |
17-20
21-30
31-40
41-50
51-60
>60
Biểu đồ 3.7: Phân bố nhóm tuổi của mẫu nghiên cứu
Tuổi trung bình của nhóm là 39,9 ± 12,8. Tuổi nhỏ nhất là 17, tuổi lớn nhất
70. Lứa tuổi 21 – 40 chiếm tỉ lệ nhiều nhất 57,6%. Độ tuổi lao động 21 – 50 chiếm ưu thế 80,3%.
Nguyên nhân tai nạn
Được chia thành 3 nhóm như trong biểu đồ dưới đây
Tai nạn sinh hoạt Tai nạn lưu thông Tai nạn lao động
Biểu đồ 3.8: Nguyên nhân tai nạn
Tai nạn sinh hoạt chiếm tỉ lệ 49%, nhiều nhất trong số các nguyên nhân tai nạn, tiếp đến là tai nạn lưu thông chiếm 34,6%; số trường hợp bị tai nạn lao động chiếm tỉ lệ thấp nhất 16,4%. (Tai nạn thể dục thể thao không có).
Thời gian vào viện
Thời gian vào viện được tính từ lúc tai nạn cho đến khi vào bệnh viện Chấn Thương Chỉnh Hình. Trong lô nghiên cứu chúng tôi có: cấp cứu (<12 giờ) chiếm 12%; bán cấp (12 giờ - 3 tuần) chiếm 62%; mãn tính (>3 tuần) chiếm 26%. Tỷ lệ vào viện sớm chỉ có 12% là quá thấp.
3.3.2 Đặc điểm tổn thương của mẫu nghiên cứu
3.3.2.1 Cơ chế chấn thương (2 loại)
Trong nghiên cứu này, chỉ nghiên cứu 2 cơ chế chấn thương thường gặp đó là: cơ chế cúi – căng và cơ chế cúi - xoay gọi tắt là cơ chế cúi - căng – xoay. Kết quả nghiên cứu có 45 BN (68,2%) tổn thương do cơ chế cúi – căng, 21 BN (31,8%) do cơ chế cúi - xoay .
32%
Cúi- căng Cúi - xoay
68%
Biểu đồ 3.9: Cơ chế chấn thương
3.3.2.2 Các loại gãy do cơ chế cúi – căng – xoay
Trật Bán trật
Trật một mỏm khớp
Bong gân nặng
Biểu đồ 3.10: Phân bố về các loại gãy do cơ chế cúi – căng – xoay
Có 27 BN (40,9%) bị trật và gãy trật 2 mỏm khớp; 17 BN (25,7%) trật và gãy trật 1 mỏm khớp; 14 BN(21,2%) bong gân nặng; bán trật 2 mỏm khớp 8 BN chiếm tỉ lệ ít nhất là 12,1%.
3.3.2.3 Tương quan giữa cơ chế chấn thương và loại gãy
Bảng 3.6: Tương quan giữa cơ chế chấn thương và loại gãy
Trật & Gãy Trật 2 MK | Trật & Gãy Trật 1 MK | Bán Trật 2 MK | BGN | TC | |
Cúi – Căng | 23 | 1 | 8 | 13 | 45(68,2%) |
Cúi – Xoay | 4 | 16 | 1 | 21(31,8%) | |
TC (%) | 27 (40,9%) | 17 (25,7%) | 8 (12,1%) | 14 (21,2%) | 66 (100%) |
Cơ chế cúi căng gây ra 4 loại tổn thương, trong đó trật, gãy trật 2 mỏm khớp chiếm đa số: 23/45 BN (51,1%).
Cơ chế cúi xoay gây ra 3 loại tổn thương, trong đó trật, gãy trật 1 mỏm khớp chiếm: 16/21 BN (76,2%).
3.3.2.4 Tương quan giữa vị trí tổn thương và loại gãy
Bảng 3.7: Tương quan giữa vị trí tổn thương và loại gãy
Trật & Gãy trật 2 MK | Trật & Gãy trật 1 MK | Bán trật 2MK | BGN | TC | % | |
C3 - C4 | 1 | 1 | 2 | 3 | ||
C4 - C5 | 7 | 8 | 1 | 7 | 23 | 34,8 |
C5 - C6 | 13 | 6 | 7 | 5 | 31 | 47 |
C6 - C7 | 4 | 2 | 1 | 7 | 10,6 | |
C7 - N1 | 1 | 1 | 1,5 | |||
C4 - C5 - C 6 C5 – C6 - C 7 | 1 | 1 | 2 | 3 | ||
TC | 27 | 17 | 8 | 14 | 66 | 100% |
![]() Đa số tổn thương ở C4 - C5, C5 - C6: 54/66 (81,8%).
Đa số tổn thương ở C4 - C5, C5 - C6: 54/66 (81,8%).
![]() Tổn thương chủ yếu là trật và gãy trật 2 mỏm khớp 27/66 (40,9%).
Tổn thương chủ yếu là trật và gãy trật 2 mỏm khớp 27/66 (40,9%). ![]() Hai bệnh nhân bị tổn thương 2 tầng C4 - C5 -C6 hoặc C5 – C6 –C7(3%).
Hai bệnh nhân bị tổn thương 2 tầng C4 - C5 -C6 hoặc C5 – C6 –C7(3%).
3.3.2.5 Di lệch trước mổ
Hình 3.54A: Di lệch (trước-sau) trước mổ. Hình 3.54B: Sau mổ hết di lệch Nguồn: từ tác giả
Cơ chế chấn thương cúi – căng- xoay làm cho đốt sống trên di lệch ra trước so với đốt sống dưới. Do đó, khi nói đến di lệch tức là di lệch trước - sau (H 3.54A- B). Sự di lệch tỷ lệ thuận với véc-tơ lực và mức độ tổn thương.
10
Di lệch trước mổ của 66 BN được đo trên phim X- quang. Số liệu thu thập được nạp vào máy tính, xử lý số liệu bằng chương trình Stata. Dưới đây là kết quả di lệch trung bình trước mổ: 5 ± 2mm.( Di lệch > 3,5mm là mất vững cột sống [118]).
0
5
Biểu đồ 3.11: Độ di lệch trước mổ (mm) Độ di lệch trung bình trước mổ: 5 ± 2mm.