Thuốc
Thuốc an thần.
Thuốc đối quang từ.
Thuốc sát trùng da, niêm mạc.
Vật tư y tế thông thường
Kim luồn chọc tĩnh mạch 18g.
Bơm tiêm 10mL.
Nước cất hoặc nước muối sinh lý.
Găng tay, bông, gạc, băng dính vô trùng.
Hộp thuốc và dụng cụ cấp cứu tai biến thuốc đối quang.
Người bệnh
Không cần nhịn ăn.
Người bệnh được giải thích kỹ về thủ thuật để phối hợp tốt với thầy thuốc.
Kiểm tra các chống chỉ định.
Hướng dẫn người bệnh thay quần áo của phòng chụp CHT và tháo bỏ các vật dụng chống chỉ định.
Có giấy yêu cầu chụp của bác sĩ lâm sàng với chẩn đoán rõ ràng hoặc có hồ sơ bệnh án đầy đủ (nếu cần).
3.3.4.2. Các bước tiến hành
Đặt người bệnh
Người bệnh được nằm ngửa trên bàn chụp.
Lựa chọn và định vị cuộn thu tín hiệu.
Di chuyển bàn chụp vào vùng từ trường của máy và định vị vùng chụp.
Kỹ thuật
Chụp định vị.
Tiến hành chụp các chuỗi xung trước tiêm thuốc: T1W đứng dọc, T2W đứng dọc, T2W cắt ngang qua vị trí cần thiết, Stir đứng dọc (nếu cần).
Tiến hành tiêm thuốc thuốc đối quang từ đường tĩnh mạch cho người bệnh, lượng thuốc đối quang từ sử dụng thông thường là 0.1mmol/kg cân nặng.
Chụp các chuỗi xung T1W sau tiêm thuốc 3 hướng. Trên thực tế thăm khám chỉ cần thực hiện 2 hướng sau tiêm. Với các tổn thương trong thân đốt sống, đĩa đệm, phần mềm quanh thân đốt sống, màng ngoài tủy phải sử dụng chuỗi xung T1 Fatsat mới bộc lộ tốt tổn thương. Các tổn thương u trong ống sống: ngoài trục hoặc trong trục thì không cần phải sử dụng chuỗi xung T1 Fatsat sau tiêm.
Kết thúc quá trình chụp: tháo cuộn thu tín hiệu, mời người bệnh ra ngoài đợi kết quả.
Kỹ thuật viên xử trí hình ảnh, in phim, chuyển hình ảnh và dữ liệu đến trạm làm việc của bác sĩ.
Bác sĩ phân tích hình ảnh, các thông số tưới máu và chẩn đoán.
Nhận định kết quả
Thấy rõ các cấu trúc giải phẫu của CSC.
Đánh giá được tính chất, mức độ bắt thuốc đối quang của tổn thương (nếu có).
Tai biến và xử trí
Sợ hãi, kích động: động viên, an ủi người bệnh.
Quá lo lắng, sợ hãi: có thể cho thuốc an thần với sự theo dõi của bác sĩ gây mê.
3.3.4. Hình ảnh đĩa đệm CSC trên CHT
Ảnh T1W ở một người khác thấy đĩa đệm đồng tín hiệu không vượt quá bờ thân đốt sống. Bờ trước và bờ sau tủy sống lượn đều không bị đẩy lõm |
Có thể bạn quan tâm!
-
 Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 1
Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 1 -
 Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 2
Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 2 -
 Triệu Chứng Định Khu Tổn Thương Rễ Thần Kinh Cổ
Triệu Chứng Định Khu Tổn Thương Rễ Thần Kinh Cổ -
 Phân Bố Bệnh Nhân Theo Thời Gian Từ Khi Khởi Phát Đến Đến Khi Khám Bệnh
Phân Bố Bệnh Nhân Theo Thời Gian Từ Khi Khởi Phát Đến Đến Khi Khám Bệnh -
 Các Triệu Chứng Và Dấu Hiệu Lâm Sàng Của Nhóm Có Hội Chứng Chèn Ép Rễ Đơn Thuần
Các Triệu Chứng Và Dấu Hiệu Lâm Sàng Của Nhóm Có Hội Chứng Chèn Ép Rễ Đơn Thuần -
 Hình Ảnh Thoát Vị Đĩa Đệm Csc Trên Ảnh Cắt Dọc
Hình Ảnh Thoát Vị Đĩa Đệm Csc Trên Ảnh Cắt Dọc
Xem toàn bộ 76 trang tài liệu này.
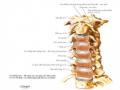
Hình 1.4. MRI cắt dọc cột sống cổ ở người trẻ có cột sống cổ bình thường
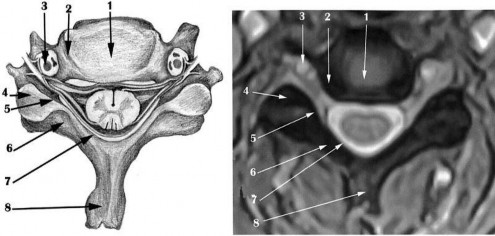
Hình 1.5. Mô hình cắt ngang cột sống cổ (hình trái) và hình ảnh MRI cắt ngang cột sống cổ C4 - C5 ở một thanh niên bình thường (hình phải)
Ảnh T2W thấy: (1) nhân nhầy tăng tín hiệu màu trắng đồng nhất do có nhiều nước. (2) vòng sợi giảm tín hiệu có màu đen, chu vi vòng sợi đều sắc nét. (3) động
mạch đốt sống. (4) diện khớp liên mấu. (5) rễ thần kinh. (6) cung sau đốt sống. (7) dây chằng vàng. (8) gai sau thân đốt.
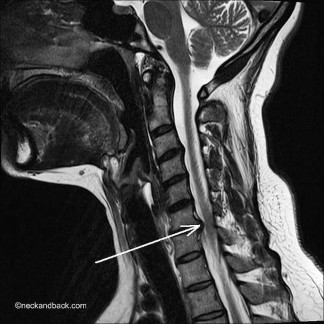
Hình 1.6. Hình ảnh TVĐĐ trên CHT
Trên ảnh cộng hưởng từ, đĩa đệm có ranh giới rõ, là tổ chức giảm tín hiệu trên ảnh T1, tăng tín hiệu trên ảnh T2 do có nhiều nước. Khối thoát vị đĩa đệm là phần đồng tín hiệu với đĩa đệm nhô ra phía sau so với bờ sau thân đốt sống và không ngấm thuốc đối quang từ. Các ảnh cắt dọc giúp đánh giá toàn bộ cột sống cổ, vị trí và số tầng thoát vị. Các ảnh cắt ngang cho thấy các kiểu thoát vị trung tâm, cạnh trung tâm và lỗ ghép. Phối hợp cả cắt dọc và cắt ngang đánh giá được mức độ thoát vị chèn ép vào tủy sống và rễ thần kinh, gây đè ép khoang dịch não tủy và phù tủy cùng mức [9], [16].
Dưới đây là bảng đặc điểm bình thường của các mô vùng cột sống cổ trên hình ảnh cộng hưởng từ:
Bảng 1.2. Đặc điểm bình thường của các mô vùng cột sống cổ trên hình ảnh cộng hưởng từ
T1 | T2 | STIR | Echo | |
Vỏ xương | Tín hiệu rất thấp | Tín hiệu rất thấp | Tín hiệu rất thấp | Tín hiệu rất thấp |
Tủy xương | Tín hiệu trung bình | Tín hiệu trung bình | Tín hiệu trung bình | Tín hiệu trung bình |
Đĩa đệm | Tín hiệu trung bình | Tăng tín hiệu | Tăng tín hiệu | Tăng tín hiệu |
Dịch não-tủy | Giảm tín hiệu | Tăng tín hiệu | Tăng tín hiệu | Tăng tín hiệu |
Mỡ | Tăng tín hiệu | Tăng tín hiệu | Giảm tín hiệu | Tín hiệu trung bình |
Tủy sống | Tín hiệu trung bình | Tín hiệu trung bình | Tín hiệu trung bình | Tín hiệu trung bình |
Dây chằng | Giảm tín hiệu | Giảm tín hiệu | Giảm tín hiệu | Giảm tín hiệu |
Cơ | Tín hiệu trung bình | Tín hiệu trung bình | Giảm tín hiệu trung bình | Tín hiệu trung bình |
Theo Clark 1991, đường kính trước sau của ống sống cổ trên ảnh T2 cắt dọc là:
C1 ≥ 21mm
C2 ≥ 20mm
C3 ≥ 17mm
C4-C8=14mm
Đường kính trước sau tủy cổ trên ảnh T2 cắt dọc > 6-7mm.
Đường kính ngang của ống sống trên ảnh cắt ngang là > 20-21mm
Chiều cao của đĩa đệm C2 < C3 < C4 < C5 <C6 < C7
Thường sử dụng đường kính trước – sau của ống sống giữa C4 và C6 để xác định kích thướng ống sống cổ. Bình thường ống sống cổ có đường kính > 13mm; ≤ 12mm là hẹp ống sống cổ. Kích thước ống sống có liên quan đến chỉ định phẫu thuật và lựa chọn phương pháp phẫu thuật
Năm 2009, Morishita Y và các cộng sự, trong phương pháp nghiên cứu đã đo đường kính ống sống bằng cách chụp cộng hưởng từ theo mặt phẳng đứng dọc
ở những bệnh nhân đau vùng cột sống cổ mà không có triệu chứng thần kinh, độ tuổi trung bình từ 17 đến 93, đã đưa ra kết luận: đường kính trước - sau của cột dịch não – tủy ở ngang mức của một cuống đốt sống nhất định chính là đường kính trước-sau của ống sống ở ngang cùng mức đó (trên hình chụp cộng hưởng từ chụp theo mặt phẳng đứng dọc).
Theo Moller:
Đường kính trước sau ống sống bình thường >12 mm
Ống sống cổ hẹp khi đường kính trước sau ống sống từ 10 – 12mm
Ống sống cổ hẹp nặng khi đường kính <10 mm
4. Phân loại thoát vị đĩa đệm
4.1. Phân loại theo liên quan với rễ thần kinh, tủy sống:
Rothman và Marvel chia làm 3 loại:
Thoát vị trung tâm chủ yếu chèn ép tủy sống gây ra bệnh lý tủy.
Thoát vị cạnh trung tâm chèn ép cả tủy sống và rễ thần kinh gây ra bệnh lý rễ tủy.
Thoát vị cạnh bên chủ yếu chèn ép vào rễ thần kinh, gây ra bệnh lý rễ.
4.2. Phân độ theo liên quan với dây chằng dọc sau:
Wegener OH (1995) chia thoát vị đĩa đệm ra hai độ:
Độ 1: Thoát vị nằm dưới dưới dây chằng dọc sau (dây chằng dọc sau còn nguyên vẹn, chưa bị rách
Độ 2: Thoát vị qua dây chằng dọc sau (dây chằng dọc sau đã bị rách, khối thoát vị chui qua chỗ rách vào trong ống sống).
Wood II GW (1992) chia thoát vị đĩa đệm làm bốn độ: theo sự tương quan giữa khối thoát vị của nhân nhầy với vòng sụn và dây chằng dọc sau.
Độ 1: Phồng đĩa đệm, vòng sợi chưa bị rách hết, nhân nhầy vẫn còn nằm trong vòng sợi nhưng lệch vị trí.
Độ 2: Lồi đĩa đệm hay dạng tiền thoát vị, khối thoát vị đã xé rách vòng sợi, nằm ở trước dây chằng dọc sau.
Độ 3: Thoát vị đĩa đệm thực sự, là khối thoát vị đã chui qua dây chằng dọc sau, nhưng vẫn còn dính liền với phần nhân nhầy nằm trước dây chằng dọc sau.
Độ 4: Thoát vị đĩa đệm có mảnh rời, là có một phần khối thoát vị tách rời khỏi phần đĩa đệm nằm trước dây chằng dọc sau, có thể di trú đến mặt sau thân đốt sống. Mảnh rời này thường nằm ngoài màng cứng, nhưng đôi khi xuyên qua màng cứng gây chèn ép tủy.
Cách phân loại này liên quan chặt chẻ với chỉ định và kết quả điều trị. Vì tỷ lệ bệnh nhân phồng và lồi đĩa đệm rất cao, nhưng không nhất thiết phẩu thuật. Ngược lại phẩu thuật có kết quả cao nhất ở nhóm thoát vị có mảnh rời và sau đó là nhóm thoát vị đĩa đệm thật sự.
CHƯƠNG 2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu
Chọn bệnh nhân ngẫu nhiên không phân biệt tuổi, giới, nghề nghiệp và nơi cư trú đã được chẩn đoán TVĐĐ CSC và điều trị tại Bệnh viện E.
1.1. Tiêu chuẩn lựa chọn
Đã được chẩn đoán là TVĐĐ CSC
Có phim chụp CHT CSC
Có hồ sơ bệnh án đầy đủ
Lâm sàng có 1 trong 3 hội chứng sau
HC chèn ép rễ
HC chèn ép tủy
HC chèn ép rễ - tủy kết hợp
1.2. Tiêu chuẩn loại trừ
Bệnh nhân TVĐĐ CSC có kết hợp với các bệnh lý cột sống và tủy sống.
Không đủ hồ sơ bệnh án
Không có phim chụp CHT cột sống cổ
1.3. Thời gian và địa điểm nghiên cứu.
Thời gian: tháng 9 năm 2021 đến tháng 4 năm 2022
Địa điểm: Khoa ngoại Thần kinh – Bệnh viện E
2. Phương pháp nghiên cứu
2.1. Thiết kế nghiên cứu
Nghiên cứu được thiết kế theo phương pháp mô tả cắt ngang, nghiên cứu hồi cứu.