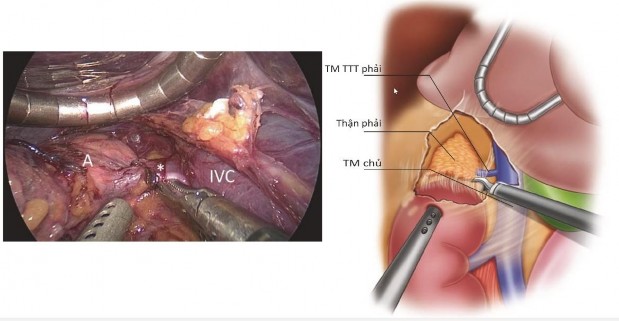
Hình 1.10: Kẹp cắt TM tuyến thượng thận phải nhìn từ trong phúc mạc
“Nguồn: Beninato T., 2019” 72
1.8.1.2 Đường sau phúc mạc vùng hông lưng
- Bóc tách khoang sau phúc mạc bằng dao cắt đốt siêu âm, nhận dạng cơ thắt lưng chậu, nhận dạng vùng rốn thận.
- Nhận dạng tĩnh mạch TTT chính: tĩnh mạch TTT chính bên phải đổ vào tĩnh mạch chủ.
- Kẹp cắt tĩnh mạch TTT chính bằng Hem-O-Lok.
- Trước khi kẹp cắt tĩnh mạch TTT, thông báo cho Bác sĩ gây mê để phối hợp điều chỉnh thuốc hạ áp trong TH bướu sắc bào tủy thượng thận.
- Giải phóng xung quanh bướu TTT bằng dao cắt đốt siêu âm, di động bướu.
- Di động bướu TTT.
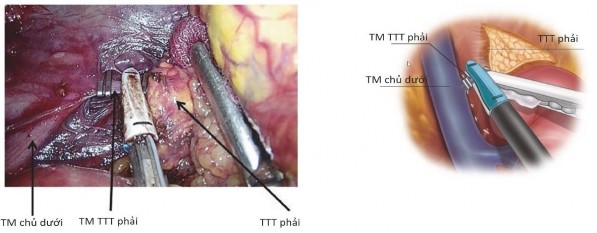
Hình 1.11: Kẹp cắt TM tuyến thượng thận phải nhìn từ sau phúc mạc
“Nguồn: Shifrin A., 2019” 73
Chú ý: phẫu thuật TTT bên phải có thể làm tổn thương khối tá tụy, TM thận phải và TM chủ dưới ngay vị trí TM tuyến thượng thận đổ vào TM chủ dưới. Phẫu thuật TTT bên trái.
1.8.2 Phẫu thuật tuyến thượng thận bên trái
1.8.2.1 Đường qua phúc mạc
- Di động góc lách của đại tràng, vén góc lách của đại tràng vào trong để trình bày mặt trước của cực trên thận trái và TTT trái, nhận dạng TM TTT chính: TM TTT trung tâm bên trái đổ vào TM thận.
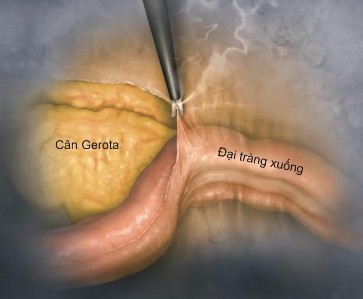
Hình 1.12: Mô tả cách tiếp cận TTT trái qua đường qua phúc mạc
“Nguồn: Lim S. K., Rha K. H. 2020” 6
- Trong quá trình di động đại tràng trái, đi đúng mặt phẳng giải phẫu, tránh phạm vào vỏ bao bướu TTT.
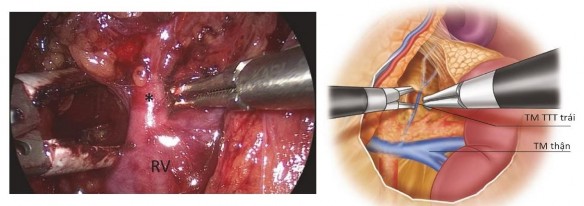
Hình 1.13: Bộc lộ TM TTT trái nhìn từ trong phúc mạc
“Nguồn: Drake F. T., 2019” 74
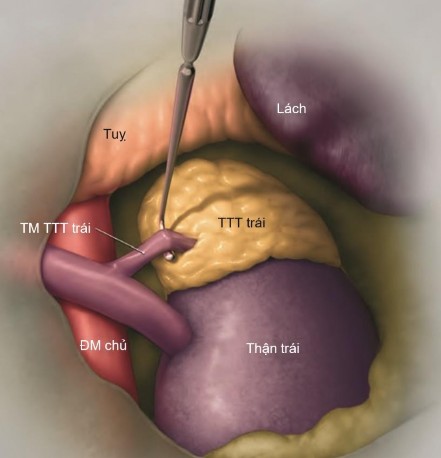
Hình 1.14: Mô tả cách bộc lộ TM TTT trái qua đường qua phúc mạc
“Nguồn: Lim S. K., Rha K. H. 2020” 6
1.8.2.2 Đường sau phúc mạc vùng hông lưng
- Bóc tách khoang sau phúc mạc bằng dao cắt đốt siêu âm, nhận dạng cơ thắt lưng chậu, nhận dạng vùng rốn thận.
- Nhận dạng tĩnh mạch TTT chính: tĩnh mạch TTT chính bên trái đổ vào tĩnh mạch thận.
- Kẹp cắt tĩnh mạch TTT chính.
- Trước khi kẹp cắt tĩnh mạch TTT, thông báo cho Bác sĩ gây mê để phối hợp điều chỉnh thuốc hạ áp trong TH bướu sắc bào tủy thượng thận.
- Giải phóng xung quanh bướu TTT bằng dao cắt đốt siêu âm, di động bướu.
- Di động bướu TTT.
Chú ý: phẫu thuật TTT bên trái có thể làm tổn thương lách, cuống lách, đại tràng trái, đuôi tụy, rách TM thận và TM thận ngay vị trí TM TTT đổ vào TM thận.
1.8.3 Biến chứng của phẫu thuật cắt bướu tuyến thượng thận
Biến chứng trong PT cắt bướu TTT gồm 2 nhóm: tổn thương mạch máu và tổn thương cơ các cơ quan. Tổn thương mạch máu gồm: TM chủ dưới, TM thận, TM TTT. Tổn thương các cơ quan gồm: gan, lách, tụy, túi mật. Biến chứng sau phẫu thuật: chảy máu, rò mật, nhiễm khuẩn vết mổ và viêm phúc mạc. 75
Biến chứng có thể xảy ra trong phẫu thuật cắt bướu TTT:
- Bướu bên phải: gan, tá tràng, TM chủ dưới, TM gan, TM TTT bên phải, tổn thương thận và ĐM cực trên thận, vỡ vỏ bao bướu và tổn thương cơ hoành, những tổn thương này có thể do phẫu tích không đúng mặt phẳng giải phẫu hoặc vị trí đặt các trocar không phù hợp. 76,77,78
- Bướu bên trái: tổn thương ĐM và TM lách, tổn thương tụy và dạ dày, TM hoành trên, nếu bướu lớn có thể tổn thương TM thận và TM TTT, cũng có thể tổn thương ĐM và TM thận, làm vỡ bướu và thủng cơ hoành. 76,77,78
1.9 GIẢI PHẪU BỆNH CỦA BƯỚU TUYẾN THƯỢNG THẬN
Vài thập kỷ trước, việc đánh giá giải phẫu bệnh của TTT thường bị giới hạn trong một số ít các thuật ngữ, chủ yếu là tăng sản (hyperplasia), bướu tuyến (adenoma), ung thư biểu mô (carcinoma) hoặc di căn (metastasis). Việc sử dụng các phương tiện hiện đại như kính hiển vi điện tử hay nhuộm hóa mô miễn dịch còn rất hạn chế, điều này dẫn đến ít hiểu biết về giải phẫu bệnh học của từng loại bướu khác nhau.
Ngày nay, với sự phát triển của kính hiển vi điện tử, hóa mô miễn dịch cũng như các hiểu biết về di truyền học, người ta đã phân loại và chẩn đoán ngày càng chính xác hơn các loại bướu TTT, cũng như đưa ra được tiên lượng cho những TH bướu TTT.
Bảng 1.3: Bảng phân loại giải phẫu bệnh bướu của TTT và ngoài TTT
I. Bướu của vỏ thượng thận Ung thư biểu mô vỏ thượng thận (cortical carcinoma) Bướu tuyến vỏ thượng thận (cortical adenoma) Bướu mô đệm dây sinh dục (sex cord stromal tumour) Bướu tế bào hạt (granulosa cell tumour) Bướu tế bào Leydig (Leydig cell tumour) Bướu dạng tuyến (adenomatoid tumour) Bướu trung mô và mô đệm (mesenchymal and stromal tumour) Bướu mỡ tủy thượng thận (myelolipoma) Bướu tế bào Schwann (schwannoma) Bướu hệ huyết học (haematological tumour) Bướu thứ phát (secondary tumour) |
II. Bướu của tủy thượng thận và phó hạch thần kinh ngoài thượng thận Bướu sắc bào tủy tuyến thượng thận (pheochromocytoma) Bướu tế bào cận hạch thần kinh đầu và cổ (head and neck paraganglioma) Bướu tế bào cận hạch thần kinh giao cảm (sympathetic paraganglioma) Bướu nguyên bào thần kinh của tuyến thượng thận (neuroblastic tumour) Bướu nguyên bào thần kinh (neuroblastoma) Bướu nguyên bào hạch thần kinh (ganglioneuroblastoma), dạng nốt Bướu nguyên bào hạch thần kinh (ganglioneuroblastoma), dạng hỗn hợp Bướu hạch thần kinh (ganglioneuroma) Bướu sắc bào tủy tuyến thượng thận hỗn hợp (composite pheochromocytoma) Bướu tế bào cận hạch thần kinh hỗn hợp (composite paraganglioma) |
Có thể bạn quan tâm!
-
 Vùng Phẫu Tích Để Nhận Dạng Tĩnh Mạch Ttt Phải
Vùng Phẫu Tích Để Nhận Dạng Tĩnh Mạch Ttt Phải -
 Chẩn Đoán Hình Ảnh Học Của Bướu Tuyến Thượng Thận
Chẩn Đoán Hình Ảnh Học Của Bướu Tuyến Thượng Thận -
 Tổng Quan Các Chỉ Định Điều Trị Bướu Tuyến Thượng Thận Phát Hiện Tình Cờ
Tổng Quan Các Chỉ Định Điều Trị Bướu Tuyến Thượng Thận Phát Hiện Tình Cờ -
 Phương Pháp Và Công Cụ Đo Lường, Thu Thập Số Liệu
Phương Pháp Và Công Cụ Đo Lường, Thu Thập Số Liệu -
 Tuổi, Giới Tính, Vị Trí Bướu Và Kích Thước Bướu
Tuổi, Giới Tính, Vị Trí Bướu Và Kích Thước Bướu -
 Giải Phẫu Bệnh Theo Chức Năng Nội Tiết Tố Của Bướu
Giải Phẫu Bệnh Theo Chức Năng Nội Tiết Tố Của Bướu
Xem toàn bộ 169 trang tài liệu này.
“Nguồn: Lam A. K., 2017” 5
Ghi chú: bướu thứ phát là ung thư từ cơ quan khác di căn đến TTT.
Phân loại bướu nội tiết của Tổ chức Y tế Thế giới (WHO) được xuất bản năm 2017, phiên bản thứ tư, bao gồm thay đổi đáng kể trong chương bướu TTT khi so sánh với phiên bản thứ ba được xuất bản năm 2004. 5
Những sửa đổi này chủ yếu dựa trên kiến thức mới về di truyền học cũng như biểu hiện lâm sàng của các loại bướu này. 5
Chương 2: ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1 THIẾT KẾ NGHIÊN CỨU
Nghiên cứu đoàn hệ hồi cứu.
2.2 ĐỐI TƯỢNG NGHIÊN CỨU
2.2.1 Dân số chọn mẫu
Tất cả các TH bướu TTT phát hiện tình cờ có chỉ định phẫu thuật cắt bướu, được khám và nhập viện điều trị tại khoa Ngoại Tiết niệu, bệnh viện Chợ Rẫy. Đề tài được thực hiện tại tổ Bộ môn Tiết niệu học, Khoa Ngoại Tiết niệu, bệnh viện Chợ Rẫy.
Bệnh nhân đến khám tại các phòng khám ngoại chẩn của bệnh viện Chợ Rẫy, tình cờ phát hiện bướu TTT khi làm các xét nghiệm hình ảnh học. Bệnh nhân được chuyển đến phòng khám Ngoại Tiết niệu.
2.2.2 Tiêu chuẩn chọn mẫu
Bệnh nhân được nhập vào khoa Ngoại Tiết niệu từ phòng khám ngoại chẩn hay được chuyển đến từ các khoa khác, được chẩn đoán có bướu TTT phát hiện tình cờ có các đặc điểm:
- Bướu TTT có chức năng (tăng tiết aldosterone, tăng tiết cortisol, tăng tiết androgen, bướu sắc bào tủy TTT).
- Hoặc bướu TTT nghi ngờ ác tính dựa trên hình ảnh học (chụp cắt lớp vi tính, chụp cộng hưởng từ).
- Hoặc bướu TTT không chức năng có kích thước ≥ 3 cm.
2.2.3 Tiêu chuẩn loại trừ
- Bệnh nhân có rối loạn đông máu hoặc bệnh tim, phổi chưa điều trị ổn định.
- Bướu TTT quá chỉ định phẫu thuật: bướu TTT ác tính có kèm di căn các cơ quan khác.
- Hồ sơ bệnh án không có đầy đủ thông tin nghiên cứu.
2.2.4 Phương pháp chọn mẫu
Các đối tượng được chọn liên tiếp vào nghiên cứu các trường hợp trong thời gian nghiên cứu, thỏa các tiêu chuẩn chọn mẫu và không thuộc tiêu chuẩn loại trừ.