thể được lý giải rằng, khoang âm đạo mới bóc tách nằm giữa bàng quang và trực tràng có dạng tổ chức liên kết lỏng lẻo chứa rất nhiều búi tĩnh mạch. Các búi tĩnh mạch này có thành mỏng dễ nhuyễn hóa bởi các thao tác mổ xẻ. Cần lưu ý rằng, việc đốt điện cũng không thể đảm bảo ngăn ngừa hoàn toàn chảy máu sau mổ. Do vậy khi khuôn nong được rút ra gây mất áp lực đè vào mạch máu, sự cọ sát làm bong cục máu đông sẽ gây ra hiện tượng chảy máu. Ngoài ra, những động tác làm tăng áp lực ổ bụng như ho, rặn khi đi vệ sinh cũng là một trong những yếu tố nguy cơ gây chảy máu khoang âm đạo sau mổ. Xử trí bao gồm bơm rửa khoang âm đạo và đốt điện cầm máu, đặt meche thấm Adrenalin hoặc đặt lại khuôn nong ép vào khoang âm đạo. Các bệnh nhân về sau nội soi kiểm tra lại thấy khoang âm đạo không còn chảy máu, liền thương tốt. So sánh với nghiên cứu của Zhao (2009) trên 9 bệnh nhân cũng xảy ra 1 trường hợp chảy máu âm đạo sau mổ; nghiên cứu của Li và cộng sự (2014), trên tổng số 38 bệnh nhân được phẫu thuật tạo hình âm đạo bằng ghép niêm mạc miệng có 1 trường hợp bị chảy máu âm đạo sau mổ; nghiên cứu của Nguyễn Thị Thu Trang cũng gặp phải chảy máu âm đạo sau mổ với 3/8 trường hợp chủ yếu do bệnh nhân ho nhiều [68, 42, 5]. Như vậy, biến chứng chảy máu âm đạo là khá thường gặp. Trong phẫu thuật, cần chú ý cầm máu kỹ khoang âm đạo và sau phẫu thuật cần tránh những thao tác mạnh khi tháo khuôn nong, không tháo khuôn nong sớm cũng như tránh yếu tố gây tăng áp lực ổ bụng có thể làm bong cục máu đông dẫn đến chảy máu âm đạo.
Trong nhóm nghiên cứu của chúng tôi tất cả bệnh nhân liền vết mổ môi bé thì đầu tốt. Vào ngày thứ bảy và ngày thứ mười sau mổ, chảy máu vị trí lấy niêm mạc xuất hiện ở 2/6 trường hợp. Điều này có thể được lý giải bởi ban đầu phẫu thuật viên sử dụng chỉ khâu đường kính nhỏ loại Catgut Chromic 5/0 hoặc 6/0, thời điểm 7 – 10 ngày sau mổ bệnh nhân bắt đầu vận động đi lại thường xuyên hơn làm đứt chỉ khâu dẫn đến chảy máu. Hai trường hợp này sau khi sát khuẩn, khâu lại vết thương thì bệnh nhân hết tình trạng chảy máu, vết thương liền tốt. Bốn bệnh nhân về sau phẫu thuật viên đổi sang loại chỉ có kích thước lớn hơn (Catgut Chromic 4/0 hoặc 3/0) thì không còn tình trạng chảy máu do đứt chỉ.
4.2.2. Kết quả sớm sau mổ
Do điều kiện kinh tế, xã hội, địa lý và dịch bệnh COVID-19, các bệnh nhân đã không thể thăm khám định kỳ đúng hẹn. Bệnh nhân theo dõi dài nhất là 4 tháng và ngắn nhất là 1 tháng. Thời gian theo dõi trung bình của 6 bệnh nhân là 2,7 ± 1,4 tháng.
Tại nơi cho, tất cả bệnh nhân liền sẹo tốt, sẹo mảnh, mờ và không đau ngứa. Như vậy, phương pháp của chúng tôi đẵ khắc phục được nhược điểm để lại vết sẹo
lớn và xấu khiến người bệnh tự ti của kĩ thuật McIndoe kinh điển với mảnh ghép da dày. Trong thực tế, các mảnh niêm mạc được lấy từ nếp gấp tự nhiên của âm hộ giúp tránh sự biến dạng của vị trí cho vật liệu. Nó còn giúp thu gọn môi bé phì đại ở một số trường hợp và giúp nhóm nghiên cứu nhận được những phản hồi rất tích cực từ người bệnh. Sử dụng mảnh ghép môi bé cũng khắc phục được nhược điểm của sử dụng niêm mạc miệng (sẹo trắng, cứng, biến dạng môi). Với ưu điểm có thể che dấu được sẹo và hạn chế tổn hại đến nơi cho, phương pháp tạo hình âm đạo bằng mảnh ghép môi bé đã chứng tỏ là một sự lựa chọn đúng đắn để điều trị dị tật không âm đạo.
Thăm khám khoang âm đạo bằng tay chúng tôi thấy kích thước trung bình của khoang âm đạo là 8,7 ± 1,5 cm, được che phủ hoàn toàn bởi niêm mạc mềm mại và ẩm ướt. Cả 6 bệnh nhân đều tuân thủ tốt theo quy trình nong đã được hướng dẫn nên không xuất hiện hiện tượng xơ và co rút khoang âm đạo. Khi mở khoang âm đạo bằng mỏ vịt và nội soi với ống mềm chúng tôi thấy toàn bộ khoang đều được bao phủ bởi niêm mạc màu hồng bóng và có dịch trong khoang âm đạo.

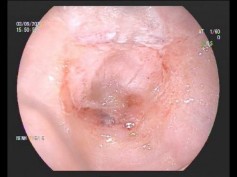
Hình 4.1. Niêm mạc âm đạo sau mổ 4 tháng.
Có một bệnh nhân có các tuyến tiết bã trắng trong khoang và đôi khi gây ra mùi hôi. Lời khuyên được đưa ra là vệ sinh âm đạo với dung dịch vệ sinh pH thấp và mặc đồ lót thông thoáng, chất liệu thấm hút tốt. Trong số 4 bệnh nhân có qua hệ tình dục sau mổ, chúng tôi nhận được phản hồi về chỉ số FSFI đạt mức Tốt 28,8 ± 1,6 (Điểm tối đa là 36 điểm). So sánh kết quả phẫu thuật tạo hình âm đạo với các nghiên cứu khác thể hiện ở Bảng 4.2.
Bảng 4.2. So sánh kết quả sau phẫu thuật tạo hình âm đạo
Tác giả | n | Biến chứng | Âm đạo (cm) | FSFI | |
Môi bé âm hộ | Nghiên cứu này | 6 | Không | 7 – 11 | 29,0 ± 1,9* |
Niêm mạc miệng | Thu Trang [5] | 11 | Không | 8,3 | 28,6 ± 2,1 |
Màng ối người | Richa Vasta [62] | 50 | Nhiễm khuẩn | 8,4 ± 1,0 | 30,8 ± 2,1 |
Mảnh ghép da | Atul Gowardhan [23] | 7 | Không | 7 – 9 | ** |
Ruột | Ates Karateke [35] | 29 | Nhiễm khuẩn Co rút khoang | 7 – 11 | ** |
Vạt da | Thu Hằng [2] | 8 | Hoại tử vạt Co rút khoang Mọc lông | 2 – 7,5 | ** |
* Phản hồi từ 4 bệnh nhân có quan hệ tình dục sau mổ. ** Không đánh giá. Tạo hình âm đạo theo Abbe-McIndoe | |||||
Có thể bạn quan tâm!
-
![Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].
Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33]. -
 Ngay Sau Khi Tháo Khuôn Nong, Bệnh Nhân Được Đánh Giá:
Ngay Sau Khi Tháo Khuôn Nong, Bệnh Nhân Được Đánh Giá: -
 Âm Hộ Và Niêm Mạc Âm Đạo Ở Bệnh Nhân Sau Mổ 4 Tháng.
Âm Hộ Và Niêm Mạc Âm Đạo Ở Bệnh Nhân Sau Mổ 4 Tháng. -
 Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 7
Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 7 -
 Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 8
Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 8 -
 Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 9
Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 9
Xem toàn bộ 88 trang tài liệu này.
Các nghiên cứu tạo hình âm đạo theo kỹ thuật của Abbe – McIndoe có kết quả rất tốt về cả giải phẫu và chức năng tình dục và hầu như không có biến chứng nào so với các nghiên cứu tạo hình âm đạo bằng ruột hay vạt da. Một lần nữa cho thấy phương pháp của Abbe – McIndoe là phương pháp không quá phức tạp, áp dụng được cho nhiều loại vật liệu cho kết quả cao và hạn chế tối đa biến chứng. Kết quả của nghiên cứu này bước đầu cho thấy mảnh ghép môi bé âm hộ là loại vật liệu hoàn toàn có thể sử dụng để lót khoang âm đạo.
KẾT LUẬN
Từ tháng 08/2018 – 05/2020, chúng tôi đã tiến hành phẫu thuật tạo hình âm đạo bằng mảnh ghép môi bé cho 6 bệnh nhân được chẩn đoán mắc hội chứng MRKH tại Khoa Phẫu thuật tạo hình thẩm mỹ và Hàm mặt, Bệnh viện E Hà Nội. Qua theo dõi, đánh giá kết quả điều trị, chúng tôi rút ra kết luận về kết quả tạo hình dị tật không âm đạo bằng mảnh ghép môi bé như sau:
1) 6 bệnh nhân trong nghiên cứu có đặc điểm lâm sàng và cận lâm sàng phù hợp với hội chứng MRKH (thể điển hình).
2) Sau phẫu thuật tạo hình âm đạo bằng mảnh ghép môi bé âm hộ, 6 bệnh nhân có khoang âm đạo đúng với giải phẫu, không có biến chứng sau mổ và có chức năng tình dục ở mức Tốt trở lên.
KIẾN NGHỊ
Hội chứng Mayer-Rokitansky-Kuster-Hauser là một hội chứng hiếm gặp nên trong thời gian khoảng 2 năm số lượng bệnh nhân của chúng tôi còn hạn chế.
Sau khi tiến hành nghiên cứu, chúng tôi đưa ra một số khuyến cáo sau:
Gia đình, người thân và chính bệnh nhân nên có ý thức và nhận biết về việc qua tuổi dậy thì mà không xuất hiện kinh nguyệt là bất thường, cần khám bệnh sớm.
Khi có chẩn đoán xác định mắc hội chứng MRKH, bệnh nhân cần được tư vấn về bệnh và chọn lựa phương pháp điều trị. Độ tuổi bắt đầu điều trị nên từ 18 trở đi vì khi đó bệnh nhân đã trưởng thành về cả thể chất và tinh thần, có nhu cầu quan hệ tình dục.
Phẫu thuật là biện pháp tối ưu để tạo được khoang âm đạo cho bệnh nhân. Có nhiều loại vật liệu sử dụng trong tạo hình âm đạo, trong đó mảnh ghép môi bé là loại vật liệu có nhiều ưu điểm.
Trước khi thực hiện phương pháp tạo hình âm đạo bằng mảnh ghép môi bé, bệnh nhân nên được thăm khám lâm sàng tỉ mỉ bởi bác sĩ chuyên khoa và đánh giá kích thước môi bé có đủ thể thực hiện được phương pháp này hay không.
TÀI LIỆU THAM KHẢO
A. Tài liệu tham khảo tiếng Việt
1. Trịnh Bình (2007), Mô - Phôi (Phần Mô học), Bộ Y tế - Nhà Xuất bản Y học, 238.
2. Nguyễn Thu Hằng (2009), "Đánh giá kết quả điều trị phẫu thuật dị tật không âm đạo", Luận văn tốt nghiệp Bác sĩ nội trú Đại học Y Hà Nội, tr. .
3. Nguyễn Văn Huy (2020), Trường Đại Học Y Hà Nội - Bộ Môn Giải Phẫu: Giải phẫu người (Sách dùng cho sinh viên hệ bác sĩ đa khoa), Nhà xuất bản Y học, Hà Nội.
4. Lê Thị Nga (2017), Đặc điểm lâm sàng, cận lâm sàng của Hội chứng Mayer - Rokitanski - Kuster - Hauser, Luận văn Thạc sĩ y học - Trường Đại học Y Hà Nội.
5. Nguyễn Thị Thu Trang (2016), Đánh giá kết quả tạo hình dị tật không âm đạo bằng ghép niêm mạc miệng, Luận văn Thạc sĩ Y học. Trường Đại học Y Hà Nội.
B. Tài liệu tham khảo tiếng Anh
6. "ACOG Committee Opinion No. 728 Summary (2018): Mullerian Agenesis: Diagnosis, Management, And Treatment" (2018), Obstet Gynecol, 131(1), tr. 196-197.
7. Samira Ajmal và Kanwal Yusuf (2010), "Vaginoplasty with bilateral islanded pudendal thigh flaps", Journal of Ayub Medical College, Abbottabad : JAMC, 22(1), tr. 1-6.
8. Fiona Bach, Julie M. Glanville và Adam H. Balen (2011), "An observational study of women with müllerian agenesis and their need for vaginal dilator therapy", Fertility and Sterility, 96(2), tr. 483-486.
9. J. F. Baldwin (1904), "XIV. The Formation of an Artificial Vagina by Intestinal Trransplantation", Annals of surgery, 40(3), tr. 398-403.
10. Eduardo Baptista, Giselda Carvalho, Carlos Nobre và các cộng sự. (2016), "Creation of a Neovagina by Laparoscopic Modified Vecchietti Technique: Anatomic and Functional Results", Rev Bras Ginecol Obstet, 38(09), tr. 456- 464.
11. Caghan Baytekin, Adnan Menderes, Fahri Mola và các cộng sự. (2007), "Total vaginal reconstruction with combined ‘Split Labia Minora Flaps’ and full- thickness skin grafts", Journal of Obstetrics and Gynaecology Research, 33(4), tr. 524-528.
12. Mary E. Boyle, Susan Smith và Lih-Mei Liao (2005), "Adult Genital Surgery for Intersex: A Solution to What Problem?", Journal of Health Psychology, 10(4), tr. 573-584.
13. Nina Callens, Griet De Cuypere, Petra De Sutter và các cộng sự. (2014), "An update on surgical and non-surgical treatments for vaginal hypoplasia", Human Reproduction Update, 20(5), tr. 775-801.
14. T. Clemmesen (1967), "Experimental studies on the healing of free skin autografts", Danish medical bulletin, 14, tr. Suppl 2:1-73.
15. T. Clemmesen (1962), "The early circulation in split skin grafts", Acta Chir Scand, 124, tr. 11-8.
16. "Committee opinion: no. 562: mullerian agenesis: diagnosis, management, and treatment" (2013), Obstet Gynecol, 121(5), tr. 1134-7.
17. John Marquis Converse, Jiri Smahel, Jiri Smahel và các cộng sự. (1975), "Inosculation of vessels of skin graft and host bed: A fortuitous encounter", British Journal of Plastic Surgery, 28(4), tr. 274-282.
18. "Creation of Neovagina by Laparoscopic Vecchietti Operation" (1999), Journal of Laparoendoscopic & Advanced Surgical Techniques, 9(5), tr. 425- 427.
19. Tania Day, Seán M. Holland và James Scurry (2016), "Normal Vulvar Histology: Variation by Site", Journal of Lower Genital Tract Disease, 20(1), tr. 64-69.
20. L. Fontana, B. Gentilin, L. Fedele và các cộng sự. (2017), "Genetics of Mayer– Rokitansky–Küster–Hauser (MRKH) syndrome", Clinical Genetics, 91(2), tr. 233-246.
21. Elaine Maria Frade Costa, Berenice Bilharinho Mendonca, Marlene Inácio và các cộng sự. (1997), "Management of ambiguous genitalia in pseudohermaphrodites: New perspectives on vaginal dilation", Fertility and Sterility, 67(2), tr. 229-232.
22. Robert T. Frank (1938), "The formation of an artificial vagina without operation", American Journal of Obstetrics and Gynecology, 35(6), tr. 1053- 1055.
23. Atul K. Gowardhan và Priya M. Bagade (2020), "A clinical study of modified McIndoe vaginoplasty with split thickness skin graft: a tertiary care experience", International Journal of Reproduction, Contraception, Obstetrics and Gynecology, 9, tr. 2692+.
24. Will Prime Graves (1921), "Method of construction of an artificial vagina.",
Surgical Clinics of North America 1(611).
25. Alessandra Graziottin và Dania Gambini (2015), "Chapter 4 - Anatomy and physiology of genital organs – women", trong David B. Vodušek và François Boller, chủ biên, Handbook of Clinical Neurology, Elsevier, tr. 39-60.
26. W. Hardy Hendren và Anthony Atala (1994), "Use of Bowel for Vaginal Reconstruction", The Journal of Urology, 152(2, Part 2), tr. 752-755.
27. Morten Herlin, Anne-Mette Bay Bjørn, Maria Rasmussen và các cộng sự. (2016), "Prevalence and patient characteristics of Mayer–Rokitansky–Küster– Hauser syndrome: a nationwide registry-based study", Human Reproduction, 31(10), tr. 2384-2390.
28. Morten Krogh Herlin, Michael Bjørn Petersen và Mats Brännström (2020), "Mayer-Rokitansky-Küster-Hauser (MRKH) syndrome: a comprehensive update", Orphanet Journal of Rare Diseases, 15(1), tr. 214.
29. J. RAYMOND HINSHAW và EDGAR R. MILLER (1965), "Histology of Healing Split-Thickness, Full-Thickness Autogenous Skin Grafts and Donor Sites", Archives of Surgery, 91(4), tr. 658-670.
30. Malcolm B. Hodgins, Rosemary C. Spike, Rona M. Mackie và các cộng sự. (1998), "An immunohistochemical study of androgen, oestrogen and progesterone receptors in the vulva and vagina", BJOG: An International Journal of Obstetrics & Gynaecology, 105(2), tr. 216-222.
31. W. Y. Hwang, T. S. Chang, P. Sun và các cộng sự. (1985), "Vaginal reconstruction using labia minora flaps in congenital total absence", Annals of plastic surgery, 15(6), tr. 534-537.

![Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].](https://tailieuthamkhao.com/uploads/2024/09/11/danh-gia-buoc-dau-ket-qua-tao-hinh-am-dao-bang-manh-ghep-moi-be-am-ho-3-1-120x90.png)




