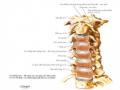
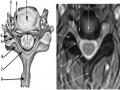
ép vào màng tủy, rễ thần kinh, mạch máu ngoài màng cứng và do phản ứng viêm thoái hóa của dây chằng khớp cột sống gây nên [18].
1.3.2. Mạch máu nuôi đĩa đệm
Mạch máu nuôi đĩa đệm rất nghèo nàn, chủ yếu thấy ở xung quanh vòng sợi ở trẻ nhỏ đĩa đệm được nuôi dưỡng nhờ các huyết quản từ thân đốt sống đi xuyên qua tấm sụn, khi trưởng thành (từ trên 18 tuổi) các huyết quản này dần teo đi nên sự nuôi dưỡng chủ yếu bằng con đường khuếch tán và thẩm thấu từ các huyết quản thân đốt sống. Sự thẩm thấu này phụ thuộc vào yếu tố cơ học, khi đĩa đệm bị ép, dịch lỏng phân tác ra ngoài, khi hết bị đè ép dịch tự thấm trở vào. Do nuôi dưỡng kém nên quá trình thoái hóa đĩa đệm xuất hiện sớm.
1.4. Chức năng của đĩa đệm
Nối các đốt sống của cột sống: các đĩa đệm xen kẽ giữa các đốt sống, nhờ tính đàn hồi của đĩa đệm mà cột sống có thể quay được xung quanh 3 trục là trục ngang khi cột sống gấp, cúi về phía trước, ưỡn ra phía sau; trục dọc (sagittal) khi cột sống nghiêng trái, nghiêng phải dễ dàng; trục đứng (vertical) khi cột sống quay quanh trục (xoay sang hai bên). Sự linh hoạt của từng đoạn cột sống là khác nhau, đoạn thắt lưng làm các động tác gấp, ưỡn và nghiêng hai bên rất linh hoạt nhưng xoay quanh trục thì rất hạn chế so với các đoạn khác.
Chức năng chống đỡ trọng lượng của đầu và “giảm xóc” các chấn động hay hấp thụ một mức độ đáng kể các chấn động và rung xóc tác động lên tủy sống và não. Nhân nhầy như một đệm dịch có chức năng trải đều áp lực tới toàn bộ vòng sợi và mâm sụn. Vì vậy, áp lực truyền xuống các đốt sống phía dưới được giảm đi đáng kể. Hirsh (1963) đã chứng minh bằng thực nghiệm với trọng tải 100 kg, chiều cao của 1 đĩa đệm chỉ giảm xuống khoảng 1,4 mm; trong khi bề ngang của nó tăng lên 0,75mm. Một trọng lực 500kg đè ép theo trục là đủ để làm vỡ 1 đĩa đệm bình thường. Trong thoái hóa CSC thì chỉ cần tải trọng 200 kg đã làm vỡ đĩa đệm.
2. Triệu chứng lâm sàng
Tùy vào vị trí, thể loại và mức độ mà triệu chứng lâm sàng biểu hiện riêng lẻ hoặc kết hợp thành các hội chứng, triệu chứng lâm sàng thường là hội chứng chèn ép rễ đơn thuần, hội chứng chèn ép tủy đơn thuần, hội chứng rễ - tủy [4]. Đa số các tác giả chỉ mô tả ba hội chứng này [14].
2.1. Hội chứng cột sống
Hội chứng CSC bao gồm đau và co cứng các cơ cạnh CSC, có điểm đau CSC và hạn chế vận động CSC.
Đau và co cứng các cơ cạnh CSC
Đau thường là triệu chứng đầu tiên xuất hiện sớm
Đau thường khu trú ở vùng gáy lan lên chẩm hoặc xuống vai
Tính chất cơn đau
Đau rát, đau nóng ở vùng do rễ thần kinh cổ chi phối bị tổn thương hoặc đâu sâu trong cơ ở vai, gáy
Thường đâu CSC từng đợt
Đau có tính chất cơ học: xuất hiện và tăng lên khi tăng vận động, giảm đau khi nằm nghỉ ngơi
Điểm đau CSC: TVĐĐ CSC khó xác định được điểm đau cột sóng hoặc điểm đau cạnh sống
Hạn chế vận động cổ: rõ nhất là giai ở giai đoạn cấp tính và các đợt tái phát, hạn chế vận động cổ về các phía
2.2. Hội chứng chèn ép rễ đơn thuần
Các triệu chứng đau, rối loạn cảm giác, vận động và phản xạ tương ứng với vùng phân bố của rễ thần kinh cổ bị tổn thương, teo cơ khi rễ bị chèn ép lâu ngày.
Đau kiểu rễ cổ: là triệu chứng thường gặp và xuất hiện sớm nhất, đau lan truyền theo một nhóm rễ thần kinh cổ bị tổn thương, có thể một bên hoặc hai bên.
Tính chất đau: đau nhức nhối, đau như điện giật, đau tăng lên khi ho hắt hơi, khi vận động cột sống cổ. Đau lan từ gáy xuống cánh tay, cẳng tay, có thể đến các ngón, hoặc đau đầu vùng chẩm gáy tùy theo rễ tổn thương.
Một số nghiệm pháp căng rễ: dấu hiệu bấm chuông, dấu hiệu Lhermitte, dấu hiệu Spurling
Dấu hiệu bấm chuông: khi ấn vào cạnh sống nơi xuất chiếu của rễ thần kinh (hoặc ấn vào khe liên đốt), bệnh nhân thấy đau lan truyền hoặc giật mạnh xuống dọc theo dây thần kinh.
Dấu hiệu Spurling: bệnh nhân ngồi hoặc nằm nghiêng đầu về bên đau, thầy thuốc dùng tay ép lên đỉnh đầu bệnh nhân, đau xuất hiện ở rễ bị tổn thương do làm hẹp lỗ ghép.
Dấu hiệu Lhermitte: Khi bệnh nhân cúi đầu có cảm giác như điện giật bất ngờ lan từ cột sống cổ tới lưng.
Rối loạn cảm giác kiểu rễ: đây là triệu chứng chủ quan của người bệnh nhưng là triệu chứng hay gặp. Bệnh nhân thường giảm cảm giác vùng bả vai hoặc như kiến bò lòng bàn tay và các ngón tay. Vùng rối loạn cảm giác rất có giá trị chẩn đoán rễ tổn thương [21].
Liệt kiểu ngoại vi do tổn thương rễ: phụ thuộc vào vị trí tổn thương. Các triệu chứng này thấy rõ ở chi trên. Liệt thường không hoàn toàn. Bệnh nhân khó thực hiện các động tác như dạng vai (do tổn thương rễ C5), gấp cẳng tay (do tổn thương rễ C6), duỗi cẳng tay (do tổn thương rễ C7).
Rối loạn phản xạ: là bằng chứng khách quan của chèn ép rễ thần kinh. Khám có thể thấy: giảm phản xạ gân cơ nhị đầu do tổn thương rễ C5, giảm hoặc mất phản xạ trâm- quay do tổn thương rễ C6, giảm hoặc mất phản xạ gân cơ tam đầu do tổn thương rễ C7.
Teo cơ chi trên: rễ thần kinh nào bị tổn thương thì những cơ do nó chi phối
bị teo.
Bảng 1.1. Triệu chứng định khu tổn thương rễ thần kinh cổ
Rối loạn cảm giác đau | Rối loạn vận động | Mất phản xạ | |
C1 | Da chỏm đầu | ||
C2 | Da sau đầu, da phía bên – dưới mặt và 1 phần vành tai | ||
C3 | Vùng gáy, vùng trên bả vai | Cảm giác nói khó do thổn thương dây XII. Khó thở, tức ngực do tổn thương dây hoành | |
C4 | Vùng cơ thang và vùng trên – ngoài của cánh tay (teo cơ thang, cơ vùng gáy) | Ho, nấc, khó thở khi dây hoành bị kích thích (C3-C4) | |
C5 | Vùng mỏm vai, mặt ngoài cánh tay (hội chứng vai – cánh tay) | Bại cơ delta (bại dạng vai) | Gân cơ nhị đầu |
C6 | Mặt sau cánh tay, cẳng tay, ngón cái | Bại cơ ngửa dài, cơ nhị đầu cánh tay, cơ cánh tay trước (bại gấp cẳng tay) | Nhị đầu. Trâm quay |
C7 | Mặt sau cánh tay, cẳng tay, ngón giữa. Đau vùng trước tim, cơn đau thắt ngực (vì rễ C6, C7 phân bố cảm giác cho cơ ngực lớn và bé) | Bại cơ tam đầu (bại duỗi cẳng tay) | Gân cơ tam đầu |
C8 | Mặt trong cánh tay, cẳng tay và ngón út | Bại các cơ ngón tay và cơ bàn tay | Trụ - sấp |
Có thể bạn quan tâm!
-
 Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 1
Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 1 -
 Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 2
Nhận xét đặc điểm lâm sàng và hình ảnh cộng hưởng từ thoát vị đĩa đệm cột sống cổ - 2 -
 Mri Cắt Dọc Cột Sống Cổ Ở Người Trẻ Có Cột Sống Cổ Bình Thường
Mri Cắt Dọc Cột Sống Cổ Ở Người Trẻ Có Cột Sống Cổ Bình Thường -
 Phân Bố Bệnh Nhân Theo Thời Gian Từ Khi Khởi Phát Đến Đến Khi Khám Bệnh
Phân Bố Bệnh Nhân Theo Thời Gian Từ Khi Khởi Phát Đến Đến Khi Khám Bệnh -
 Các Triệu Chứng Và Dấu Hiệu Lâm Sàng Của Nhóm Có Hội Chứng Chèn Ép Rễ Đơn Thuần
Các Triệu Chứng Và Dấu Hiệu Lâm Sàng Của Nhóm Có Hội Chứng Chèn Ép Rễ Đơn Thuần
Xem toàn bộ 76 trang tài liệu này.

2.3. Hội chứng chèn ép tủy đơn thuần
Rối loạn vận động: Là triệu chứng xuất hiện sớm và nổi bật nhất của hội chứng tủy. Bệnh cảnh lâm sàng có thể bao gồm cả rối loạn vận động chi trên và rối loạn vận động chi dưới nhưng cũng có thể không đầy đủ và thường là bệnh cảnh rầm rộ với bệnh cảnh liệt tứ chi, khi đó cần phải phẫu thuật sớm [5].
Rối loạn cảm giác: Tê bì ở đầu gối, bắp chân hay gót chân có thể xảy ra, hay gặp nhất là tê bì ở bàn tay, chủ yếu ở đầu ngón tay, có thể trở lên nghiêm trọng làm cản trở vận động của các ngón tay.
Rối loạn phản xạ: Dấu hiệu lâm sàng có thể gây ra bởi sự tổn thương chất xám hay chất trắng của tủy sống. Giảm phản xạ gân xương, yếu cơ và rối loạn cảm giác chi trên là triệu chứng của tổn thương chất xám. Tăng phản xạ gân cơ bao gồm: Dấu hiệu Hoffmann (+) cũng có thể tìm thấy ở chi trên [8], [12], [17].
Các dấu hiệu chèn ép tủy khác: rối loạn cơ tròn có thể gặp
2.4. Hội chứng chèn ép rễ - tủy cổ
HC rễ - tủy cổ gồm hội chứng cột sống và các triệu chứng rễ và các triệu chứng tủy. Nhưng HC tủy thường rõ ràng hơn triệu chứng rễ. Rối loạn vận động và phản xạ rõ hơn rối loạn cảm giác
3. Triệu chứng cận lâm sàng
Các triệu chứng lâm sàng rất quan trọng trong việc định hướng chẩn đoán và theo dõi tiến triển bệnh. Chẩn đoán hình ảnh đóng vai trò thiết yếu trong các chỉ định phẩu thuật.
3.1. Chụp Xquang quy ước.
Tư thế chụp: tư thế thẳng, tư thế nghiêng, tư thế chếch ¾ phải trái.
Đánh giá: đường cong cột sống, thân đốt sống, khớp sống – sống, khoan gian đốt sống. So sánh kích thước và vị trí các đốt sống, kích thước lỗ liên hợp, khoảng gian đốt sống và các dị dạng bẩm sinh….
3.2. Chụp CLVT
Chụp cắt lớp vi tính cho thấy chi tiết xương rất rõ trên các lát cắt, thấy được TVĐĐ cực bên, bệnh lý tủy sống và đốt sống, nhất là khi có tiêm thuốc cản quang, nó bổ xung thêm nhiều thông tin quý mà trên X quang thường quy, CHT. Hình ảnh chụp CLVT tốt hơn so với X quang thường trong đánh giá hình thái cột sống nói chung và đánh giá trước phẫu thuật cột sống nói riêng [25]. Chụp CLVT có hoặc không có thuốc cản quang nhằm:
Đánh giá TVĐĐ có canxi hóa bất thường hay không
Canxi hóa dây chằng dọc sau
Canxi hóa dây chằng vàng, mỏ xương…
Các nghiên cứu gần đây cho thấy rằng chụp CLVT vùng CSC là cần thiết trước và sau khi tiến hành các điều trị can thiệp [20], [11], [19].
3.3. Chụp CHT
Là phương pháp chẩn đoán cận lâm sàng hàng đầu để đánh giá về cột sống, tủy sống, rễ thần kinh, đĩa đệm, dịch não tủy, dây chằng, tổ chức mỡ và mạch máu, đặc biệt trong chẩn đoán xác định và chẩn đoán phân biệt TVĐĐ CSC, nhất là ở bệnh nhân có biểu hiện TVĐĐ CSC đang cân nhắc điều trị phẫu thuật. Là xét nghiệm lý tưởng để chẩn đoán tổn thương đĩa đệm [4]. Ngoài ra chụp CHT là phương pháp có giá trị trong đánh giá hiệu quả điều trị TVĐĐ [10], [23].
3.3.1. Chỉ định chụp CHT CSC trong TVĐĐ
Khi bệnh nhân có chẩn đoán lâm sàng TVĐĐ CSC đang cân nhắc điều trị phẫu thuật.
Để chẩn đoán xác định TVĐĐ CSC.
Để loại trừ các thương tổn bên trong tủy sống trong chẩn đoán phân biệt TVĐĐ CSC.
Để đánh giá về CSC, tủy sống, rễ thần kinh, đĩa đệm, dịch não tủy, dây chằng, tổ chức mỡ và mạch máu.
3.3.2. Chống chỉ định chụp CHT
Bệnh nhân có kim loại trong người như clip điều trị phình động mạch, máy tạo nhịp.
Bệnh nhân quá sợ hãi.
3.3.3. Quy trình chụp cộng hưởng từ cột sống cổ không tiêm thuốc quang từ
3.3.3.1 Chuẩn bị
Người thực hiện
Bác sĩ chuyên khoa
Kỹ thuật viên điện quang
Điều dưỡng
Phương tiện
Máy chụp CHT 0.2 Testla trở lên.
Phim, máy in phim, hệ thống lưu trữ hình ảnh.
Người bệnh
Không cần nhịn ăn.
Người bệnh được giải thích kỹ về thủ thuật để phối hợp tốt với thầy thuốc.
Kiểm tra các chống chỉ định.
Hướng dẫn người bệnh thay quần áo của phòng chụp CHT và tháo bỏ các vật dụng chống chỉ định.
Có giấy yêu cầu chụp của bác sĩ lâm sàng với chẩn đoán rõ ràng hoặc có hồ sơ bệnh án đầy đủ (nếu cần).
3.3.3.2. Các bước tiến hành
Đặt người bệnh
Người bệnh được nằm ngửa trên bàn chụp.
Lựa chọn và định vị cuộn thu tín hiệu.
Di chuyển bàn chụp vào vùng từ trường của máy và định vị vùng chụp.
Kỹ thuật
Chụp định vị.
Tiến hành chụp các chuỗi xung T1W, T2W đứng dọc, T2W cắt ngang qua.
Vị trí cần thiết, stir đứng dọc (nếu cần).
Kết thúc quá trình chụp: tháo cuộn thu tín hiệu, mời người bệnh ra ngoài.
Đợi kết quả.
Kỹ thuật viên xử trí hình ảnh, in phim, chuyển hình ảnh và dữ liệu đến.
Trạm làm việc của bác sĩ.
Bác sĩ phân tích hình ảnh, các thông số tưới máu và chẩn đoán.
Nhận định kết quả
Thấy rõ các cấu trúc giải phẫu CSC.
Hiển thị hiện được hình ảnh tổn thương nếu có.
Tai biến và xử trí
Sợ hãi, kích động: động viên, an ủi người bệnh.
Quá lo lắng, sợ hãi: có thể cho thuốc an thần với sự theo dõi của bác sĩ gây mê.
3.3.4. Quy trình chụp CHT CSC có tiêm thuốc quang từ
3.3.4.1. Chuẩn bị
Người thực hiện
Bác sĩ chuyên khoa
Kỹ thuật viên điện quang
Điều dưỡng
Phương tiện
Máy chụp mạch CHT 1 Tesla trở lên.
Phim, máy in phim, hệ thống lưu trữ hình ảnh.