+ Tổn thương tĩnh mạch: khâu hoặc nối tận - tận tùy theo hình thái tổn thương của tĩnh mạch đùi chung, tĩnh mạch khoeo, tĩnh mạch chày trước, tĩnh mạch chày sau.
+ Tổn thương động mạch:
• Bóc bao ngoài động mạch, phóng bế Xylocain xung quanh động mạch: co thắt mạch đơn thuần;
• Nong mạch và lấy cục máu đông trong lòng mạch bằng catherter Fogarty: có huyết khối gây tắc mạch hoặc co thắt mạch đã bóc bao ngoài và phóng bế Xylocain không kết quả;
• Khâu vết thương: vết rách nhỏ thành bên động mạch;
• Nối tận tận: đứt không hoàn toàn động mạch hoặc đứt rời động mạch. Cắt lọc tổn thương động mạch đến tổ chức lành, bơm rửa lòng mạch bằng Heparine pha NaCl 9‰ (5000đv Heparine/ 500ml). Sử dụng catheter Fogarty để kiểm tra và lấy máu cục trong lòng mạch. Khâu nối tận - tận đảm bảo không căng và không xoắn vặn miệng nối (hình 2.3).
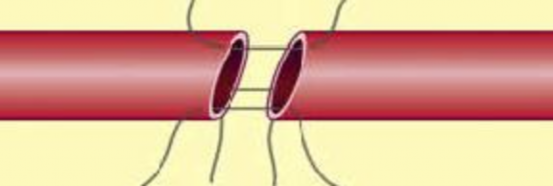
Hình 2.3: Nối động mạch tận – tận
• Ghép đoạn động mạch bằng tĩnh mạch hiển tự thân
Chỉ định: đụng dập hoặc đứt mất đoạn động mạch trên 2 cm sau khi cắt bỏ phần tổn thương.
Vật liệu ghép: tĩnh mạch có kích thước tương ứng với động mạch cần ghép. Lựa chọn tĩnh mạch hiển lớn đoạn trên mắt cá trong cho ghép động
mạch chày trước, chày sau; tĩnh mạch hiển lớn đoạn trên khớp gối để ghép động mạch khoeo và động mạch đùi.
Kỹ thuật ghép: Rạch da trên đường đi của đoạn tĩnh mạch của chân đối diện, bóc tách, kẹp hai đầu tĩnh mạch, lấy 1 đoạn tĩnh mạch dài tương ứng với phần động mạch bị mất đoạn, đánh dấu chiều của tĩnh mạch. Buộc cầm máu hai đầu tĩnh mạch và đóng vết mổ từng lớp.Thắt các nhánh bên của đoạn tĩnh mạch hiển.Bơm rửa lấy hết huyết khối lòng động mạch bị đứt và đoạn tĩnh mạch hiển bằng dung dịch Heparine pha dung dịch NaCl ‰ (1000 đv Heparine/100 ml).
Đảo đầu đoạn tĩnh mạch hiển để tránh tắc mạch do van một chiều và ghép vào động mạch bị mất đoạn bằng khâu nối tận - tận, khâu vắt hoặc khâu mũi rời bằng chỉ Prolene 7/0 hoặc 8/0 (hình2.4).
Kiểm tra kết quả: Nếu chảy máu miệng nối phải khâu tăng cường, nếu tắc mạch phải lấy huyết khối bằng ống thông Fogarty.
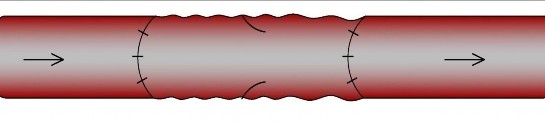
Hình 2.4: Ghép đoạn động mạch bằng tĩnh mạch tự thân
• Bắc cầu động mạch bằng tĩnh mạch hiển ngoài vùng giải phẫu
Chỉ định: mất đoạn động mạch trên 2 cm ở vị trí tổn thương mất tổ chức ô nhiễm nặng nếu ghép mạch tại chỗcó nguy cơ nhiễm khuẩn gâytắc mạch hoặc bục miệng nối mạch.
Vật liệu ghép: tĩnh mạch hiển lớn tự thân của chân đối diện.
Kỹ thuật: cắt lọc và thắt hai đầu động mạch bị tổn thương. Sử dụng tĩnh mạch hiển lớn làm cầu nối. Vị trí đặt cầu nối là dưới tổ chức phần mềm không bị tổn thương. Miệng nối tận - bên ở trên tại động mạch đùi nông hoặc động
mạch khoeo, ở dưới miệng nối tận - tận hoặc tận - bên với đoạn dưới động mạch khoeo hoặc động mạch chày sau (hình 2.5):
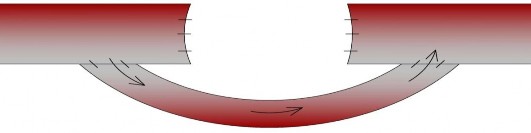
Hình 2.5: Bắc cầu động mạch bằng tĩnh mạch tự thân ngoài vùng giải phẫu
+ Kiểm tra phục hồi tuần hoàn ngoại vi ngay trong mổ: dựa vào mạch mu chân và ống gót, nhiệt độ, màu sắc bàn ngón chân, độ bão hòa oxy (Sp02).
Tốt: mạch đập rõ, bàn chân hồng, ấm, Sp02 ≥ 95%.
Trung bình: mạch yếu, bàn chân hồng nhạt, lạnh, Sp02< 95%. Không tốt: không sờ thấy mạch, bàn chân lạnh, tím, mất sóng Sp02.
Các chỉ tiêu cần nghiên cứu: phương pháp và kết quả xử trí tổn thương động mạch.
- Nghiên cứu chỉ định và kỹ thuật mở cân
+ Chỉ định:
Mở cân cấp cứu: giải phóng chèn ép cho các trường hợp có hội chứng khoang kèm theo.
Mở cân dự phòng: trường hợp có thiếu máu ngoại vi trên 6 giờ; tình trạng sốc nặng trước và trong phẫu thuật; tổn thương kết hợp động mạch - tĩnh mạch; tổn thương phần mềm nặng;
+ Kỹ thuật mở cân: theo Mubarac và Owen mô tả năm 1997 [102]
Rạch da và cân hết chiều dài của khoang. Ở cẳng chân có hai đường mở đó là đường trước ngoài rạch da từ dưới chỏm xương mác 2 cm xuống sát trên đỉnh mắt cá ngoài khoảng 2 cm, rạch cân để vào khoang trước và khoang ngoài (hình 2.6) tránh thần kinh mác nông; đường mở sau trong bắt đầu ở 2 cm phía sau trên xương chày đến sát trên mắt cá trong khoảng 2 cm (ảnh 2.5 )
vào khoang sau nông và khoang sau sâu (hình 2.6), tránh tĩnh mạch hiển trong nằm ngay dưới da.
Kiểm tra sau mở cân cấp cứu:
Mạch ngoại vi đập rõ, đầu chi hồng ấm, Sp02 ≥ 95%: không có tổn thương thực thể động mạch.
Tuần hoàn ngoại vi không hồi phục: có tổn thương thực thể động mạch.
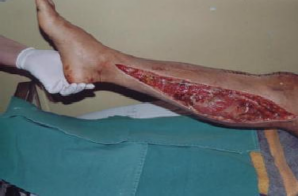
Ảnh 2.5: Đường mở cân sau trong cẳng chân
(Bệnh nhân Phạm Tiến A.17 tuổi. Số BALT : 1065)
Vào khoang trước và khoang ngoài cẳng chân
Vào khoang sau sâu và khoang sau nông cẳng chân
Hình 2.6: Đường vào các khoang cẳng chân sau khi mở cân
Các chỉ tiêu nghiên cứu: vị trí, các yếu tố liên quan đến chỉ định, kỹ thuật, tai biến, kết quả mở cân.
- Xử trí tổn thương phần mềm
Cắt lọc các tổ chức bị dập nát, bẩn, lấy hết dị vật. Rửa vết thương bằng nước oxy già và dung dịch NaCl 9‰. Cầm máu kỹ các vết thương. Sau khi đặt cầu nối động mạch tạm thời hoặc phục hồi lưu thông động mạch cần kiểm tra lại và tiếp tục cắt bỏ những tổ chức bầm tím không chảy máu. Khâu phục hồi các tổn thương hoặc chuyển vạt cơ hoặc vạt da cân có cuống mạch nuôi để che phủ xương khớp, mạch máu, thần kinh và gân nếu có khuyết hổng phần mềm lớn.
Các chỉ tiêu nghiên cứu: mức độ tổn thương, phương pháp, kết quả xử trí tổn thương phần mềm.
- Hồi sức, phòng chống đông trong phẫu thuật
+ Hồi sức: Truyền dịch đẳng trương và cao phân tử duy trì huyết động.
Truyền máu cùng nhóm nếu có dấu hiệu mất máu nặng.
+ Phòng chống đông máu: sử dụng Heparin liều 150 đơn vị/ kg cân nặng cơ thể/24 giờ. Cách dùng: pha tổng liều Heparin vào 500 ml dung dịch NaCl 9‰ truyền tĩnh mạch chậm trong mổ. Khi có chống chỉ định dùng chống đông toàn thân do tổn thương tạng đang chảy máu (máu tụ nội sọ, vỡ gan, vỡ lách, vỡ khung chậu) có thể dùng Heparin pha dung dịch NaCl 9‰ bơm trực tiếp vào lòng động mạch trong mổ [29].
Các chỉ tiêu nghiên cứu: các yếu tố liên quan đến chỉ định truyền máu và dùng thuốc phòng chống đông máu, kết quả hồi sức và chống đông.
2.2.3.3. Điều trị và chăm sóc sau phẫu thuật
- Theo dõi
+ Toàn thân: đo chỉ số mạch, huyết áp động mạch, huyết áp tĩnh mạch trung tâm, nhiệt độ, nhịp thở, tri giác, độ bão hòa oxy (Sp02) máu mao mạch; thể tích và màu sắc nước tiểu 1 giờ/ 1 lần cho đến khi tình trạng toàn thân ổn định (khoảng 24 giờ đầu sau mổ). Sau đó theo dõi các chỉ số trên mỗi ngày hai lần. Ghi lại các chỉ số để đánh giá kết quả;
+ Tại chỗ:
Theo dõi tuần hoàn chi: kiểm tra mạch mu chân và mạch chày sau ở ống gót; nhiệt độ, màu sắc, cảm giác, vận động của bàn ngón chân; hồi lưu mao mạch; đo độ bão hòa oxy (Sp02) máu mao mạch ở ngón chân;
Theo dõi chi phẫu thuật đề phòng hội chứng chèn ép khoang;
Theo dõi và chăm sóc vết mổ và ống dẫn lưu đề phòng chảy máu, nhiễm khuẩn vết mổ.
+ Các xét nghiệm:
Xét nghiệm máu: Hồng cầu, Hematocrit, Hemoglobin, Ure, Creatinin, Creatinkinase (CK), Kali, Canxi, Natri, Clo, Prothrombin, Fibrinogen hàng ngày để phát hiện các biến chứng mất máu, rối loạn điện giải, tiêu cơ vân cấp hoặc suy thận cấp và xử trí kịp thời;
Siêu âm Doppler mạch để kiểm tra kết quả khâu nối mạch khi có dấu hiệu bất thường để phát hiện kịp thời biến chứng như chảy máu, tắc mạch;
Chụp Xquang xương, khớp khi tình trạng toàn thân ổn định, tuần hoàn chi phục hồi tốt (sau khoảng 5 đến 7ngày) để đánh giá kết quả nắn chỉnh, cố định xương khớp từ đó đưa ra kế hoạch điều trị tiếp và tập luyện.
- Điều trị và chăm sóc
+ Hồi sức phòng chống sốc và suy thận cấp: truyền dịch và cao phân tử (NaCl 9‰, Glucose 5 %, Dextran) duy trì huyết động ổn định và đảm bảo thể tích nước tiểu ≥ 100 ml/ 1 giờ; truyền khối hồng cầu cùng nhóm khi có thiếu máu nặng.
+ Phòng chống đông máu: dùng Heparine liều là 150 đơn vị/kg/24 giờ. Cách dùng: pha tổng liều Heparin vào 50 ml dung dịch NaCl 9‰ truyền nhỏ giọt tĩnh mạch chậm hoặc dùng bơm tiêm điện 2 ml/ 1 giờ, dùng trong72 giờ đầu sau mổ. Trong quá trình dùng thuốc chống đông máu bệnh nhân được theo dõi lâm sàng và xét nghiệm chức năng đông máu, nếu có dấu hiệu của rối loạn đông máu phải ngừng thuốc.
+ Phòng nhiễm khuẩn: dùng kháng sinh nhóm Cefalosporin kết hợp với nhóm Quinolon. Thay băng vết mổ hàng ngày, dẫn lưu hết dịch ứ đọng tại vết mổ, giảm phù nề.
+ Tập luyện phục hồi chức năng sớm: cho bệnh nhân ngồi dậy, vận động các chi không tổn thương, gấp duỗi các ngón chân, bàn chân được phẫu thuật để tránh các biến chứng viêm tắc tĩnh mạch chi dưới, viêm phổi, loét ép, rối loạn dinh dưỡng và cứng khớp.
Các chỉ tiêu cần nghiên cứu:kết quả theo dõi toàn thân, tại chỗ và các xét nghiệm; phương pháp điều trị và chăm sóc.
2.2.3.4. Đánh giá kết quả điều trị
- Kết quả gần
Thời gian đánh giá là 6 giờ đầu sau mổ; 24 giờ tiếp theo; tuần đầu tiên sau mổ, tuần thứ hai sau mổ, tuần thứ ba sau mổ và đến khi xuất viện.
+ Các chỉ số được đánh giá:
• Diễn biến toàn thân: mạch, huyết áp, tần số thở, tri giác theo thang điểm Glasgow, thân nhiệt, đo độ bão hòa oxy (Sp02) máu mao mạch, thể tích nước tiểu/ 24 giờ;
• Diễn biến tại vùng mổ: vết mổ, ống dẫn lưu, tình trạng chi, vận động các khớp lân cận;
• Tuần hoàn chi sau phục hồi lưu thông động mạch: mạch mu chân và mạch chày sau ở ống gót, màu sắc, nhiệt độ, cảm giác, vận động, độ bão hòa oxy (Sp02) ngón chân, hồi lưu mao mạch;
• Xét nghiệm máu: hồng cầu, Hematocrit, Hemoglobin, Urê, Creatinin,
Creatinkinase, chức năng đông máu, điện giải đồ;
• Siêu âm Doppler mạch nếu có bất thường về mạch mu chân, mạch chày sau ở ống gót hoặc dấu hiệu thiếu máu ngoại vi;
• Chụp Xquang xương khớp cho bệnh nhân được bảo tồn chi.
+ Kết quả chung: bảo tồn chi; cắt cụt chi; tử vong.
+Kết quả xử trí tổn thương động mạch: tham khảo cách phân loại của Nguyễn Sinh Hiền (1999) [8] và một số tác giả khác [19], [91], qua theo dõi, chăm sóc bệnh nhân, chúng tôi xin đưa ra cách đánh giá sau:
Bảng 2.2: Phân loại kết quả tưới máu chi
Mạch ngoại vi | Màu sắc bàn ngón chân | Nhiệt độ bàn ngón chân | Vận động bàn ngón chân | Cảm giác bàn ngón chân | |
Rất tốt | Đập rõ | Hồng | Ấm | Bình thường | Tốt |
Tốt | Đập rõ | Hồng | Ấm | Giảm | Giảm ít |
Trung bình | Đập yếu | Nhợt | Lạnh | Giảm | Giảm nhiều |
Kém٭ | Không đập | Tím, đen | Lạnh | Mất | Mất |
Có thể bạn quan tâm!
-
 Tình Hình Điều Trị Tổn Thương Mạch Máu Và Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Trên Thế Giới Và Việt Nam
Tình Hình Điều Trị Tổn Thương Mạch Máu Và Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Trên Thế Giới Và Việt Nam -
 Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và điều trị tổn thương động mạch lớn trong gãy xương, sai khớp chi dưới - 7
Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và điều trị tổn thương động mạch lớn trong gãy xương, sai khớp chi dưới - 7 -
 Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi
Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi -
 Phân Bố Bệnh Nhân Theo Nhóm Tuổi Và Giới (N = 53)
Phân Bố Bệnh Nhân Theo Nhóm Tuổi Và Giới (N = 53) -
 Vị Trí Và Hình Thái Tổn Thương Động Mạch (N = 67)
Vị Trí Và Hình Thái Tổn Thương Động Mạch (N = 67) -
 So Sánh Độ Bão Hòa Oxy (Sp02) Máu Mao Mạch Trước Và Sau Phục Hồi Lưu Thông Động Mạch (N = 53)
So Sánh Độ Bão Hòa Oxy (Sp02) Máu Mao Mạch Trước Và Sau Phục Hồi Lưu Thông Động Mạch (N = 53)
Xem toàn bộ 166 trang tài liệu này.
٭ Kết quả kém là thiếu máu chi không hồi phục phải cắt cụt thì 2.
+ Phân tích các yếu tố liên quan đến cắt cụt chi thì 2:
• Tổn thương kết hợp động mạch - tĩnh mạch;
• Độ nặng của tổn thương chi (M.E.S.S);
• Thời gian thiếu máu chi.
+ Kết quả xử trí gẫy xương, sai khớp: chụp XQ sau mổ, tham khảo cách đánh giá theo Larson và Bostman (trích từ [22]), chúng tôi xin phân ra 4 loại:
Bảng 2.3: Phân loại kết quả gần xử trí gãy xương, sai khớp
Kết quả nắn chỉnh | Cố định xương khớp | |
Rất tốt | Hết di lệch | Vững chắc |
Tốt | Di lệch ít | Vững chắc |
Trung bình | Di lệch nhiều | Tương đối vững |
Kém٭ | Di lệch hoàn toàn | Không vững chắc |
٭ Kết quả kém phải phẫu thuật lại để xử trí gãy xương, sai khớp.