+ 6 giờ đầu: theo dõi bệnh nhân mỗi giờ/ 1 lần;
+ 24 giờ tiếp: theo dõi bệnh nhân 2 giờ/ 1 lần;
+ Các ngày tiếp: theo dõi bệnh nhân 6 giờ/ 1 lần đến khi xuất viện; Các chỉ số lâm sàng cần theo dõi: dấu hiệu sinh tồn, vết mổ, tuần hoàn chi (màu sắc, nhiệt độ, cảm giác, vận động bàn ngón chân, mạch mu chân và mạch chày sau ở ống gót)
- Khám định kỳ: bệnh nhân bảo tồn chi được khám sau khi xuất viện 2 tuần, 1 tháng, 3 tháng, 6 tháng, 9 tháng, 12 tháng hoặc đến khi liền xương; trường hợp cắt cụt chi được khám để tư vấn lắp chi giả.
2.2.2. Phương pháp chẩn đoán
2.2.2.1. Chẩn đoán xác định
* Dựa vào triệu chứng lâm sàng
- Triệu chứng toàn thân
Sốc chấn thương: dựa vào tần số mạch, huyết áp động mạch để đánh giá tình trạng sốc.
Có thể bạn quan tâm!
-
 Đặc Điểm Lâm Sàng Và Cận Lâm Sàng Của Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp
Đặc Điểm Lâm Sàng Và Cận Lâm Sàng Của Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp -
 Điều Trị Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới
Điều Trị Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới -
 Tình Hình Điều Trị Tổn Thương Mạch Máu Và Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Trên Thế Giới Và Việt Nam
Tình Hình Điều Trị Tổn Thương Mạch Máu Và Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Trên Thế Giới Và Việt Nam -
 Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi
Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi -
 Phân Loại Kết Quả Gần Xử Trí Gãy Xương, Sai Khớp
Phân Loại Kết Quả Gần Xử Trí Gãy Xương, Sai Khớp -
 Phân Bố Bệnh Nhân Theo Nhóm Tuổi Và Giới (N = 53)
Phân Bố Bệnh Nhân Theo Nhóm Tuổi Và Giới (N = 53)
Xem toàn bộ 166 trang tài liệu này.
+ Chỉ số sốc: SI (Shock Index) = Tần số mạch/ Huyết áp tâm thu
+ Chẩn đoán sốc chấn thương: theo Nguyễn Thụ (1991) [33]

• Mạch ≥ 100 lần/ 1 phút, huyết áp tối đa ≤ 90 mmHg.
• Chỉ số sốc SI > 0,9.
+ Chẩn đoán mức độ sốc: theo Halvorsen L. (1990)[34]
• Sốc nhẹ: Bệnh nhân khát, rét run, da nhợt, chi lạnh, tĩnh mạch xẹp, tri giác bình thường. Mạch 100 -120 lần/ 1 phút, huyết áp tối đa 80 – 90 mmHg, thở nhanh 20 – 24 chu kỳ/ 1 phút, thể tích nước tiểu 20 – 40 ml/ giờ.
• Sốc vừa: Bệnh nhân lơ mơ hoặc kích động, da nhợt, chi lạnh. Mạch 120 -140 lần/ 1 phút, huyết áp tối đa 60 – 80 mmHg, thở nhanh 20 – 24 chu kỳ trong 1 phút, thiểu niệu (thể tích nước tiểu < 500 ml/24 giờ).
• Sốc nặng: Bệnh nhân hôn mê hoặc kích động, huyết áp tối đa <60 mmHg hoặc không đo được, có thể thở chậm, rối loạn nhịp thở hoặc ngừng
thở, ngừng tim, vô niệu (thể tích nước tiểu < 100 ml/24 giờ), toan chuyển hóa mất bù, thiếu oxy nặng, rối loạn đông máu.
Các chỉ tiêu cần nghiên cứu: Mức độ sốc, các yếu tố liên quan đến sốc chấn thương.
- Triệu chứng tổn thương động mạch
+ Máu chảy thành tia: khám vết thương hoặc khai thác bệnh sử.
+ Khối máu tụ: quan sát, đo đường kính khối máu tụ và sờ xác định triệu chứng đập nảy theo nhịp mạch.
+ Thay đổi mạch ngoại vi: sờ mạch mu chân và ống gót, đánh giá và so sánh với bên không tổn thương. Các mức độ thay đổi:
• Mạch yếu hơn bên lành.
• Mạch không bắt được (mất mạch).
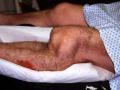
+ Hội chứng thiếu máu ngoại vi cấp tính điển hình:
• Chi lạnh: dùng mu tay khám so sánh nhiệt độ cẳng bàn chân hai bên.
• Chi nhợt: so sánh màu sắc cẳng bàn chân hai bên.
• Rối loạn cảm giác đầu chi.
• Rối loạn vận động bàn ngón chân.
• Mất hồi lưu mao mạch: bình thường thời gian tái lập tuần hoàn mao mạch ≤ 2 giây, hồi lưu mao mạch mất là thời gian tái lập tuần hoàn mao mạch
> 2 giây.
Thiếu máu chi không điển hình là không có đủ các dấu hiệu trên.
Các chỉ tiêu cần nghiên cứu: các triệu chứng của tổn thương mạch, so sánh mối liên quan giữa thay đổi mạch ngoại vi và thiếu máu ngoại vi.
- Triệu chứng gãy xương, sai khớp
+ Vị trí: gãy thân xương đùi, gãy xương cẳng chân, sai khớp gối
+ Triệu chứng:
Đau nhiều, mất vận động chi; Ấn đau chói tại chỗ gãy;
Nhìn: sưng nề, bầm tím, biến dạng gấp góc, ngắn chi, xoắn vặn; Gãy xương kín: phân độ theo Oestern và Tscherne (1982) [57]; Gãy xương hở: phân độ theo Gustilo R.B. (1984) [64];
Sai khớp gối: sai khớp kín, sai khớp hở.
Chỉ tiêu cần nghiên cứu: vị trí và phân độ gãy xương, sai khớp.
- Hội chứng khoang ở đùi hoặc cẳng chân
Đau dữ dội và đau nhiều hơn khi vận động chi thụ động; Chi sưng nề, căng cứng, tím;
Mạch ngoại vi giảm hoặc mất;
Tê bì, giảm hoặc mất vận động chi.
Các chỉ tiêu cần nghiên cứu: vị trí, thời gian xuất hiện hội chứng khoang.
* Dựa vào triệu chứng cận lâm sàng
- Chụp Xquang xương khớp quy ước
• Chỉ định: bệnh nhân gãy xương hoặc sai khớp, đã được cố định tạm thời bằng nẹp, tình trạng toàn thân ổn định để có thể di chuyển.
• Máy chụp: PRECISION RXI R302.006A/ 20506; đầu đọc CR (Computer Roengen);
Các chỉ tiêu cần nghiên cứu: vị trí, hình thái tổn thương xương khớp.
- Siêu âm Doppler mạch máu
• Chỉ định: bệnh nhân gãy xương, sai khớp nghi ngờ tổn thương động mạch (mạch ngoại vi yếu, không có dấu hiệu thiếu máu ngoại vi điển hình); bệnh nhân có huyết áp tối đa dưới 90mmHg phải siêu âm tại giường.
• Sử dụng máy siêu âm Duplex màu 2 chiều HITACHI EUB 5500;
Các chỉ tiêu cần nghiên cứu: huyết khối lòng mạch, tín hiệu dòng chảy tại chỗ và dưới tổn thương động mạch, phân tích phổ động mạch 3 pha.
- Xét nghiệm máu
• Chỉ định: tất cả bệnh nhân gãy xương hoặc sai khớp được chẩn đoán hoặc nghi ngờ có tổn thương động mạch.
• Các chỉ số xét nghiệm máu
Xét nghiệm tế bào máu ngoại vi: Hồng cầu, Hemoglobin, Hematocrit. Chức năng đông máu.
Sinh hóa máu: Ure, Creatinin, Creatinkinase (CK).
• Đánh giá tình trạng mất máu: chia làm 3 độ theo Hà Văn Quyết [18]
Mất máu nhẹ: Mạch < 90 lần/phút; Huyết áp tối đa 100 mmHg; Hồng cầu 3- 3,5 triệu/ 1mm3 máu; Hemoglobin > 10 gam/ 100 ml ; Hematocrit 30 – 35 %;
Mất máu trung bình: Mạch: 100-120 lần/ phút; Huyết áp tối đa 80 - 100 mmHg; Hồng cầu 2,5 – 3 triệu/ 1mm3 máu; Hemoglobin 9 - 10 gam/ 100ml; Hematocrit 25 – 30 %;
Mất máu nặng: Mạch >120 lần/ phút; Huyết áp tối đa < 80 mmHg ; Hồng cầu
< 2,5 triệu/ 1 mm3 máu; Hemoglobin <8 gam/ 100 ml; Hematocrit < 25 %.
• Đánh giá tình trạng tiêu cơ vân cấp: theo tiêu chuẩn chẩn đoán của Gabow (1992) [3] dựa vào xét nghiệm máu Creatinkinase (CK) ≥ 1000đv/ lít, CK – MB < 5%. Theo Ward [31] khi CK huyết thanh ≥ 6000đv/ lít có nguy cơ suy thận cấp.
• Đánh giá tình trạng suy thận cấp: theo Nguyễn Gia Bình (2003) [3], Trần Hữu Thông(2001) [32], suy thận cấp do tiêu cơ vân khi Creatinin máu > 130 μmol/ lít, Creatinkinasemáu ≥ 1000đv/ lít ở người trước đó có chức năng thận bình thường.
Các chỉ tiêu cần nghiên cứu:mức độ mất máu; tiêu cơ vân, suy thận cấp do tiêu cơ vân.
*Tiêu chuẩn chẩn đoán
- Chẩn đoán tổn thương động mạch: dựa vào triệu chứng thiếu máu ngoại vi cấp tính và mạch ngoại vi mất. Nếu trường hợp có mạch ngoại vi yếu thì chẩn đoán TTĐM dựa vào siêu âm Doppler mạch có hình ảnh mất phổ sóng động mạch ba pha, mất tín hiệu dòng chảy hoặc huyết khối lòng mạch.
- Chẩn đoán sốc chấn thương: dựa vào chỉ số sốc (SI) > 0,9.
- Chẩn đoán mất máu: dựa vào mạch, huyết áp tối đa và xét nghiệm công thức máu, chia làm 3 độ của Hà Văn Quyết.
- Chẩn đoán tiêu cơ vân cấp: Creatinkinase (CK) huyết thanh ≥ 1000đv/ lít, CK – MB huyết thanh < 5%.
- Chẩn đoán suy thận cấp: Creatinin máu > 130 μmol/ lít.
2.2.2.2.Chẩn đoán hình tháitổn thương
- Gãy xương, sai khớp và tổn thương phần mềm
+ Dựa vào kết quả khảo sát tổn thương trong mổ
• Gãy xương kín: ổ gãy xương không thông với bên ngoài.
Theo Oestern và Tscherne (1982) [57], tổn thương phần mềm trong gãy xương kín được chia thành 4 mức độ, trong đó độ II và độ III là tổn thương phần mềm nặng:
Độ 0: gãy xương không có tổn thương mô mềm hoặc tổn thương nhẹ không đáng kể. Gãy xương không di lệch hoặc ít di lệch;
Độ I: gãy xương có xây xát da nông hoặc do đoạn gãy gây chạm vết thương phần mềm. Xương gãy đơn giản hoặc trung bình;
Độ II: đụng dập da sâu và cơ khu trú do chấn thương trực tiếp gây ra. Có thể đe dọa hội chứng chèn ép khoang. Gãy xương phức tạp;
Độ III: đụng dập da hoặc xây xát da lan rộng, lóc da kín, dập nát cơ, có hội chứng khoang hoặc tổn thương các mạch máu chính do chấn thương trực tiếp hoặc vật nặng đè lên. Xử trí tổn thương phần mềm khó khăn như gãy hở độ III theo phân độ của Gustilo R.B. (1984) [64].
• Gẫy xương hở: ổ gãy xương thông với bên ngoài qua vết thương.
Theo Gustilo R.B. (1984) [64], gãy xương hở ra làm 3 mức độ, riêng mức độ 3 là có tổn thương phần mềm nặng và được chia thành 3 nhóm nhỏ đó là: IIIa, IIIb, IIIc.
Độ I: Vết thương dài < 1cm, sạch, hầu hết do gãy hở từ đầu xương gãy chọc từ trong ra. Tổn thương phần mềm ít, không có bầm dập, đường gãy xương là đường ngang đơn giản hoặc chéo ngắn, gãy vững. Nguy cơ nhiễm khuẩn thấp;
Độ II: Vết thương rách da từ 1-10 cm, tương đối sạch, tổn thương phần mềm trung bình, có bầm dập, có thể là lóc da còn cuống. Gãy xương có đường ngang đơn giản hoặc chéo ngắn với mảnh nhỏ;
Độ III: Tổn thương phần mềm nặng dập nát cả khối cơ lớn, lóc da rộng và ô nhiễm nặng thường do lực chấn thương rất mạnh (vật nặng đè lên, hỏa khí, lái xe tốc độ cao…), gãy xương làm nhiều mảnh, gãy vụn. Nguy cơ nhiễm khuẩn cao. Loại này gồm 3 nhóm:
IIIA: Tổn thương gồm dập cơ, lóc da rộng, bầm dập nhưng vẫn còn đủ phần mềm để che phủ xương, khớp sau khi cắt lọc;
IIIB: Tổn thương dập cơ, lóc da rộng, bầm dập mất tổ chức không đủ phần mềm để che phủ xương, khớp sau khi cắt lọc;
IIIC: Tổn thương dập nát phần mềm nhiều, gãy xương phức tạp và có tổn thương mạch máu, thần kinh.
• Sai khớp kín: ổ khớp không thông mới môi trường bên ngoài.
• Sai khớp hở: ổ khớp thông với môi trường bên ngoài qua vết thương, có dịch khớp chảy ra.
+ Dựa vào Xquang: đánh giá vị trí, hình thái gãy xương, sai khớp
• Gẫy thân xương đùi và thân xương chày: theo AO [88] có 3 loại Loại A: gãy xương đơn giản, không có mảnh rời;
Loại B: gãy xương có mảnh rời; Loại C: gãy xương phức tạp.
• Gãy đầu dưới xương đùi: theo AO [88] có 3 loại Loại A: gãy ngoài khớp;
Loại B: gãy một lồi cầu; Loại C: gãy hai lồi cầu.
• Gãy mâm chày: theo Schatzker [88] có 6 loại : Loại 1: gãy tách dọc mâm chày ngoài;
Loại 2: gãy tách dọc kết hợp lún mâm chày ngoài;
Loại 3: gãy lún trung tâm mâm chày ngoài; Loại 4: gãy mâm chày trong làm nhiều mảnh; Loại 5: gãy hai mâm chày;
Loại 6: gãy hai mâm chày có đường gãy chéo xuống thân xương.
• Sai khớp gối: theo Nguyễn Đức Phúc (2004) [24] có 5 loại tùy di lệch của đầu trên xương chày so với lồi cầu xương đùi
Loại 1: sai khớp ra trước; Loại 2: sai khớp ra sau; Loại 3: sai khớp ra ngoài; Loại 4: sai khớp vào trong;
Loại 5: sai khớp xoay trước trong, sau trong, trước ngoài hoặc
sau ngoài.
Các chỉ tiêu cần nghiên cứu: vị trí, hình thái gãy xương, sai khớp, mức độ tổn thương phần mềm.
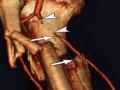
- Tổn thương động mạch: dựa vào đánh giá tổn thương trong mổ
+ Xác định vị trí tổn thương:
• Động mạch đùi: từ điểm giữa dây chằng bẹn đến lỗ gân cơ khép lớn;
• Động mạch khoeo: từ bờ dưới lỗ gân cơ khép lớn đến bờ dưới cơ khoeo chỗ phân chia động mạch chày trước và động mạch chày sau;
• Động mạch chày trước: đoạn từ chỗ phân chia ở bờ dưới cơ khoeo đến chỗ thoát ra khỏi màng gian cốt để đi trước xương chày;
• Động mạch chày sau: đoạn từ chỗ phân chia đến chỗ thoát ra trước mạc ngang sâu và cơ tam đầu cẳng chân.
+ Hình thái tổn thương:
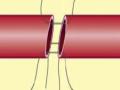
• Đứt rời mất đoạn động mạch: động mạch bị đứt có thể có mất đoạn, thường có hiện tượng co mạch hoặc huyết khối lòng mạch nên máu tự cầm. Đoạn động mạch bị tổn thương thường phải cắt bỏ, nếu mất đoạn mạch> 2 cm phải ghép mạch hoặc bắc cầu mạch ngoài giải phẫu.
• Đụng dập một đoạn dài động mạch: thành động mạch bị bầm tím một đoạn dài, không đứt rời, không chảy máu ra khỏi lòng mạch, có huyết khối gây tắc mạch.
• Đụng dập một đoạn ngắn động mạch: thành mạch bị bầm tím nhẹ, kín đáo, có huyết khối gây tắc mạch.
• Đụng dập nội mạc động mạch: có huyết khối gây tắc mạch, mở lòng mạch kiểm tra thấy bong một phần nhỏ lớp nội mạc.
• Co thắt mạch máu: do đầu xương gãy hay sai khớp tì đè vào làm đoạn mạch bị căng giãn rồi co thắt gây tắc mạch.
• Rách thành bên: tổn thương cả 3 lớp áo động mạch với kích thước ≤ 1/3 chu vi mạch máu.
• Tổn thương động mạch kết hợp: có thể có 2 hoặc 3 tổn thương ở các vị trí khác nhau trên cùng một động mạch hoặc nhiều động mạch bị tổn thương.
Các chỉ tiêu cần nghiên cứu: vị trí, hình thái tổn thương động mạch.
- Tổn thương tĩnh mạch: dựa vào đánh giá tổn thương trong mổ
+ Vị trí tổn thương: tĩnh mạch đùi, tĩnh mạch khoeo, tĩnh mạch chày trước và tĩnh mạch chày sau.
+ Hình thái tổn thương tĩnh mạch:
• Rách thành mạch: tổn thương cả 3 lớp tĩnh mạch với kích thước nhỏ hơn 1/3 chu vi mạch máu, máu chảy nhiều;
• Đứt mạch hoàn toàn: tổn thương đứt rời tĩnh mạch, máu chảy nhiều.
Các chỉ tiêu cần nghiên cứu:vị trí, hình thái tổn thương tĩnh mạch.
- Đánh giá độ nặng của tổn thương chi
Dựa vào bảng điểm độ nặng của tổn thương chi (M.E.S.S: Mangled Extremity Severity Score) được Johansen K. và cộng sự [67] đưa ra năm 1990 (bảng 2.1). Có nhiều dấu hiệu và mức độ khác nhau để đánh giá, trong đó điểm của thiếu máu chi tăng gấp đôi nếu thời gian quá 6 giờ.