[14], [30], [53], [97], [113] mở cân để dự phòng hội chứng khoang sau mổ cho các trường hợp tổn thương kết hợp động mạch - tĩnh mạch; đụng dập phần mềm nặng; thời gian thiếu máu ngoại vi trên 6 giờ hoặc tình trạng sốc nặng trước mổ.
- Xử trí các tổn thương khác Sửa chữa tổn thương tĩnh mạch
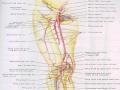
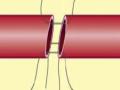
Tổn thương tĩnh mạch chính như tĩnh mạch đùi, tĩnh mạch khoeo, tĩnh mạch thân chày mác cần được phục hồi lưu thông [13], [47], [57]. Theo Dương Đức Hùng (2005) [12] kỹ thuật sửa chữa tổn thương tĩnh mạch tương tự như đối với tổn thương động mạch nhưng cần được tiến hành trước. Dueck A.D. và cộng sự (2004) [52] nhận xét do vai trò đưa máu từ ngoại vi trở về trung tâm nên khi các tĩnh mạch bị tổn thương được phục hồi sẽ tránh ứ đọng máu ngoại vi, giảm phù nề chi tạo điều kiện cho tuần hoàn động mạch tốt hơn đề phòng các biến chứng tại chỗ sau mổ như hội chứng khoang, nhiễm khuẩn và thiếu máu chi không hồi phục. Do vậy, nếu phải thắt các tĩnh mạch chính ở chi, một số tác giả khuyên cần mở cân dự phòng để giảm nguy cơ hội chứng chèn ép khoang sau mổ [12], [53], [85],[114].
Xử trí tổn thương phần mềm
Cắt lọc triệt để tổ chức da, cân và cơ… bị giập nát, lấy hết dị vật đề phòng nhiễm khuẩn sau mổ đóng vai trò quan trọng. Tuy nhiên, theo Rasmussen T.E. và cộng sự (2006) [89] thì giai đoạn đầu khi có thiếu máu chi, rất khó để nhận biết tổn thương phần mềm phải cắt bỏ. Do đó cắt lọc sau đặt cầu nối động mạch tạm thời hoặc sau phục hồi lưu thông động mạch sẽ giúp giữ lại tổ chức còn chảy máu.
Nếu có khuyết hổng phần mềm lớn phải phẫu thuật chuyển vạt cơ có cuống mạch liền để che phủ xương, mạch máu, thần kinh. Laurian C., Ogiez N. (1995)
[111] cho rằng cần ưu tiên che phủ mạch cấp cứu khi có khuyết hổng phần mềm, còn đối với các tổ chức khác có thể thực hiện thì hai sau mổ.
1.4.2. Hồi sức, phòng chống đông máu
Khi cấp cứu bệnh nhân tổn thương mạch máu có sốc giảm thể tích cần hồi sức tích cực không những duy trì khối lượng tuần hoàn đảm bảo tính mạng người bệnh
Có thể bạn quan tâm!
-
 Đặc Điểm Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới
Đặc Điểm Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới -
 Đặc Điểm Lâm Sàng Và Cận Lâm Sàng Của Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp
Đặc Điểm Lâm Sàng Và Cận Lâm Sàng Của Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp -
 Điều Trị Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới
Điều Trị Tổn Thương Động Mạch Lớn Trong Gãy Xương, Sai Khớp Chi Dưới -
 Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và điều trị tổn thương động mạch lớn trong gãy xương, sai khớp chi dưới - 7
Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và điều trị tổn thương động mạch lớn trong gãy xương, sai khớp chi dưới - 7 -
 Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi
Bảng Đánh Giá Độ Nặng Của Tổn Thương Chi -
 Phân Loại Kết Quả Gần Xử Trí Gãy Xương, Sai Khớp
Phân Loại Kết Quả Gần Xử Trí Gãy Xương, Sai Khớp
Xem toàn bộ 166 trang tài liệu này.
mà còn tăng tưới máu ngoại vi cho chi bị thương và phòng các biến chứng do hội chứng tái tưới máu đặc biệt là suy thận cấp do tiêu cơ vân cấp [3], [33], [34]. Những bệnh nhân bị thiếu máu nặng phải nhanh chóng bù lại lượng máu đã mất. Một số loại dịch và cao phân tử có thể truyền ngay là NaCl 9‰, NaHCO31,4%, Glucose 5%, Dextrose. Tốc độ truyền dịch khoảng 1500 - 2000 ml/ giờ cho đến khi huyết áp tối đa lên trên 90 mmHg, áp lực tĩnh mạch trung tâm từ 8 - 10 cm H20.

Harrell D.J. và cộng sự (1997) [66] cho rằng thuốc chống đông cần được sử
dụng để phòng tắc mạch do huyết khối khi tổn thương động mạch. Một trong những thuốc có tác dụng chống đông là Heparin được Mc Lean J. đã phát minh ra từ năm 1918 nhưng đến năm 1930 mới có mặt trên thị trường [78]. Heparin có tác dụng phòng chống đông máu theo cơ chế ngăn cản sự chuyển hóa Prothombin thành Thrombin. Mặt khác Heparin mang điện tích âm và có khả năng bám vào nội mạc mạch máu làm giảm khả năng kết dính tiểu cầu phòng hình thành huyết khối tắc mạch trong bệnh lý và chấn thương mạch. Trong chấn thương mạch máu, Heparin có thể dùng trước và trong mổ với liều là 200 đơn vị/ kg/ 24 giờ pha vào 500ml huyết thanh NaCl 0,9% truyền tĩnh mạch chậm.
Nguyễn Hữu Ước (2002) [37] cho rằng dùng Heparin sớm ngay sau khi bị chấn thương động mạch có thể ngăn cản quá trình hình thành huyết khối khi có tổn thương nội mạc. Sau mổ duy trì liều Heparin trong 48 giờ, những trường hợp tổn thương đụng dập mạch máu nặng có thể tiêm Heparin kéo dài trong 1 tuần.
1.4.3. Điều trị và chăm sóc sau phẫu thuật
- Phòng chống suy thận cấp: khi đụng dập các khối cơ lớn hoặc thiếu máu ngoại vi kéo dài có nguy cơ bị suy thận cấp rất cao do hội chứng tiêu cơ vân cấp làm tắc ống thận. Vì vậy cần theo dõi thể tích nước tiểu hàng ngày, xét nghiệm Ure, Creatinin, Creatinkinase máu, điện giải đồ.
Thuốc lợi tiểu chỉ dùng sau khi đã bù đủ dịch và nâng huyết áp tâm thu trên 90 mmHg để giúp tạo ra dòng nước tiểu lớn đào thải các chất độc và loại bỏ nhanh lượng myoglobin. Dùng thuốc tác dụng mạnh trên ống thận như Furosemit với liều
tấn công 5mg/ kg cân nặng cơ thể tiêm tĩnh mạch chậm trong 20 – 30 phút sau đó truyền tĩnh mạch liên tục để duy trì [3], [32].
- Phòng chống chảy máu: biến chứng chảy máu sau mổ chấn thương mạch ít gặp (chỉ chiếm 1 – 2%) nhưng nguy hiểm. Nguyên nhân chảy máu có thể do kỹ thuật khâu nối mạch, cầm máu không triệt để hoặc dùng thuốc chống đông gây rối loạn đông máu.
Khi có dấu hiệu mất máu, vết mổ chảy máu hoặc chảy máu trong hình thành khối máu tụ to nhanh cần tiến hành phẫu thuật cấp cứu để cầm máu, kết hợp truyền máu, xét nghiệm chức năng đông máu để sử dụng thuốc chống đông hợp lý [31].
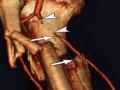
- Phòng chống tắc mạch: tắc mạch gây thiếu máu chi không hồi phục có thể cắt cụt chi thì 2 nếu không phát hiện kịp thời. Biến chứng này thường xảy ra trong 48 giờ đầu sau mổ. Nguyên nhân do kỹ thuật khâu nối mạch, do nhiễm khuẩn hoặc bệnh nhân không được dùng thuốc chống đông. Nếu mạch ngoại vi yếu hoặc không sờ thấy, đầu chi lạnh, nhợt cần siêu âm Doppler mạch để chẩn đoán xác định và phẫu thuật sớm để phục hồi lưu thông mạch kết hợp dùng thuốc chống đông [8].
- Phòng chống nhiễm khuẩn: nguy cơ nhiễm khuẩn thường xảy ra sau mổ gãy xương hở phức tạp, gãy xương hở đến muộn và thời gian cuộc mổ kéo dài. Ngoài việc dùng kháng sinh, chăm sóc vết mổ, ống dẫn lưu thì nâng cao sức đề kháng cơ thể sẽ hạn chế được biến chứng này.
- Phục hồi chức năng: tập vận động sớm từ ngày thứ 2 hoặc thứ 3 sau mổ như thay đổi tư thế, gấp duỗi các ngón chân, khớp cổ chân và khớp gối. Khi đã có kết quả Xquang xương khớp sau mổ thì tiến hành cho bệnh nhân tập vận động chủ động và thụ động với cường độ tăng dần [22]. Tập luyện sớm sau mổ giúp tăng cường tuần hoàn máu nuôi dưỡng tổ chức, giảm phù nề và tránh biến chứng viêm tắc tĩnh mạch, rối loạn dinh dưỡng, teo cơ, cứng khớp.
Ngày nay trên thế giới, việc điều trị tổn thương động mạch kết hợp gãy xương, sai khớp chi dưới đã có nhiều tiến bộ đáng kể. Phương pháp phẫu thuật chủ yếu là xử trí gãy xương, sai khớp bằng cố định bên ngoài hoặc cố định bên trong đơn giản và
nhanh chóng phục hồi lưu thông mạch máu bằng khâu, nối hoặc ghép tĩnh mạch tự thân. Những trường hợp có thiếu máu kéo dài được tiến hành rửa mạch của chi bị thương, đặt cầu nối động mạch tạm thời để cấp máu ngay cho ngoại vi và mở cân dự phòng đã mang lại hiệu quả cao trong điều trị. Ngoài phẫu thuật, vấn đề hồi sức tích cực trước, trong và sau mổ giúp phòng chống sốc và suy thận cấp kết hợp với dùng thuốc chống đông (Heparin) đã làm giảm tỷ lệ biến chứng sau mổ.
1.5. Tình hình điều trị tổn thương mạch máu và tổn thương động mạch lớn trong gãy xương, sai khớp trên thế giới và Việt Nam
Trến thế giới những vấn đề đặt ra để điều trị tổn thương mạch máu đã có từ rất sớm. Tuy nhiên, hầu hết các ca phẫu thuật thắt mạch đều thất bại do tình trạng nhiễm khuẩn, hoại tử chi tiếp diễn do thiếu máu không hồi phục.
Năm 1759, Hallowel, một phẫu thuật viên người Anh đã tiến hành khâu vết thương bên động mạch cánh tay. Đây là phẫu thuật phục hồi lưu thông dòng máu thành công lần đầu tiên trên người. Đến năm 1897 Murphy, người Mỹ, đã khâu nối tận – tận động mạch đùi thành công.
Nhà phẫu thuật người Pháp là Alexis Carel (1906) đã tiến hành ca ghép đoạn động mạch bằng tĩnh mạch tự thân và đưa ra kỹ thuật khâu nối mạch máu ba mũi chuẩn hình tam giác. Nhờ những đóng góp to lớn của mình cho y học, Carel đã được nhận giải thưởng Nobel vào năm 1912.
Cầu nối (shunt) động mạch tạm thời đã được dùng thường quy để phẫu thuật động mạch cảnh và đến năm 1971, Eger M. lần đầu tiên đã sử dụng thành công cầu nối động mạch tạm thời để điều trị tổn thương động mạch dưới đòn và động mạch khoeo trong chiến tranh với mục đích cầm máu vết thương nhưng vẫn có thể tưới máu phần chi dưới tổn thương một cách nhanh chóng trong khi chờ phẫu thuật phục hồi lưu thông mạch.
Một số thống kê về kết quả điều trị tổn thương mạch máu trên thế giới
Thời kỳ chiến tranh thế giới lần thứ 2, De Bakey và Simeone (1946) [118] thống kêcó 2471 ca tổn thương động mạch. Hầu hết trong số này được điều trị bằng
thắt mạch, tỉ lệ cắt cụt là 49%. Chỉ có 81 ca được khâu vết rách thành bên hoặc nối tận - tận nhưng tỉ lệ cắt cụt cũng rất cao (35%) do nhiễm khuẩn. Ông đã rút ra kết luận là những tổn thương mạch máu do hỏa khí nếu điều kiện không đảm bảo để sửa chữa có thể thắt mạch để cầm máu, cứu tính mạng bệnh nhân. Nhờ đó ông đã có cơ hội đóng góp cho sự phát triển và tiến bộ của chuyên ngành phẫu thuật mạch máu trong 50 năm sau đó (1946 – 1996).
Từ những kinh nghiệm từ hai cuộc chiến tranh thế giới, đến thời kỳ xung đột tại Triều Tiên, việc điều trị tổn thương mạch máu đã đạt được thành công, giảm tỉ lệ cắt cụt chi. Có nhiều nguyên nhân cần phải kể đến đó là vận chuyển bệnh nhân nhanh chóng từ chiến trường về cơ sở phẫu thuật bằng máy bay trực thăng, sự kết hợp giữa gây mê với phẫu thuật, kháng sinh, truyền máu. Thống kê của Hughes (1958) [107] trong số 304 tổn thương mạch có 269 được phục hồi lưu thông, còn lại được thắt mạch. Tỉ lệ cắt cụt chi là 13%, một kết quả đáng ghi nhận so với tỉ lệ cắt cụt chi 49% trong chiến tranh thế giới thứ 2.
Schlickewei W. và cộng sự (1992) [93] thuộc trường đại học tổng hợp Freiburg, Đức đã thống kê từ năm 1970 đến 1990 có 113 trường hợp gãy xương chi trên và chi dưới có tổn thương động mạch với 23 trường hợp phải cắt cụt chi thì đầu. Còn lại được phẫu thuật bảo tồn chi; cố định gãy xương chủ yếu sử dụng cọc ép ngoài, những gãy xương quanh khớp khuỷu và quanh khớp gối được kết hợp bên trong bằng đóng đinh Kirschner nên giảm thời gian thiếu máu chi, hạn chế nhiễm khuẩn sau mổ; sửa chữa tổn thương mạch hầu hết được ghép mạch tự thân (80%), còn lại là ghép mạch nhân tạo, khâu và nối mạch; tỉ lệ mở cân đề phòng hội chứng khoang sau mổ là 28,3%. Kết quảcó 11 BN (9,7%) bị tử vong vì đa chấn thương; 27 BN (23,9%) phải cắt cụt thì 2 do gãy hở độ IIIC và thời gian thiếu máu chi quá 6 giờ.
Nghiên cứu của Katsamouris A.N. và cộng sự (1995) [71] tại khoa phẫu thuật mạch máu thuộc Bệnh viện trường đại học Herakleion, Hy Lạp, cho thấy có 25 trường hợp với 41 tổn thương động mạch kết hợp với gãy xương chi. Hầu hết các bệnh nhân có triệu chứng lâm sàng điển hình của tổn thương động mạch, số còn lại bị
sốc kèm theo dấu hiệu thiếu máu chi điển hình hoặc không điển hình nên chẩn đoán muộn. Tổn thương động mạch khoeo chiếm tỉ lệ cao nhất (26,8%), tiếp theo là động mạch cánh tay, động mạch đùi, động mạch chày trước và chày sau. Đa số tổn thương động mạch được phục hồi lưu thông bằng ghép mạch tự thân, ghép mạch nhân tạo hoặc nối tận tận, chỉ có 8 động mạch được thắt mạch. Trong số 12 tổn thương động mạch – tĩnh mạch kết hợp, có 8 tĩnh mạch được khâu nối. Kết hợp xương gãy bằng cố định ngoài cho 21 trường hợp và có 4 trường hợp được cố định bột bổ sung. Đặt cầu nối động mạch tạm thời cho 4 trường hợp và 12 trong 18 trường hợp tổn thương động mạch chi dưới được mở cân. Kết quả tất cả các trường hợp tổn thương động mạch chi trên được bảo tồn chi thành công, 2 trong 18 trường hợp (11,1%) tổn thương động mạch chi dưới phải cắt cụt chi. Theo dõi sau 2 năm, có 20 trường hợp có chức năng chi phục hồi rất tốt và tốt, số còn lại chức năng chi trung bình và kém.
Năm 2009, Glass G.E., Pearse M.F [62] đã tổng hợp 10 báo cáo tại hội nghị Ngoại khoa ở Liverpool, Anh cho biết có 101 gãy xương chi dưới có tổn thương động mạch. Hầu hết các trường hợp gãy xương được kết hợp xương bằng cố định ngoài (67%), một số được đóng đinh nội tủy và đinh Kirschner. Có 71 trường hợp (70%) bị đụng dập, đứt mất đoạn động mạch được ghép mạch tự thân số còn lại được ghép mạch nhân tạo và khâu nối trực tiếp. Có 18 bệnh nhân (17,8%) được đặt cầu nối động mạch tạm thời với thời gian lưu cầu nối trung bình là 222 phút; 37/ 101 trường hợp (36,6%) được mở cân dự phòng. Kết quả 77% chi được điều trị bảo tồn chi thành công. Trong số 23 trường hợp phải cắt cụt chi thì nhóm thiếu máu chi < 6 giờ chiếm tỉ lệ 13% so với 39% của nhóm thiếu máu chi ≥ 6 giờ, nhóm đặt cầu nối động mạch tạm thời chiếm tỉ lệ 13% so với 27% của nhóm không đặt cầu nối động mạch.
Một số thống kê về kết quả điều trị tổn thương mạch máu trong gãy xương, sai khớp tại Việt Nam
Năm 1986 Lương Tử Hải Thanh [31] tổng kết 84 trường hợp với 99 tổn thương mạch máu được điều trị tại bệnh viện Việt Đức, tỉ lệ phục hồi lưu thông mạch là 66,6%, thắt mạch 30,3% và 3,1% bệnh nhân được cắt cụt thì đầu. Trong số 17
trường hợp (20,2%) gãy xương kèm theo, chỉ có 9 bệnh nhân được kết hợp xương, số còn lại được kéo liên tục hoặc bó bột. Tỉ lệ tử vong 15,4% và cắt cụt chi là 8,3%.
Nguyễn Sinh Hiền (1999) [8] thông báo 69 trường hợp tổn thương mạch máu ngoại vi do gãy xương tại bệnh viện Việt Đức từ 1994 đến 1999 cho thấy 75,4% tổn thương ở chi dưới, 85,5% đụng dập, đứt rời mất đoạn động mạch, có 6 BN (8,7%) tổn thương phức tạp phải cắt cụt chi thì đầu. Trong số 63 bệnh nhân được phẫu thuật bảo tồn chi, có 4 trường hợp (6,3%) được đặt cầu nối động mạch tạm thời; 59 trường hợp (93,7%) được phục hồi lưu thông bằng ghép tĩnh mạch tự thân, nối mạch hoặc mở động mạch lấy huyết khối, bóc bao ngoài; 35 trường hợp (55,6%) được kết hợp xương bằng cố định ngoài, nẹp vít và đóng đinh nội tủy, còn lại được kéo liên tục hoặc bó bột. Tác giả cũng nhận thấy nẹp vít cố định ổ gãy vững chắc nhưng thao tác kéo dài, tăng tỉ lệ nhiễm khuẩn sau mổ; bất động chi kéo dài bằng bó bột là nguyên nhân làm giảm đáng kể chức năng chi. Tỉ lệ cắt cụt thì 2 là 28,6%, không có bệnh nhân tử vong.
Mai Văn Bảy (2010) [1] nghiên cứu 33 trường hợp với 38 động mạch và 14 tĩnh mạch bị tổn thương kết hợp gãy xương, sai khớp được điều trị tại bệnh viện 103, Hà Nội trong thời gian 2006 - 2009, trong đó hầu hết gặp ở chi dưới (93,9%). Triệu chứng của tổn thương mạch chủ yếu là mất mạch và thiếu máu ngoại vi; 11 bệnh nhân có kèm theo hội chứng khoang. Hình thái tổn thương động mạch hầu hết là đụng dập và đứt mất đoạn mạch (35/ 38 ĐM). Tất cả 38 động mạch và 9/ 14 tĩnh mạch được phục hồi tổn thương, trong đó ghép đoạn động mạch bằng tĩnh mạch tự thân là 34,2%; 35/ 40 gãy xương, sai khớp được cố định ngoài và cố định xương bên trong, số còn lại được kéo liên tục, bó bột; có 13 BN tổn thương động mạch đùi, động mạch khoeo và động mạch cánh tay thiếu máu chi kéo dài dự kiến kết hợp xương trước và ghép mạch tự thân được đặt cầu nối động mạch tạm thời với thời gian lưu cầu nối trung bình 80,8 ± 31,4 phút (45 – 150 phút), tác giả không gặp biến chứng trong và sau đặt cầu nối; 33/ 33 bệnh nhân được mở cân. Kết quả không có trường hợp nào tử vong, tỉ lệ cắt cụt chi là 3%, chức năng chi tốt và rất tốt là 53,6%.
CHƯƠNG 2
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
Bao gồm 53 trường hợp với 67 tổn thương động mạch lớn kết hợp gãy xương, sai khớp chi dưới được điều trị tại Bệnh viện Việt Tiệp Hải Phòng từ tháng 6/2008 đến tháng 6/2013.
2.1.1. Tiêu chuẩn lựa chọn
Tổn thương động mạch đùi, động mạch khoeo, động mạch chày trước hoặc động mạch chày sau kết hợp gãy xương đùi, gãy xương cẳng chân hoặc sai khớp gối.
2.1.2. Tiêu chuẩn loại trừ
Tổn thương động mạch lớn kèm theo gãy xương hoặc sai khớp chi dưới nhưng có một trong các yếu tố sau:
- Chỉ định cắt cụt chi ngay khi vào viện do: thiếu máu chi không hồi phục, tổn thương dập nát phần mềm quá nặng hoặc tình trạng sốc không hồi phục sau khi hồi sức không cho phép kéo dài cuộc phẫu thuật;
- Bệnh nhân có bệnh viêm tắc động mạch chi dưới kèm theo;
- Bệnh nhân không hợp tác;
- Không đủ hồ sơ dữ liệu, không kiểm tra được kết quả điều trị.
2.2. Phương pháp nghiên cứu
Nghiên cứu mô tả cắt ngang, tiến cứu, không đối chứng. Chọn mẫu nghiên cứu theo phương pháp chọn mẫu thuận tiện.
2.2.1. Phương pháp thu thập số liệu
- Xây dựng mẫu bệnh án nghiên cứu;
- Tham gia khám, chẩn đoán và điều trị bệnh nhân trước phẫu thuật;
- Tham gia phẫu thuật;
- Điều trị và chăm sóc bệnh nhân sau phẫu thuật: