những bệnh nhân được cho methyl prednisolone trong vòng 8 giờ đầu của chấn thương là thuận lợi. Điều này phù hợp với nghiên cứu của Delamarter.
Delamarter [58] tạo ra một chấn thương tủy sống trên chó, và kết luận tủy bắt đầu hoại tử sau 8 giờ bị đè ép.
Gangliosides là những đại phân tử glycoprotein xuất hiện tự nhiên với đậm độ cao trong mô thần kinh, chất này giúp chức năng vận chuyển và duy trì cấu trúc của màng tế bào. Trong nuôi cấy tế bào, gangliosides có tác dụng đến sự hình thành và nuôi dưỡng tế bào. Trên súc vật, nó có tác dụng đến chấn thương sọ não. Gleisser
[67] đã so sánh ganglioside GM1 với placebo, trong nghiên cứu ngẫu nhiên, mù đôi trên bệnh nhân bị chấn thương tủy sống. Tác giả thấy rằng chức năng thần kinhphục hồi đáng kể ở nhóm ganglioside GM1. Thuốc còn tác dụng hiệu quả cho tới 72 giờ sau chấn thương. Hiện nay, gangliosides đang được thử nghiệm trên lâm sàng ở một nghiên cứu đa trung tâm tại Mỹ [27].
1.2.3. Chấn thương CSC thấp cơ chế cúi căng xoay
Năm 1855, lần đầu tiên Malgaigne ghi nhận tổn thương này biểu hiện trên các mỏm khớp [68], nhưng mãi đến khi hình ảnh học tiến bộ vào thập niên 1980, người ta bắt đầu bàn cãi nhiều về những thương tổn giải phẫu khó xác định chính xác gây ra bởi cơ chế cúi - căng - xoay. Dựa vào các thí nghiệm, kinh nghiệm lâm sàng và hình ảnh X-quang, các nhà nghiên cứu thống nhất là chấn thương cơ chế Cúi - Căng
- Xoay gây tổn thương chủ yếu hệ thống dây chằng phía sau, tuỳ theo lực tác động mạnh hay nhẹ mà gây tổn thương dây chằng nhiều hay ít [81], [121], [122]. Các thương tổn đó được mô tả như sau:
1.2.3.1. Tổn thương giải phẫu
![]() Bong gân nhẹ
Bong gân nhẹ
Khi cúi cổ, các mỏm gai xoè rộng ra (như cái quạt) làm căng các cơ và dây chằng phía sau, nếu quá mức sẽ gây giãn cơ hoặc đứt các dây chằng, bao khớp.
X-quang thấy bình thường, đôi khi thấy khoảng cách 2 mỏm gai hơi rộng.
![]() Bong gân nặng (27% tổn thương rễ thần kinh [121]).
Bong gân nặng (27% tổn thương rễ thần kinh [121]).
Khi các dây chằng phía sau đứt hoàn toàn, dây chằng vàng và vành xơ ngoài của đĩa đệm giãn, dây chằng dọc sau đứt không hoàn toàn.
Chẩn đoán bong gân nặng trên X-quang: (René Louis) có 3/5 triệu chứng sau:
+ Trượt đốt sống ra trước.
- > 3,5mm nếu tổn thương trên C4.
- > 2,5mm nếu tổn thương dưới C4.
+ Góc 2 cao nguyên xương sống > 100.
+ Mất sự song song giữa 2 mỏm khớp.
+ Lộ trên 50% mỏm khớp trên của đốt sống dưới.
+ Khoảng cách 2 mỏm gai tăng bất thường.
Harris và Mirvis xem đây là tổn thương vững, chỉ có khoảng 20% mất vững. Trái lại, Scher cho là tổn thương mất vững ngay từ đầu và lý luận rằng: “Mức độ ta thấy trên phim là không đáng tin cậy, có thể nó được nắn vào trước khi khám” [68]. Loại này gây tổn thương rễ thần kinh chiếm 27% [121].

Hình 1.24: Bong gân nặng C5-C6, có đủ năm tiêu chuẩn của René Louis : số 1 là khoảng cách hai mỏm gai tăng bất thường; số 2 là mặt khớp dưới của C5 không song song với mặt khớp C6; số 3 là lộ mặt khớp trên của C6 >50%; số 4 là góc hai cao nguyên sống >100 ; số 5 là trượt C5 ra trước.
![]() Bán trật hai mỏm khớp
Bán trật hai mỏm khớp
Đứt toàn bộ dây chằng phía sau, đứt một phần dây dọc sau và ½ đĩa đệm sau.
X-quang hình ngang thấy gù nhiều, khoảng liên mỏm gai giãn rộng, mỏm khớp dưới cưỡi lên đỉnh mỏm khớp trên của đốt sống dưới, lộ 100% mặt khớp, thân đốt di lệch ra trước. X-quang thẳng thấy mỏm gai toác rộng nhưng vẫn nằm trên đường thẳng. X-quang chéo thấy mỏm khớp dưới của đốt sống trên di chuyển ra trước. X-quang động không nên làm.
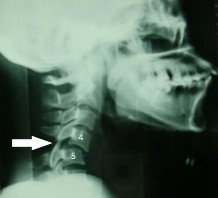
Hình 1.25: Bán trật 2 mỏm khớp C4-C5; mũi tên chỉ mỏm khớp dưới của C4 còn nằm trên đỉnh mỏm khớp trên của C5 (kiểu chim đậu).
![]() Trật hai mỏm khớp (50% tổn thương tủy [121]) Đứt toàn bộ dây chằng phía sau, 60% đứt dây dọc sau và đĩa đệm.
Trật hai mỏm khớp (50% tổn thương tủy [121]) Đứt toàn bộ dây chằng phía sau, 60% đứt dây dọc sau và đĩa đệm.
X-quang ngang thấy gù ít, giãn các mỏm gai ít, thân đốt sống trượt ra trước nhiều # 5-6mm hoặc 50% thân đốt. X-quang thẳng khoảng cách 2 mỏm gai giãn ít và nằm trên đường thẳng. X-quang chéo thấy mỏm khớp dưới của đốt sống trên nằm trước mỏm khớp trên của đốt sống dưới. X-quang động không nên làm.
CT-scan, MRI cho biết có thoát vị đĩa đệm kèm theo hay không. Loại này gây tổn thương tủy là 50% [121].
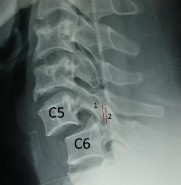
Hình 1.26: Trật 2 mỏm khớp: 1-mỏm khớp trên của C6 nằm sau, 2-mỏm khớp dưới của C5 nằm trước.
![]() Bong gân mỏm khớp một bên
Bong gân mỏm khớp một bên
Các trường hợp tổn thương 1 mỏm khớp ít xảy ra, nó là hậu quả của cơ chế Cúi-Xoay quá mức. Biểu hiện là cổ căng, đau và vẹo sang 1 bên.
Tổn thương chủ yếu là căng giãn D/C liên gai, bao khớp và D/C vàng. X-quang thường qui không thấy tổn thương.
![]() Bán trật mỏm khớp một bên
Bán trật mỏm khớp một bên
Bệnh lý này rất hiếm, do cơ chế Cúi-Xoay.
Đứt hoàn toàn bao khớp bên trật, một phần dây chằng liên gai, dây chằng vàng và góc sau của đĩa đệm ở ngay khớp Luschka [96].
X-quang ngang thấy đốt sống di chuyển ra trước # 3mm hoặc 25% thân đốt sống, bờ sau thân đốt là bờ đôi. X-quang thẳng thấy các mỏm gai không thẳng hàng, các đốt sống trên xoay sang bên trật. X-quang chéo thấy mỏm khớp dưới của đốt sống trên di chuyển ra trước và cưỡi lên đỉnh của mỏm khớp trên của đốt sống dưới [77].
X-quang cắt lớp điện toán tái tạo 3 chiều cho thấy rõ tổn thương.
![]() Trật một mỏm khớp (64% tổn thương rễ đa số thoáng qua [121]) Cơ chế chấn thương và tổn thương giống như trật không hoàn toàn mỏm khớp
Trật một mỏm khớp (64% tổn thương rễ đa số thoáng qua [121]) Cơ chế chấn thương và tổn thương giống như trật không hoàn toàn mỏm khớp
1 bên, nhưng ở đây D/C liên gai đứt hoàn toàn và đĩa đệm có thể bị rách 1 phần.
X-quang ngang thấy thân đốt di lệch ra trước # 4 - 4,5mm, bờ dọc sau của thân đốt so le (không chồng lên nhau), mỏm khớp dưới của đốt sống trên nằm trước mỏm khớp trên của đốt sống dưới, sự xoay mỏm khớp của các đốt sống trên (triệu
chứng Nón Lừa) [122]. X-quang thẳng thấy các mỏm gai không thẳng hàng, nhìn thân đốt thấy các cuống cung xoay. X-quang chéo thấy trật mỏm khớp 1 bên.

Loại này gây tổn thương rễ thần kinh chiếm tỷ lệ 64%, nhưng đa số phục hồi tốt [121].
Hình 1.27: Mũi tên chỉ trật 1 mỏm khớp C4-C5 bên trái.
1.2.3.2. Chẩn đoán gãy trật CSC thấp cơ chế cúi-căng-xoay
Để chẩn đoán một trường hợp gãy trật CSC thấp phải dựa vào nguyên nhân, cơ chế, các triệu chứng lâm sàng và hình ảnh học.
![]() Lâm sàng
Lâm sàng
Số liệu thống kê 300 trường hợp bị gãy CSC của Bohlman (1979) [41] có 200 trường hợp được chẩn đoán ngay từ đầu, 100 trường hợp bỏ lỡ. Các trường hợp bỏ lỡ có 90 trường hợp chẩn đoán muộn từ 2 ngày đến 6 tháng và 10 trường hợp chẩn đoán rất trễ từ 6 -18 tháng. Thống kê này phần nào nói lên sự phức tạp trong vấn đề chẩn đoán. Do vậy, để tránh bỏ sót tổn thương, việc khám lâm sàng phải tuân thủ nguyên tắc khám toàn diện và đầy đủ. Khai thác bệnh sử tỉ mỉ giúp ta phỏng đoán được chấn thương. Chấn thương CSC thường do té cao, tai nạn lưu thông… có chấn thương vào đầu, cổ, vai. Có thể có bất tỉnh, tê tay hoặc liệt thoáng qua, đó là những triệu chứng gợi ý quan trọng. Các vết trầy, sưng nề da ở đầu, mặt, cổ hoặc vai là dấu hiệu gợi ý. Đau, đơ cổ, ấn đau các mấu gai là triệu chứng luôn có.
Luôn cảnh giác với hội chứng Phong Bế Giao Cảm cổ, vì hội chứng này thường gây tử vong. Các dấu hiệu như tri giác giảm, huyết áp hạ ≤ 90mmHg, mạch
chậm < 60 nhịp/phút, nhiệt độ < 370C, bụng chướng... thường xuất hiện 3 ngày sau chấn thương [15], [69].
Khám thần kinh: sự tê, yếu, liệt tứ chi và các cơ vòng là dấu hiệu chẩn đoán rất quan trọng. Phải đánh giá liệt hoàn toàn hay liệt 1 phần (Bảng 1.3), có bí tiểu hay tiểu tự chủ. Khám thần kinh nên khám nhiều lần, ghi chú đầy đủ để so sánh, theo dõi sự diễn biến của tổn thương.
Trong trường hợp có choáng tủy, bệnh nhân bị liệt hoàn toàn dưới mức tổn thương đồng thời mất phản xạ hành hang. Tình trạng liệt đa số sẽ tự phục hồi hoàn toàn vào khoảng 24 giờ sau, một số ít kéo dài lâu hơn. (Phản xạ hành hang mất là sốc tủy, phản xạ hành hang còn là tổn thương tủy trầm trọng). Việc đánh giá tổn thương thần kinh dựa vào bảng phân loại của Frankel hay ASIA cũng được, vì 2 bảng phân loại này khá giống nhau.
Bảng 1.3: Tóm tắt phân loại Frankel [64]
CẢM GIÁC | VẬN ĐỘNG | |
A | ─ | ─ |
B | + (quanh hậu môn) | ─ |
C | + | + (sức cơ ≤ 3) |
D | + | + (sức cơ = 4) |
E | Bình thường | Bình thường |
Có thể bạn quan tâm!
-
 A: Hình Cột Sống Cổ Thấp Hình 1.1- B: Đốt Sống Cổ Thấp Hình 1.1-B: 1-Thân Đốt, 2- Lỗ Ngang, 3- Cuống Cung, 4- Mỏm Ngang, 5- Bản Sống,
A: Hình Cột Sống Cổ Thấp Hình 1.1- B: Đốt Sống Cổ Thấp Hình 1.1-B: 1-Thân Đốt, 2- Lỗ Ngang, 3- Cuống Cung, 4- Mỏm Ngang, 5- Bản Sống, -
![Các Kiểu Di Lệch Cột Sống Trong Không Gian 3 Chiều. Nguồn: White & Panjabi (1990), J.fed. Med. Bio. Eng [118].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Các Kiểu Di Lệch Cột Sống Trong Không Gian 3 Chiều. Nguồn: White & Panjabi (1990), J.fed. Med. Bio. Eng [118].
Các Kiểu Di Lệch Cột Sống Trong Không Gian 3 Chiều. Nguồn: White & Panjabi (1990), J.fed. Med. Bio. Eng [118]. -
![Cơ Chế Cúi-Ngửa Hình 1.17: Tổn Thương Cơ Chế Cúi-Căng, Ngửa-Căng Nguồn: Argenson (1993), Emc Consulte[121].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Cơ Chế Cúi-Ngửa Hình 1.17: Tổn Thương Cơ Chế Cúi-Căng, Ngửa-Căng Nguồn: Argenson (1993), Emc Consulte[121].
Cơ Chế Cúi-Ngửa Hình 1.17: Tổn Thương Cơ Chế Cúi-Căng, Ngửa-Căng Nguồn: Argenson (1993), Emc Consulte[121]. -
![A: Nẹp Vít Hai Vỏ Xương; B: Nẹp Khóa Morcher. Nguồn : Leventhal (1998), Campell’S Operative Orthopeadics [81].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) A: Nẹp Vít Hai Vỏ Xương; B: Nẹp Khóa Morcher. Nguồn : Leventhal (1998), Campell’S Operative Orthopeadics [81].
A: Nẹp Vít Hai Vỏ Xương; B: Nẹp Khóa Morcher. Nguồn : Leventhal (1998), Campell’S Operative Orthopeadics [81]. -
 Phẫu Thuật Nẹp – Vít Thân Đốt Lối Trước (Hình Minh Họa H1.24)
Phẫu Thuật Nẹp – Vít Thân Đốt Lối Trước (Hình Minh Họa H1.24) -
 Nghiên Cứu Mô Tả Thực Nghiệm Trên Xác Rã Đông Về Độ Vững Của Phẫu Thuật Bohlman Cải Tiến
Nghiên Cứu Mô Tả Thực Nghiệm Trên Xác Rã Đông Về Độ Vững Của Phẫu Thuật Bohlman Cải Tiến
Xem toàn bộ 201 trang tài liệu này.
Tóm lại: Bệnh sử là chấn thương đầu, chẩm, cổ, vai.
Theo nghiên cứu của V.V. Sĩ [14], triệu chứng cơ năng: đau cổ, mất chức năng CSC chiếm tỷ lệ 100%. Tê, yếu, hoặc liệt tứ chi chiếm 81, 6%. Rối loạn cơ vòng chiếm 47, 36%. Triệu chứng thực thể: có thể có biến dạng CSC, sưng nề sau cổ ít thấy. Ấn đau chói chiếm tỷ lệ 100%.
![]() Hình ảnh học
Hình ảnh học
- X-quang là phương tiện phổ biến, cần thiết và hữu dụng. Là phương tiện chẩn đoán chính xác, rẻ tiền, nhanh chóng. Chụp X-quang thường qui gồm hình thẳng, nghiêng, chéo ¾ P và ¾ T. Nếu các X-quang không thấy tổn thương xương
mà phần mềm phía trước CSC sưng, ta nghĩ đến tổn thương D/C dọc trước. Trường hợp này nên làm nghiệm pháp kéo giãn rồi chụp lại, đo độ hở bất thường của khoảng liên đốt [117]. Nếu X quang không thấy tổn thương mà lâm sàng có liệt tứ chi, chẩn đoán: chấn thương tủy sống cổ không thấy bất thường trên X-quang. Trong một số ít trường hợp phải nhờ tới X-quang cắt lớp điện toán để chẩn đoán. Chỉ định cộng hưởng từ hạt nhân khi có liệt và nghi ngờ có thoát vị đĩa đệm.
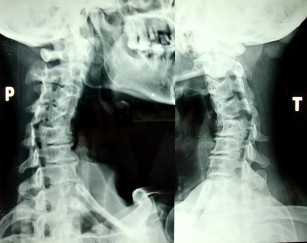
Hình 1.28: X- quang chéo 3/4P và 3/4T.
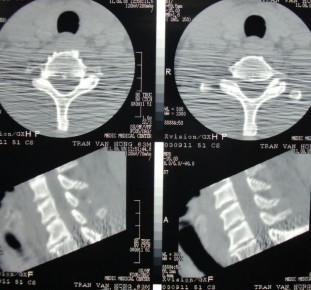
Hình 1.29: X- quang cắt lớp điện toán CSC thấp.
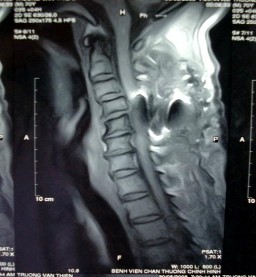
Hình 1.30: Cộng hưởng từ hạt nhân CSC.
1.3. SƠ LƯỢC LỊCH SỬ PHẪU THUẬT CHẤN THƯƠNG CSC
Từ xa xưa, người ta đã biết đến tổn thương CSC, gọi là « gãy cổ », và cho là một « tổn thương không điều trị được ». Hippocrates đã thất bại trong điều trị bảo tồn gãy cột sống cổ, nhưng hy vọng thành công đối với gãy cột sống lưng nhờ phương pháp nắn trên thang [32].
1.3.1. Phẫu thuật cắt bản sống
Đến thế kỷ thứ 7, Paul of Aegina có lẽ là người đầu tiên đề nghị cắt bản sống để giải ép tủy sống. Ambroise Paré (thế kỷ15) đã mổ không thành công 1 ca cắt bản sống cho bệnh nhân bị chấn thương cột sống. Phẫu thuật cắt bản sống dần dần lan rộng từ châu Âu Mỹ.
Về sau, nhờ hồi cứu những trường hợp cắt bản sống cho thấy tỷ lệ mất vững cột sống và tỷ lệ tử vong tăng [32], [33]. Dần dần, cắt bản sống để giải ép tủy sống cổ do chấn thương ít được áp dụng. Boehler đã nhận định rằng: “Để giải ép tủy thì nắn xương tốt hơn cắt bản sống” [8].
Bohlman với nghiên cứu 300 trường hợp gãy CSC, kết luận :
« Cắt bản sống làm tăng tỷ lệ tử vong hoặc liệt nặng thêm, steroids không cải thiện tình trạng liệt mà còn liên quan với xuất huyết tiêu hóa » [40],[41].
Nhìn chung, giai đoạn đầu của lịch sử điều trị gãy CSC rất ảm đạm.

![Các Kiểu Di Lệch Cột Sống Trong Không Gian 3 Chiều. Nguồn: White & Panjabi (1990), J.fed. Med. Bio. Eng [118].](https://tailieuthamkhao.com/uploads/2024/04/01/dieu-tri-chan-thuong-cot-song-thap-co-che-cui-cang-xoay-bang-phau-4-1-120x90.jpg)
![Cơ Chế Cúi-Ngửa Hình 1.17: Tổn Thương Cơ Chế Cúi-Căng, Ngửa-Căng Nguồn: Argenson (1993), Emc Consulte[121].](https://tailieuthamkhao.com/uploads/2024/04/01/dieu-tri-chan-thuong-cot-song-thap-co-che-cui-cang-xoay-bang-phau-5-3-120x90.jpg)
![A: Nẹp Vít Hai Vỏ Xương; B: Nẹp Khóa Morcher. Nguồn : Leventhal (1998), Campell’S Operative Orthopeadics [81].](https://tailieuthamkhao.com/uploads/2024/04/01/dieu-tri-chan-thuong-cot-song-thap-co-che-cui-cang-xoay-bang-phau-7-1-120x90.gif)