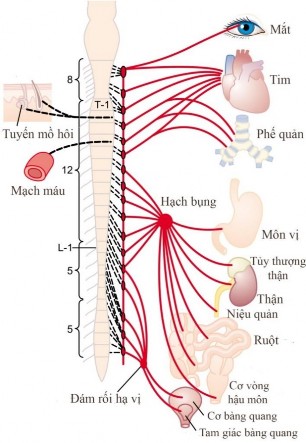
Hình 1.8 Hệ thần kinh giao cảm
(Nguồn: Hall JE, 2016 [61])
1.2.2 Cơ chế sinh bệnh học rối loạn thần kinh tự chủ trong bệnh Parkinson và teo đa hệ thống
Các bệnh của alpha-synuclein là những bệnh thoái hóa thần kinh, đặc trưng bởi sự kết tập quá mức của các protein alpha-synuclein bên trong các tế bào thần kinh, sợi thần kinh, và trong tế bào thần kinh đệm. Có 3 thể bệnh chính của alpha-synuclein, bao gồm bệnh Parkinson, sa sút trí tuệ thể Lewy, và teo đa hệ thống [67]. Bất thường tích tụ alpha-synuclein trong các vùng thần kinh tự chủ trung ương và ngoại biên gây ra rối loạn chức năng thần kinh tự chủ trong bệnh Parkinson và teo đa hệ thống. Tuy nhiên, sự khác biệt vị trí kết tập
alpha-synuclein đưa đến khác biệt về bệnh học và biểu hiện lâm sàng giữa hai bệnh lý này [46].
Mạng lưới thần kinh tự chủ trung ương trải dài từ vùng vỏ não và gian não đến thân não, bao gồm cầu não, trung não, hành não và tuỷ sống. Vùng này kiểm soát hoạt động của các tế bào thần kinh giao cảm và đối giao cảm tiền hạch. Trong khi đó, vùng ngoại biên của hệ thống thần kinh tự chủ bao gồm hệ thần kinh ruột, các hạch thần kinh giao cảm, đối giao cảm và vùng hậu hạch tương ứng. Trong bệnh Parkinson, các alpha-synuclein xoắn bất thường tích tụ lại hình thành nên các thể vùi, gọi là thể Lewy, nằm trong các tế bào thần kinh (neuron) và sợi thần kinh (neurite). Các thể Lewy này kết tập đầu tiên ở các hạch thần kinh tự chủ ngoại biên, sau đó lan ra các vùng thần kinh tự chủ trung ương. Ngược lại, bệnh teo đa hệ thống ảnh hưởng đầu tiên đến mạng lưới thần kinh tự chủ trung ương, đặc trưng bằng hiện tượng dư thừa số lớn các thể vùi nằm trong bào tương của các tế bào thần kinh đệm ít nhánh (hình 1.9 và 1.10) [46].
Ngoài thoái hóa chất đen trong bệnh Parkinson, thể Lewy và mất tế bào thần kinh còn tìm thấy ở: (1) các vùng điều hòa thần kinh tự chủ, bao gồm vùng hạ đồi, nhân cận cánh tay, vùng lưới trung gian của hành tủy, nhân lục, và nhân raphe; (2) các vùng đối giao cảm tiền hạch, bao gồm nhân Edinger-Westphal và nhân lưng vận động phế vị; (3) các nhân giao cảm tiền hạch ở cột nhân trung gian ngoài và (4) các tế bào thần kinh trong hạch thần kinh tự chủ cạnh sống. Một số nghiên cứu còn tìm thấy mất các tế bào thần kinh và tích tụ thể Lewy ở hạch giao cảm. Ngoài ra, bệnh học alpha synuclein còn được báo cáo tìm thấy ở vùng bụng bên hành não và đám rối thần kinh ruột trong bệnh Parkinson. Các tổn thương trong vùng điều hòa thần kinh tự chủ là nguyên nhân chính gây ra rối loạn chức năng tự chủ tim mạch, tiết mồ hôi, và chức năng tiêu hóa – tiết niệu [26], [38].
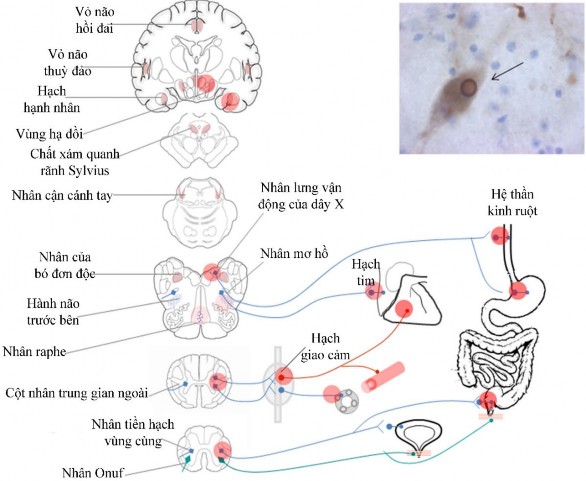
Hình 1.9 Cơ chế sinh bệnh học rối loạn thần kinh tự chủ trong bệnh Parkinson. Vùng alpha-synuclein kết tập được đánh dấu vòng tròn đỏ. Các thể Lewy tích tụ đầu tiên ở các hạch thần kinh tự chủ ngoại biên, sau đó lan ra các vùng thần kinh tự chủ trung ương.
(Nguồn: Coon EA, 2018 [46])
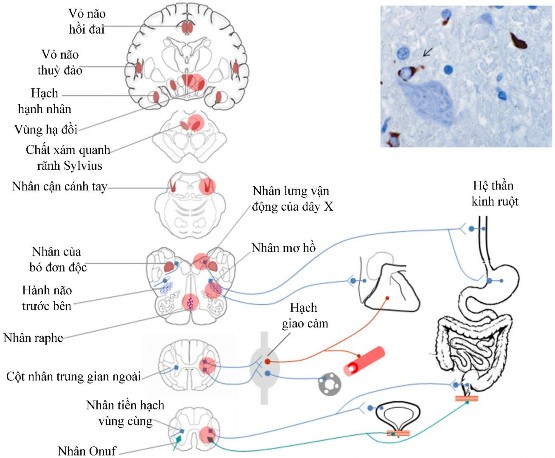
Hình 1.10 Cơ chế sinh bệnh học rối loạn thần kinh tự chủ trong bệnh teo đa hệ thống. Vùng alpha-synuclein kết tập được đánh dấu vòng tròn đỏ. Bệnh teo đa hệ thống ảnh hưởng đầu tiên đến mạng lưới thần kinh tự chủ trung ương.
(Nguồn: Coon EA, 2018 [46])
Trong bệnh teo đa hệ thống, cơ chế chính của rối loạn thần kinh tự chủ là do thoái hóa các tế bào thần kinh tự chủ tiền hạch ở vùng thân não và tủy sống. Hạ huyết áp tư thế trong MSA là do thoái hóa tế bào vùng bụng trước bên hành não (rostral ventrolateral medulla, rVLM). Rối loạn tiểu là do thoái hóa vùng trung tâm điều hòa đi tiểu cầu não cùng với tăng hoạt hóa cơ trơn bàng quang (cơ detrusor) và suy yếu cơ vòng dẫn đến suy yếu co cơ detrusor, hậu quả gây ra tiểu gấp, tiểu không tự chủ và không giữ được nước tiểu. Thoái hóa tế bào thần kinh serotonergic ở thân não góp phần gây ra rối loạn chức năng hô hấp và ngưng thở khi ngủ kiểu trung ương ở bệnh nhân teo đa hệ thống [46].
1.2.3 Biểu hiện rối loạn thần kinh tự chủ trong bệnh Parkinson và teo đa hệ thống
1.2.3.1 Rối loạn chức năng tiết niệu – sinh dục
Rối loạn chức năng tiết niệu-sinh dục thường gợi ý đến chẩn đoán hội chứng Parkinson do thoái hóa, ngay cả khi có kèm theo rối loạn phì đại tiền liệt tuyến ở nam giới lớn tuổi. Rối loạn tiểu biểu hiện khác nhau giữa bệnh Pakinson và teo đa hệ thống. Tiểu gấp và tiểu nhiều lần đều có thể gặp trong 2 bệnh này, tuy nhiên, tiểu không tự chủ do cơ chế stress và gấp với tiểu lắt nhắt liên tục không phải là đặc điểm của bệnh Parkinson, và các triệu chứng này chỉ biểu hiện ở giai đoạn muộn của bệnh Parkinson. Bệnh nhân Parkinson thường than phiền tiểu gấp, tiểu thường xuyên vào ban ngày, và khó đi tiểu lúc khởi đầu. Các triệu chứng này do rối loạn chức năng bàng quang tăng hoạt, gây ra bởi sự biến đổi chu trình dopamine hạch nền, làm mất ức chế phản xạ đi tiểu. Sử dụng thận trọng thuốc kháng cholinergic trong điều trị bàng quang tăng hoạt trên bệnh nhân Parkinson [31]. Ngược lại, biểu hiện sớm tiểu không tự ý là đặc điểm điển hình của MSA. Bệnh nhân liệt trên nhân tiến triển (PSP) cũng biểu hiện sớm rối loạn đi tiểu, tuy nhiên, triệu chứng này không đặc hiệu cho chẩn đoán PSP như là MSA [44].
Rối loạn chức năng sinh dục trong bệnh Parkinson cũng thường gặp, bao gồm: giảm ham muốn tình dục, giảm giao hợp, rối loạn cương và xuất tinh. Nguyên nhân do rối loạn chức năng vùng hạ đồi, thông qua con đường dopamine – oxytocin, làm giảm ham muốn tình dục và rối loạn cương [110]. Một nghiên cứu hồi cứu đã kết luận rằng, nam giới rối loạn cương làm tăng 3,8 lần nguy cơ tiến triển thành bệnh Parkinson [55]. Một nghiên cứu tiền cứu năm 2018 tại Hoa Kỳ cũng cho thấy rối loạn cương là một trong các triệu chứng đầu tiên thường gặp trong bệnh teo đa hệ thống [88].
1.2.3.2 Rối loạn chức năng tự chủ tim mạch
Bất thường chức năng thần kinh tự chủ tim mạch quan trọng nhất là hạ huyết áp tư thế, rất thường gặp trong bệnh teo đa hệ thống và giai đoạn muộn của bệnh Parkinson [44]. Tỷ lệ hạ huyết áp tư thế trong bệnh Parkinson biến thiên trong khoảng 20% đến 58%, triệu chứng tương quan với thời gian mắc bệnh và độ nặng của bệnh. Các nguy cơ khác bao gồm: giới nam, lớn tuổi và liều cao Levodopa. Các thuốc điều trị bệnh Parkinson như Levodopa, thuốc đồng vận dopamine, thuốc ức chế men monoamine oydase type B (MAO-B), có thể gây ra tụt huyết áp tư thế, độc lập với bệnh [31].
Mặc dù nhiều đã có nhiều báo cáo về hạ huyết áp tư thế trong giai đoạn sớm bệnh Parkinson, tuy nhiên hạ huyết áp tư thế sớm ở một bệnh nhân có hội chứng Parkinson thường là gợi ý đến bệnh teo đa hệ thống. Bởi vì có sự thay đổi bù trừ trong cơ chế tự điều hòa lưu lượng máu não, nên bệnh nhân MSA thường không có biểu hiện triệu chứng mặc dù có sự giảm huyết áp đáng kể. Các rối loạn khác trong hội chứng Parkinson không điển hình, như liệt trên nhân tiến triển (PSP) và thoái hóa vỏ não hạch nền (CBD), cũng có biểu hiện hạ huyết áp tư thế, nhưng với tỷ lệ ít hơn và mức độ nhẹ hơn so với MSA [44]. Ngoài ra, bệnh nhân bệnh Parkinson và MSA còn biểu hiện tăng huyết áp khi nằm, được định nghĩa bằng huyết áp tâm thu trên 140mmHg và/hoặc huyết áp tâm trương trên 90mmHg sau 5 phút nghỉ ngơi khi nằm [84]. Trong một nghiên cứu tiến cứu, tỷ lệ tăng huyết áp khi nằm ở bệnh nhân bệnh Parkinson là 34% (71% mức độ nhẹ và 2% mức độ nặng), trong khi đó, tỷ lệ này ở bệnh nhân teo đa hệ thống là 37% (55% mức độ nhẹ và 28% mức độ nặng) [53].
Suy yếu chức năng đối giao cảm tim mạch có thể không gây ra triệu chứng nhưng góp phần làm bất thường đáp ứng nhịp tim với tư thế và với gắng sức trong bệnh Parkinson và MSA. Ngoài hạ huyết áp tư thế, bệnh nhân Parkinson và teo đa hệ thống còn biển hiện giảm biến thiên nhịp tim khi thực
hiện các nghiệm pháp hít thở sâu, Valsalva và thay đổi tư thế từ nằm sang đứng [66]. Rối loạn chức năng thần kinh tự chủ còn có liên quan đến yếu tố tiên lượng sống còn trong bệnh Parkinson và teo đa hệ thống [122].
1.2.3.3 Rối loạn chức năng thần kinh tự chủ tiêu hóa
Táo bón là rối loạn thường gặp nhất. Táo bón trong bệnh Parkinson do sự tích tụ alpha synuclein ở nhân lưng dây X và đám rối thần kinh ở ruột, gây ra cho bệnh nhân tình trạng khó đi tiêu hoặc giảm số lần đi tiêu [31]. Cùng với tiến triển của bệnh, táo bón có thể ảnh hưởng nặng đến chất lượng cuộc sống người bệnh [44]. Biểu hiện nuốt khó sớm gợi ý đến hội chứng Parkinson do thoái hóa, bởi vì trong bệnh Parkinson, nuốt khó thường hiện diện trong giai đoạn muộn của bệnh. Bệnh nhân với rối loạn nuốt nổi bật là một trong các đặc điểm của PSP và MSA [44].
Chậm làm trống dạ dày trong bệnh Parkinson ngày càng được nhận biết nhiều hơn. Tỉ lệ mắc từ 70% đến 100%, mặc dù không phải tất cả những người bị ảnh hưởng đều có triệu chứng. Chậm làm trống dạ dày nhiều khả năng xảy ra với thức ăn đặc. Buồn nôn, nôn ói, no sớm, no quá mức, đầy hơi và chướng bụng là các đặc điểm của tình trạng chậm làm trống dạ dày [113]. Chậm làm trống dạ dày cũng là một trong các triệu chứng rối loạn thần kinh tự chủ đặc trưng trong bệnh teo đa hệ thống và xuất hiện ngay cả trong giai đoạn sớm của bệnh [116].
1.3 CÁC TEST ĐÁNH GIÁ CHỨC NĂNG THẦN KINH TỰ CHỦ VÀ VAI TRÒ TRONG CHẨN ĐOÁN BỆNH PARKINSON VÀ TEO ĐA HỆ THỐNG
1.3.1 Test biến thiên nhịp tim với nghiệm pháp hít thở sâu
Ở điều kiện bình thường, có biến thiên nhịp tim theo hô hấp. Khi hít vào, áp suất trong ngực giảm, do đó lượng máu về tim phải tăng, gây phản xạ Bainbridge, xung động theo các sợi cảm giác dây X về hành não, làm ức chế
dây X, gây nhịp tim tăng để đẩy hết lượng máu ứ đọng ở tim phải. Sau thời gian điều chỉnh, lưu lượng thất trái tăng và gây tăng huyết áp, kích thích phản xạ thụ thể áp suất, xung động từ thụ thể áp suất sẽ theo dây thần kinh X và IX về hành não, kích thích trung tâm ức chế tim ở hành não, làm nhịp tim chậm lại. Biến thiên nhịp tim phụ thuộc vào nhịp thở và độ hít thở sâu [2], [15].
Kỹ thuật: Cho bệnh nhân hít thở bình thường trong 1 phút đầu. Sau đó hướng dẫn bệnh nhân hít vào sâu trong 5 giây và thở ra trong 5 giây tiếp theo. Lặp lại chu kỳ này 6 lần [1]. Biến thiên của khoảng R – R (giữa 2 sóng R – R của phức bộ QRS trong điện tâm đồ) biểu thị biến thiên của nhịp tim. Trong 6 chu kỳ thở đó, máy sẽ ghi lại từng khoảng R – R, quy ra thành nhịp tim tương ứng, và biểu thị thành một điểm trên màn hình, biến thiên nhịp tim theo thời gian hít thở sẽ được vẽ thành một đường ghi [2]. Biến thiên nhịp xoang theo hô hấp (respiratory sinus arrhythmia – RSA). được tính dựa vào trung bình chênh lệch nhịp tim giữa cuối kỳ hít vào và cuối kỳ thở ra của 6 chu kỳ hô hấp liên tục [95].
(b) |
Có thể bạn quan tâm!
-
 Đánh giá mức độ rối loạn thần kinh tự chủ trên bệnh Parkinson và teo đa hệ thống - 1
Đánh giá mức độ rối loạn thần kinh tự chủ trên bệnh Parkinson và teo đa hệ thống - 1 -
 Đánh giá mức độ rối loạn thần kinh tự chủ trên bệnh Parkinson và teo đa hệ thống - 2
Đánh giá mức độ rối loạn thần kinh tự chủ trên bệnh Parkinson và teo đa hệ thống - 2 -
 Bệnh Học Các Giai Đoạn Tổn Thương Não Của Bệnh Parkinson
Bệnh Học Các Giai Đoạn Tổn Thương Não Của Bệnh Parkinson -
 Test Biến Thiên Huyết Áp Và Nhịp Tim Khi Thay Đổi Tư Thế
Test Biến Thiên Huyết Áp Và Nhịp Tim Khi Thay Đổi Tư Thế -
 Các Thang Điểm Đánh Giá Rối Loạn Chức Năng Thần Kinh Tự Chủ
Các Thang Điểm Đánh Giá Rối Loạn Chức Năng Thần Kinh Tự Chủ -
 Phân Độ Ewing Trong Đánh Giá Mức Độ Rối Loạn Thần Kinh Tự Chủ
Phân Độ Ewing Trong Đánh Giá Mức Độ Rối Loạn Thần Kinh Tự Chủ
Xem toàn bộ 217 trang tài liệu này.
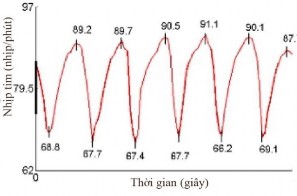
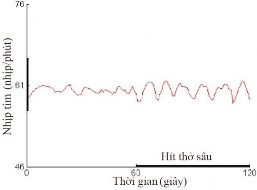
Hình 1.11 Test biến thiên nhịp tim với nghiệm pháp hít thở sâu
(a) Bình thường, biến thiên nhịp tim (∆HR) = ((89.2- 68.8) +(89.7-67.7) + (90.5-67.4) + (91.1-67.7) + (90.1-66.2) + (87.7-69.1)) / 6 = 21,9 nhịp/phút
(b) Bất thường, ∆HR = 3,2 nhịp/phút
(Nguồn: Novak P, 2011 [95])