cánh van ĐMC cho thấy kết quả không phải phẫu thuật lại sau 10 năm là 72%, sau 16 năm là 45%.15 Như vậy, MNT tự thân đã được xử lý bằng glutaraldehyde với nồng độ phù hợp có thể là vật liệu sinh học tốt để sửa hoặc thay thế cánh van, với ưu điểm sẵn có và độ bền cao, tỷ lệ vôi hoá thấp.
4.3.2. Quy trình kỹ thuật phẫu thuật tái tạo van động mạch chủ bằng màng ngoài tim tự thân theo phương pháp Ozaki.
Một số điểm cần lưu ý trong quá trình tiến hành phẫu thuật tái tạo van ĐMC bằng MNT tự thân theo phương pháp Ozaki chúng tôi đưa ra bàn luận bao gồm:
Sử dụng dao siêu âm để phẫu tích MNT giúp tránh tổn thương các mô của MNT.
Làm sạch lớp mỡ MNT và rửa sạch MNT sau khi xử lý bằng dung dịch glutaraldehyde giúp loại bỏ các phân tử glutaraldehyde bám trên bề mặt màng tim.16
Kích thước các cánh van ĐMC là khác nhau và được xác định bằng bộ đo kích thước các cánh van. Dụng cụ đo giúp xác định kích thước các cánh van mới bằng MNT, chiều rộng của các cánh van được đo giữa hai mép van tương ứng, chiều cao của các cánh van là từ điểm thấp nhất của bờ bán nguyệt tới ngang mức chỗ nối xoang-ống.
MNT có độ dày không đồng nhất, dày hơn ở phía gần cơ hoành và mỏng hơn ở phía đầu trên, do đó phần mỏng sẽ được chọn để làm các cánh van có kích thước nhỏ hơn nhằm có chuyển động mềm mại, trong khi đó phần dày hơn sẽ được dùng làm cánh van có kích thước lớn hơn nhằm chịu lực tốt hơn (Hình 4.4).

Hình 4.4. Sơ đồ màng ngoài tim với độ dày khác nhau. “Nguồn: Ozaki 2014”.14
MNT mặt trong thì trơn, nhẵn còn mặt ngoài thì thô ráp. Do đó, khi dùng thay thế cánh van ĐMC cần quay mặt trơn nhẵn về phía thất trái điều này có thể tránh được hiện tượng tổn thương tiểu cầu khi dòng máu đi qua van ĐMC.14
Với van ĐMC tự nhiên, điểm tiếp xúc giữa các cánh van thấp hơn so với mặt phẳng nằm ngang tạo bởi đỉnh của các mép van (Hình 4.5). Mức này khác nhau tuỳ từng trường hợp. Nếu điểm tiếp xúc của các cánh van thấp hơn nhiều so với mặt phẳng nằm ngang qua mép van thì bờ tự do của cánh van càng dài và ngược lại, nếu điểm tiếp xúc của các cánh van càng gần mặt phẳng qua mép van thì bờ tự do của cánh van càng ngắn. Do đó, việc tính toan chiều dài bờ tự do của cánh van là rất khó khăn. Trong phẫu thuật Ozaki có hai điểm mấu chốt như sau: Thứ nhất bờ tự do của các cánh van được tính bằng khoảng cách giữa hai mép van, thứ hai là điểm tiếp xúc giữa các cánh van được đưa lên ngang mức mặt phẳng nằm ngang qua các mép van. Từ đó đưa đến hai lợi ích: Thứ nhất là diện áp giữa các cánh van lớn hơn dẫn đến van đóng kín trong thời kỳ tâm trương. Thứ hai bờ tự do của các cánh van được xác định độc lập từng cánh một trên mặt phẳng hai chiều.14

Hình 4.5. Vị trí tiếp xúc của van tự nhiên và van sau tái tạo. “Nguồn: Ozaki 2014”.14
Khâu cánh van bằng MNT vào vòng van ĐMC bằng đường khâu vắt sẽ giúp cánh van phồng lên một cách tự nhiên. Những vị trí ở đáy cánh van sẽ được khâu vào vòng van theo tỷ lệ 3 phần màng tim và 1 phần vòng van, điều này giúp cho phần đáy chịu lực tốt hơn (Hình 4.6).

Hình 4.6. Các vị trí khâu trên cánh van bằng màng ngoài tim vào vòng van động mạch chủ tương ứng.
“Nguồn: Ozaki 2014”.14
Cánh van bằng MNT bắt đầu từ đáy diện áp lên tới bờ tự do được bổ xung thêm 5mm áp vào thành ĐMC. Điều này giúp cho cánh van chịu được lực tốt hơn và giữ cánh van tốt hơn (Hình 4.7).

Hình 4.7. A: Thiết kế cánh van bằng màng ngoài tim với hai phần dư ra 5mm mỗi bên nhằm tăng tính chịu lực của cánh van. B: Cách khâu dựng các mép van ra ngoài thành động mạch chủ.
“Nguồn: Ozaki 2014”.14
4.4. Đặc điểm trong mổ.
4.4.1. Chiến lược bảo vệ cơ tim trong mổ.
Với đặc điểm là thời gian sử dụng tuần hoàn ngoài cơ thể và thời gian cặp ĐMC dài hơn so với phương pháp thay van ĐMC bằng van tim nhân tạo, cũng như hạn chế việc phải dừng lại bảo vệ cơ tim khi đang phẫu thuật và tránh các biến chứng do việc đặt dụng cụ liệt tim trực tiếp qua lỗ ĐMV nhiều lần, nhu cầu của một dung dịch liệt tim có thời gian bảo vệ cơ tim kéo dài là rất lớn nhằm tránh phải thực hiện liệt tim nhiều lần trong một cuộc mổ. Custodiol HTK là dung dịch liệt tim đáp ứng được yêu cầu này. Đây là dung dịch đã được sử dụng nhiều năm nay và tính an toàn cùng hiệu quả đã được chứng minh trong thực nghiệm và trong lâm sàng.114 Tất cả các bệnh nhân trong nghiên cứu của chúng tôi đều được bảo vệ cơ tim bằng dung dịch liệt tim Custodiol HTK xuôi dòng qua gốc ĐMC hoặc trực tiếp qua hai lỗ ĐMV [Mục 3.2.1]. Chúng tôi thực hiện lại liệt tim khi thời gian kẹp động mạch chủ
> 120 phút hoặc khi có hoạt động điện trên điện tim, Garbade và cộng sự, cũng có cùng khuyến cáo để tránh tổn thương cơ tim sau mổ .115
Tác giả Edelman và cộng sự, thực hiện nghiên cứu gộp so sánh dung dịch liệt tim Custodiol với các dung dịch liệt tim khác (Dung dịch liệt tim
máu, dung dịch liệt tim tinh thể) và ghi nhận không có sự khác biệt có ý nghĩa thống kê về tỉ lệ tử vong, tỉ lệ suy tim sau mổ, men tim cũng như rối loạn nhịp.116Như vậy, có thể thấy không có bằng chứng rò rệt cho thấy sự khác biệt về hiệu quả bảo vệ giữa các loại dung dịch liệt tim khác nhau (Custodiol, máu ấm hay dung dịch tinh thể). Tuy nhiên, việc lựa chọn sử dụng dung dịch Custodiol cho phép chúng tôi không cần dừng lại để bảo vệ cơ tim khi đang phẫu thuật nhưng cần phải tuân thủ cẩn trọng nguyên tắc bảo vệ cơ tim khi sử dụng dung dịch liệt tim Custodiol.
4.4.2. Bất thường van động mạch chủ hai cánh van
Van ĐMC hai cánh van là bất thường hay gặp nhất trong các bệnh lý tim mạch bẩm sinh, tỷ lệ chiếm từ 1 - 2% dân số, nam giới gặp nhiều hơn nữ giới.117 Van ĐMC hai cánh van thường gây ra các biến chứng về ĐMC như phình ĐMC, lóc tách ĐMC hoặc các biến chứng về van ĐMC như hẹp van ĐMC, VNTMNK.118 Có nhiều cách phân loại van ĐMC hai cánh van, trong đó phân loại của Sievers và cs được sử dụng rộng rãi. Theo phân loại này, van ĐMC hai cánh van được chia làm 3 nhóm khác nhau dựa vào giải phẫu và chức năng của van ĐMC như sau.119

Hình 4.8. Phân loại van động mạch chủ hai cánh van theo Sievers và cs. “Nguồn: Sievers 2007”.119
Nhóm 0: Hai cánh van thực thụ cả về chức năng và giải phẫu, thể này chiếm khoảng 7% các trường hợp van ĐMC hai cánh van. Có hai kiểu hình khác nhau hai cánh van kiểu phải trái (4%) hoặc kiểu trước sau (3%).
Nhóm 1: Hai cánh van về mặt chức năng nhưng ba cánh van về mặt giải phẫu, tồn tại một đường đan ở giữa cánh van lớn. Đường đan này là do hai cánh van dính với nhau tạo thành.
Nhóm 2: Một cánh van về chức năng nhưng ba cánh van về giải phẫu do tồn tại hai đường đan dính các mép van với nhau. Thể này ít gặp nhất, chiếm 5% các trường hợp van ĐMC hai cánh van.
Trong nghiên cứu của chúng tôi, 27,8% bệnh nhân van ĐMC có hai cánh van [Biểu đồ 3.9]. Trong đó, nhóm 0 là 45% và nhóm 1 là 55% [Bảng 3.7]. Trong nghiên cứu của Ozaki và cs, bất thường van ĐMC hai cánh van cũng là nguyên nhân gây bệnh van ĐMC thường gặp. Tỷ lệ van ĐMC hai cánh van trong nhóm 850 bệnh nhân có bệnh van ĐMC trong nghiên cứu của các tác giả này chiếm 26,4%.18 MG Song và cs, báo cáo 135 trường hợp van ĐMC hai cánh van được phẫu thuật tái tạo van ĐMC thì có 62,2% là van ĐMC hai cánh van nhóm 1 và 37,8% van ĐMC hai cánh van thực thụ (Nhóm 0).120
4.4.3. Phẫu thuật tái tạo van động mạch chủ với nhóm bệnh nhân có vòng van động mạch chủ nhỏ.
Theo Hội tim mạch Hoa Kỳ định nghĩa những trường hợp bệnh nhân có đường kính vòng van ĐMC đo trong mổ bằng bộ dụng cụ đo van nhân tạo ≤ 21 mm được gọi là vòng van ĐMC nhỏ hoặc diện tích hiệu dụng của van nhân tạo sau khi thay ≤ 0,85 cm²/m² da. Với những trường hợp này, khi thay van dẫn đến hiện tượng mất tương xứng giữa bệnh nhân và van nhân tạo (Prosthesis-patient mismatch), điều này sẽ dẫn tới giảm diện tích hiệu dụng của van và tăng chênh áp qua van nhân tạo. T. H. Tuấn và cs, báo cáo kết quả thay van ĐMC trên 154 bệnh nhân, sử dụng van Sorin, 8 bệnh nhân thay van 17 có chênh áp tối đa qua van nhân tạo trung bình là 42,2 mmHg, 50 bệnh
nhân thay van cỡ 19 có chênh áp trung bình là 32.5 mmHg, kết quả chênh áp này tương đương với những trường hợp hẹp van ĐMC nhẹ-vừa.91 Các nghiên cứu Hoffmann và cs, Wagner và cs, báo cáo kết quả cho thấy với nhóm bệnh nhân có vòng van ĐMC nhỏ tỷ lệ mất tương xứng giữa van nhân tạo và bệnh nhân từ 45,1% tới 93,8%, trong đó mất tương xứng mức độ nặng từ 4,0% tới 22,8%.121,122 Mặt khác, đối với các bệnh nhân có đường kính vòng van ĐMC nhỏ khi phẫu thuật khó khăn hơn, làm tăng tỷ lệ tử vong chu phẫu, tăng nguy cơ xuất hiện các biến cố nhồi máu cơ tim hoặc sốc. Do đó, phẫu thuật thay van ĐMC đòi hỏi kết hợp với mở rộng gốc ĐMC bằng các kỹ thuật khác nhau như phương pháp Nicks, Manouguian, và Konno (Hình 4.9).123,124 Tuy nhiên, đây là những kỹ thuật phức tạp, đòi hỏi phải dùng miếng vá nhân tạo, rạch vào vùng lá trước van hai lá và vách liên thất hoặc đường ra thất phải, do đó thường có nhiều biến chứng liên quan đến đường dẫn truyền hoặc giảm chức năng tim sau mổ.124

1: Cánh vành trái.
2: Lá trước van hai lá. 3: Cánh không vành. 4: Thành tâm nhĩ trái. 5: Miếng vá nhân tạo.
6-7: Mở rộng vòng van ĐMC. 8-9: Van nhân tạo.
Hình 4.9. Lược đồ phẫu thuật theo phương pháp Manouguian. “Nguồn: Manouguian 1979”.124
Trong nghiên cứu này của chúng tôi, 28 bệnh nhân (38.9% số bệnh nhân) có vòng van ĐMC đo trong mổ ≤ 21 mm. Tỷ lệ này cũng phù hợp với các nghiên cứu khác, tỷ lệ vòng van ĐMC nhỏ từ 22% tới 44%.83,121 Kết quả
siêu âm tim sau mổ 1 tháng và 12 tháng, huyết động học qua van ĐMC tái tạo tốt [Bảng 3.17], diện tích van duy trì sau mổ 1,64 cm²/m². Chúng tôi tiến hành so sánh kết quả này với kết quả của tác giả Wollersheim, diện tích van ĐMC tái tạo trong nghiên cứu của chúng tôi lớn hơn diện tích van hiệu dụng của các bệnh nhân được thay van sinh học có khung đỡ kích thước van nhân tạo ≤ 21 mm. Kết quả diện tích hiệu dụng của van tái tạo là 1,64 cm²/m² cao hơn so với nhóm bệnh nhân thay van sinh học là 1,42 cm²/m² (p = 0,014) (Bảng 4.5.).
Bảng 4.5. So sánh diện tích hiệu dụng của van động mạch chủ tái tạo van nhân tạo.
Chúng tôi (n = 28) | P | ||
Stentless Freedom n = 76 | Stented Mitroflow n = 193 | ||
1,89 ± 0,49 | 1,64 ± 0,22 | 0,011 | |
1,42 ± 0,46 | 0,014 |
Có thể bạn quan tâm!
-
 Tỷ Lệ Mổ Lại Do Van Động Mạch Chủ Tái Tạo Khi Theo Dòi Trung Hạn.
Tỷ Lệ Mổ Lại Do Van Động Mạch Chủ Tái Tạo Khi Theo Dòi Trung Hạn. -
 Triệu Chứng Lâm Sàng Trước Mổ Và Sau Mổ Khi Theo Dòi Trung Hạn.
Triệu Chứng Lâm Sàng Trước Mổ Và Sau Mổ Khi Theo Dòi Trung Hạn. -
 Biểu Đồ Tỷ Lệ Tử Vong Theo Phân Suất Tống Máu Thất Trái. 79 “Nguồn: Pieri 2016”. 79
Biểu Đồ Tỷ Lệ Tử Vong Theo Phân Suất Tống Máu Thất Trái. 79 “Nguồn: Pieri 2016”. 79 -
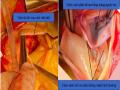
 Viêm Nội Tâm Mạc Nhiễm Khuẩn Cánh Vành Phải (Bên Phải), Cánh Vành Phải Sau Khi Tái Tạo (Bên Trái)
Viêm Nội Tâm Mạc Nhiễm Khuẩn Cánh Vành Phải (Bên Phải), Cánh Vành Phải Sau Khi Tái Tạo (Bên Trái) -
 Thời Gian Thở Máy Và Thời Gian Nằm Phòng Hồi Sức.
Thời Gian Thở Máy Và Thời Gian Nằm Phòng Hồi Sức. -
 Tỷ Lệ Hở Van Động Mạch Chủ Trong Thời Gian Theo Dòi Trung Hạn.
Tỷ Lệ Hở Van Động Mạch Chủ Trong Thời Gian Theo Dòi Trung Hạn.
Xem toàn bộ 201 trang tài liệu này.
Có thể thấy rằng ưu điểm của phương pháp tái tạo van ĐMC bằng MNT tự thân theo phương pháp Ozaki trong những trường hợp vòng van nhỏ so với việc thay van nhân tạo có mở rộng vòng van là kỹ thuật đơn giản hơn, tránh các biến chứng do cắt vào thất phải, vách liên thất, chênh áp thấp và diện tích hiệu dụng của van lớn.
4.4.4. Tái tạo một cánh van động mạch chủ.
Trong nghiên cứu của chúng tôi, 03 bệnh nhân được tái tạo chỉ 1 cánh van, đó là các bệnh nhân khi mở ĐMC chúng tôi thấy chỉ 1 cánh van bị rách do viêm nội tâm mạc, hoặc sa 1 cánh van vào thất trái còn lại 2 cánh van hoạt động bình thường. Bệnh nhân được phẫu thuật theo đúng quy trình phẫu thuật tái tạo van ĐMC bằng MNT tự thân theo phương pháp Ozaki, sau khi mở ĐMC, đánh giá các cánh van thương tổn [Hình 4.10], tiến hành cắt bỏ cánh van bệnh lý, giữ lại hai cánh van bình thường, đo, cắt và khâu cánh van được thực hiện theo quy trình phẫu thuật tái tạo van ĐMC. Cánh van được thay thế