Nguyên nhân gây bệnh van ĐMC.
Nguyên nhân gây bệnh van ĐMC đơn thuần thường gặp nhất trong nghiên cứu này là thoái hoá/vôi hoá chiếm 38,9%, các nguyên nhân khác gồm bất thường bẩm sinh van ĐMC hai cánh van chiếm 27,8%, tổn thương van ĐMC hậu thấp khớp cũng là nguyên nhân thường gặp chiếm 23,6%, VNTMNK 9,7% [Bảng 3.4]. Theo Bouhout và cs, với nhóm bệnh nhân dưới 65 tuổi nguyên nhân gây bệnh thường gặp là bẩm sinh chiếm 57%, thoái hoá/vôi hoá chiếm 26%, tổn thương van hậu thấp và VNTMNK chiếm tỷ lệ thấp là 7% và 2%.94 Sự khác nhau về nguyên nhân gây bệnh của chúng tôi với các tác giả Châu Âu và Nhật Bản là do Việt Nam còn là nước đang phát triển, do đó tỷ lệ mắc các bệnh van tim hậu thấp và nhiễm trùng còn cao. Nguyên nhân và cơ chế gây thoái hoá/vôi hoá van ĐMC ở người già từ lâu được coi là kết quả của nhiều năm chịu tác động cơ học lớn trên một van bình thường, tác động cơ học dẫn đến những thay đổi làm tăng sinh và viêm, với sự tích tụ lipid, điều hòa hoạt động của men chuyển (ACE), và sự xâm nhập của đại thực bào và tế bào lympho T trong một quá trình tương tự như xơ vữa động mạch.104,105
Phân suất tống máu tâm thất trái trước mổ.
Phân suất tống máu thất trái trung bình của 72 bệnh nhân trước mổ trong giới hạn bình thường là 60,7%. Trong đó, 13 bệnh nhân (18% số bệnh nhân) có phân suất tống máu thất trái giảm (< 50%) [Biểu đồ 3.6]. Kết quả nghiên cứu của các tác giả T. H. Tuấn và cs trong 154 bệnh nhân bệnh van ĐMC, phân suất tống máu thất trái trung bình là 62,5%.91 Các tác giả Châu Âu, Bouhout và cs báo cáo kết quả trên 450 bệnh nhân trước mổ thay van ĐMC cho thấy phân suất tống máu thất trái bình thường trong 80% số bệnh nhân, 20% còn lại phân suất tống máu thất trái giảm dưới 50%.94 Matthew và cs, báo cáo kết quả tổng hợp nghiên cứu tại 1026 trung tâm phẫu thuật tim, với
61530 bệnh nhân bệnh van ĐMC đơn thuần thấy chức năng tim trung bình là 55% (45 - 63%).106
Phân suất tống máu thất trái là một yếu tố quan trọng giúp tiên lượng trong phẫu thuật tim. Trong nghiên cứu của chúng tôi, nhóm bệnh nhân có phân suất tống máu sau mổ thấp có nguy cơ thở máy kéo dài cao hơn 1,34 lần nhóm còn lại [Bảng 3.12]. Theo Pieri và cs báo cáo kết quả phẫu thuật tim trên 7313 bệnh nhân, trong đó 11% có chức năng tâm thu thất trái giảm (dưới 40%), kết quả với nhóm phân suất tống máu thất trái thấp tỷ lệ tử vong và các biến chứng sau mổ cao hơn với nhóm còn lại (Hình 4.1).79Kết quả sau mổ trong nghiên cứu của chúng tôi, với nhóm phân suất tống máu trước mổ thấp, sau mổ theo dòi thấy phân suất tống máu cải thiện rò rệt tại thời điểm 12 tháng sau mổ [Bảng 3.19]. Do đó, chỉ định phẫu thuật cần ở thời điểm khi phân suất tống máu chưa quá thấp sẽ giúp cải thiện chức năng tim sau mổ rò rệt.
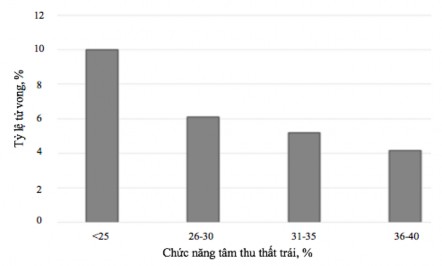
Hình 4.1. Biểu đồ tỷ lệ tử vong theo phân suất tống máu thất trái.79 “Nguồn: Pieri 2016”.79
Có thể bạn quan tâm!
-
 Phân Bố Bệnh Nhân Theo Thời Gian Thở Máy Sau Mổ.
Phân Bố Bệnh Nhân Theo Thời Gian Thở Máy Sau Mổ. -
 Tỷ Lệ Mổ Lại Do Van Động Mạch Chủ Tái Tạo Khi Theo Dòi Trung Hạn.
Tỷ Lệ Mổ Lại Do Van Động Mạch Chủ Tái Tạo Khi Theo Dòi Trung Hạn. -
 Triệu Chứng Lâm Sàng Trước Mổ Và Sau Mổ Khi Theo Dòi Trung Hạn.
Triệu Chứng Lâm Sàng Trước Mổ Và Sau Mổ Khi Theo Dòi Trung Hạn. -
 Quy Trình Kỹ Thuật Phẫu Thuật Tái Tạo Van Động Mạch Chủ Bằng Màng Ngoài Tim Tự Thân Theo Phương Pháp Ozaki .
Quy Trình Kỹ Thuật Phẫu Thuật Tái Tạo Van Động Mạch Chủ Bằng Màng Ngoài Tim Tự Thân Theo Phương Pháp Ozaki . -
 Viêm Nội Tâm Mạc Nhiễm Khuẩn Cánh Vành Phải (Bên Phải), Cánh Vành Phải Sau Khi Tái Tạo (Bên Trái)
Viêm Nội Tâm Mạc Nhiễm Khuẩn Cánh Vành Phải (Bên Phải), Cánh Vành Phải Sau Khi Tái Tạo (Bên Trái) -
 Thời Gian Thở Máy Và Thời Gian Nằm Phòng Hồi Sức.
Thời Gian Thở Máy Và Thời Gian Nằm Phòng Hồi Sức.
Xem toàn bộ 201 trang tài liệu này.
Đối với nhóm bệnh nhân có chức năng tâm thu thất trái thấp, việc lựa chọn chính xác bệnh nhân, đánh giá rủi ro và lợi ích, lập kế hoạch phẫu thuật và
gây mê là cần thiết để cải thiện kết quả phẫu thuật.79 Đối với những trường hợp phân suất tống máu thất trái trước mổ giảm nặng (< 30%) cần cân nhắc khi lựa chọn phương pháp thay van hay tái tạo van theo phương pháp Ozaki. Trong nghiên cứu này, chúng tôi có 13 bệnh nhân có phân suất tống máu < 50% nhưng đa phần là có phân suất tống máu 40%-50%, không có trường hợp nào < 30% [Biểu đồ 3.6] và tất cả các bệnh nhân có điểm EuroSCORE II ở mức thấp và trung bình [Biểu đồ 3.7].
4.1.5. Tiên lượng nguy cơ phẫu thuật theo thang điểm EuroSCORE II.
Trong nghiên cứu này, chúng tôi sử dụng thang điểm EuroSCORE II để đánh giá nguy cơ tử vong trước khi phẫu thuật của bệnh nhân. Đây là một thang điểm đã được sử dụng rộng rãi trong phẫu thuật tim để dự đón nguy cơ xuất hiện các biến chứng, tử vong của người bệnh.82 Điểm EuroSCORE II trung bình trong nghiên cứu của chúng tôi là 1,22% (0,56%
- 4,4%) [Biểu đồ 3.7]. Kết quả này tương đồng với kết quả của Koechlin và cs, nhưng thấp hơn của Krane và cs (EuroSCORE II là 3,4% (0 – 7,0)).63,99 Mansour và cs, báo cáo với nhóm 967 bệnh nhân thay van ĐMC đơn thuần ở bệnh nhân trên 65 tuổi có EuroSCORE II trung bình 6,8%, nhóm nguy cơ cao (EuroSCORE II > 5) chiếm 74,5%.107 Điểm trung bình EuroSCORE II trong nhóm bệnh nhân nghiên cứu của chúng tôi nằm trong nhóm nguy cơ phẫu thuật thấp - trung bình do tuổi trung bình của các bệnh nhân trong nghiên cứu của chúng tôi thấp (53 tuổi), nghiên cứu tiến hành trên những bệnh nhân chỉ có bệnh van ĐMC đơn thuần, không có các thương tổn phối hợp, không có tiền sử phẫu thuật tim trước đó và không phẫu thuật trong tình trạng cấp cứu. Do phẫu thuật tái tạo van ĐMC bằng MNT theo phương pháp Ozaki là phẫu thuật mới, thời gian cặp ĐMC và tuần hoàn ngoài cơ thể dài [Mục 3.2.7] do đó khi mới thực hiện kỹ thuật lên lựa chọn bệnh nhân có điểm EuroSCORE II phù hợp.
Khi phân tích đa biến ảnh hưởng giữa điểm EuroSCORE II với thời gian thở máy và sự xuất hiện các biến chứng chu phẫu [Bảng 3.12 và Bảng 3.16], chúng tôi nhận thấy kết quả nhóm bệnh nhân có EuroSCORE II cao nguy cơ thở máy kéo dài (> 24 giờ) tăng 14% (OR = 1,14) và nguy cơ xuất hiện các biến chứng chu phẫu tăng 12% (OR = 1,12) với mỗi điểm tăng của EuroSCORE. Do vậy, thang điểm EuroSCORE II lên được sử dụng một cách hệ thống trước mổ nhằm dự báo tình trạng bệnh nhân và nguy cơ tử vong của phẫu thuật.
4.2. Nhận xét chỉ định phẫu thuật tái tạo van động mạch chủ bằng màng ngoài tim tự thân theo phương pháp Ozaki tại Trung tâm Tim mạch Bệnh viện E.
Chỉ định phẫu thuật điều trị bệnh van ĐMC tại Trung tâm Tim mạch, Bệnh viện E được chúng tôi chỉ định theo khuyến cáo của Hội tim mạch học Hoa Kỳ (AHA).10 Trong nghiên cứu này, tất cả các bệnh nhân đều được chẩn đoán bệnh van ĐMC mức độ nặng qua siêu âm tim thành ngực [Bảng 3.5- 3.6]. Trong đó, 95,8% bệnh nhân có triệu chứng lâm sàng khó thở; 62,5% có triệu chứng đau ngực. Đối với những trường hợp bệnh van ĐMC nặng, khi bệnh nhân có các triệu chứng lâm sàng thì được chỉ định phẫu thuật theo mức độ khuyến cáo I.10
Độ tuổi: Chúng tôi chỉ định phẫu thuật tái tạo van ĐMC bằng MNT theo phương pháp Ozaki đối với các bệnh nhân có độ tuổi từ 19 tới 79 tuổi. Trong đó, 28 bệnh nhân (38,9%) có độ tuổi < 50 tuổi, đây là nhóm bệnh nhân theo Hội tim mạch học Hoa Kỳ sẽ được thay van nhân tạo cơ học khi phẫu thuật nếu bệnh nhân không có các chống chỉ định liên quan đến thuốc chống đông kháng vitamin K.10 Tuy nhiên, đối với các nước đang phát triển trong đó có Việt Nam việc sử dụng và theo dòi đối với thuốc chống đông loại kháng vitamin K có thể khó khăn và có nhiều tác dụng phụ. Hơn nữa, mặc dù chưa
có các báo cáo về kết quả dài hạn của phẫu thuật tái tạo van ĐMC theo phương pháp Ozaki nhưng kết quả phẫu thuật này ở nhóm bệnh nhân trẻ tuổi có nhiều kết quả khả quan. Ozaki và cs, báo cáo kết quả phẫu thuật tái tạo van ĐMC cho 108 bệnh nhân có độ tuổi < 60 tuổi, tỷ lệ tử vong chu phẫu là 0%, với thời gian theo dòi trung bình 34,4 tháng và dài nhất 76 tháng tỷ lệ bệnh nhân phải mổ lại là rất thấp 1,1% (1 bệnh nhân do VNTMNK).108 Lida và cs đã thực hiện phẫu thuật tái tạo van ĐMC trên 36 bệnh nhân < 65 tuổi, tỷ lệ phẫu thuật lại là 7% với thời gian theo dòi là 60 tháng (03 bệnh nhân mổ lại: 02 bệnh nhân hẹp van ĐMC tái tạo, 01 bệnh nhân hở van ĐMC).90 Như vậy, có thể thấy các tác giả khác trên thế giới cũng đã chỉ định tái tạo van ĐMC bằng MNT tự thân với nhóm bệnh nhân trẻ tuổi đạt được kết quả tốt, tỷ lệ vôi hoá van thấp. Mặc dù kết quả dài hạn cần phải được nghiên cứu thêm nhưng phẫu thuật tái tạo van ĐMC bằng MNT tự thân theo phương pháp Ozaki với nhóm bệnh nhân trẻ tuổi cho kết quả tốt, tỷ lệ mổ lại thấp, do đó với những bệnh nhân trẻ tuổi không dùng được thuốc chống đông hoặc không mong muốn cũng như không có điều kiện theo dòi chỉ số đông máu thì đây là một phương pháp tốt để lựa chọn.
Thương tổn giải phẫu của van ĐMC: Trong nghiên cứu này, chúng tôi tiến hành phẫu thuật tái tạo van ĐMC bằng MNT tự thân theo phương pháp Ozaki với tất cả các thương tổn van ĐMC bao gồm hẹp van ĐMC đơn thuần (42%), hở van ĐMC đơn thuần (28%) và hẹp hở van ĐMC phối hợp (30%). Ozaki và cs báo cáo phẫu thuật tái tạo van ĐMC trên 850 bệnh nhân, trong đó thương tổn cũng bao gồm cả hẹp van, hở van và hẹp hở van phối hợp.18 Các phương pháp phẫu thuật sửa chữa van ĐMC trước đây thường chỉ áp dụng với những trường hợp hở van ĐMC (kỹ thuật mở rộng cánh van, khâu thu hẹp vòng van…), còn hạn chế với bệnh nhân có hẹp van ĐMC.15 Trong phẫu
thuật tái tạo van ĐMC theo phương pháp Ozaki, các cánh van ĐMC bệnh lý được cắt bỏ toàn bộ do đó áp dụng tốt với tất cả các thương tổn van ĐMC.
Chúng tôi chỉ định phẫu thuật tái tạo van ĐMC bằng MNT theo phương pháp Ozaki với các bệnh nhân chỉ có thương tổn một van ĐMC phải phẫu thuật (Bệnh van ĐMC đơn thuần), mà không có các thương tổn van tim khác hay bệnh lý khác cần can thiệp. Ozaki và cs, tiến hành phẫu thuật tái tạo van ĐMC với những trường hợp van ĐMC đơn thuần hoặc phối hợp với bắc cầu ĐMC-ĐMV, thay hoặc sửa van hai lá….18 Krane và cs phẫu thuật tái tạo van ĐMC đơn thuần hoặc kết hợp với bắc cầu ĐMC-ĐMV, thay van hai lá.... trên 103 bệnh nhân tại Đức.63 Chúng tôi lựa chọn bệnh nhân chỉ mắc bệnh van ĐMC đơn thuần để đưa vào nghiên cứu nhằm giảm thời gian cặp ĐMC, thời gian tuần hoàn ngoài cơ thể cũng như để tránh các yếu tố ảnh hưởng đến việc đánh giá kết quả của phẫu thuật tái tạo van ĐMC.
Với những bệnh nhân nặng, phẫu thuật trong tình trạng cấp cứu, chúng tôi không chỉ định phẫu thuật tái tạo van ĐMC bằng MNT theo phương pháp Ozaki vì đây là phương pháp mới, đòi hỏi thời gian sử dụng tuần hoàn ngoài cơ thể và thời gian cặp ĐMC dài hơn so với phương pháp thay van tim nhân tạo. Do đó, với những bệnh nhân nguy cơ cao không lên được tiến hành khi mới bắt đầu thực hiện phương pháp này.
Tất cả chỉ định của chúng tôi đều được quyết định dựa trên ý kiến lựa chọn của bệnh nhân về phương pháp thay van hay tái tạo van bằng MNT tự thân.
4.3. Quy trình phẫu thuật tái tạo van động mạch chủ bằng màng ngoài tim tự thân theo phương pháp Ozaki.
4.3.1. Màng ngoài tim tự thân xử lý bằng dung dịch glutaraldehyde.
Việc sử dụng MNT tự thân làm vật liệu để sửa chữa van tim đã được áp dụng từ những năm 1960.15 Ưu điểm của MNT tự thân là vật liệu sẵn có, độ
bền của MNT khi qua xử lý bằng dung dịch glutaraldehyde đã được báo cáo qua nhiều nghiên cứu. Các đặc điểm lý tưởng của MNT đã được xử lý bằng dung dịch glutaraldehyde để sử dụng trong phẫu thuật tim mạch bao gồm duy trì sự ổn định cơ học của mô, tránh sự phân huỷ của enzym và vôi hoá tối thiểu sau thời gian dài.109,110 Glutaraldehyde có vai trò tạo chuỗi polyme giữa các liên kết ngang đã được sử dụng rộng rãi để giúp ổn định các mô sinh học. Vôi hoá là một yếu tố chính hạn chế độ bền của MNT khi được sử dụng đặc biệt là để làm vật liệu thay thế van tim. Trong thực hành lâm sàng, nồng độ glutaraldehyde và thời gian ngâm MNT là hai yếu tố ảnh hưởng chính đến chất lượng MNT. C Lee và cs, báo cáo kết quả nghiên cứu cố định MNT bằng dung dịch glutaraldehyde với các nồng độ và thời gian khác nhau đã đưa ra các kết luận: (1) Độ bền của MNT khi xử lý bằng glutaraldehyde không bị ảnh hưởng bởi các nồng độ glutaraldehyde khác nhau, (2) Cố định MNT bằng dung dịch glutaraldehyde 0,5% - 0,6% cho khả năng đàn hồi của MNT tốt hơn, (3) MNT qua xử lý bằng dung dịch glutaraldehyde 0,6% ít bị canxi hoá hơn so với khi xử lý bằng các nồng độ thấp hơn (0,3 và 0,4%) và thời gian ngâm thì không ảnh hưởng đến mức độ vôi hoá của MNT.111Các nhóm aldehyde tự do còn sót lại hoặc các dạng trùng hợp của glutaraldehyde là chất độc tế bào và góp phần vào quá trình canxi hóa các chuỗi sinh học.112Do đó, việc ngâm MNT tự thân bằng dung dịch glutaraldehyde nồng độ cao không được sử dụng.
Trong nghiên cứu thực nghiệm của Yamashita và cs, độ bền của MNT tự thân đã qua xử lý bằng glutaraldehyde cao gấp 4 lần so với cánh van ĐMC đối chứng và 10 lần với cánh van ĐMC vôi hoá đã được tiến hành loại bỏ vôi bằng sóng siêu âm (Hình 4.2). Cũng trong nghiên cứu này, các tác giả ghi nhận độ đàn hồi của MNT tự thân đã qua xử lý bằng glutaraldehyde cao hơn 3 lần so với cánh van ĐMC đối chứng (Hình 4.4).113
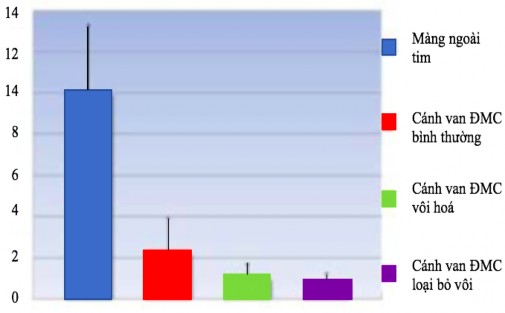
Hình 4.2. Biểu đồ so sánh độ bền của các vật liệu khác nhau. “Nguồn: Yamashita”.113
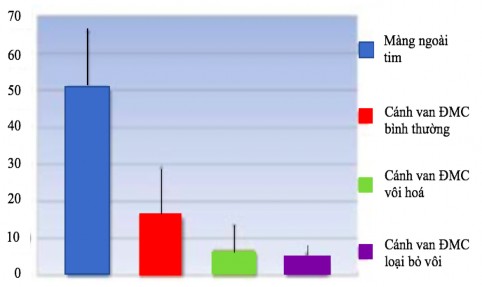
Hình 4.3. Biểu đồ so sánh độ đàn hồi giữa các vật liệu khác nhau. “Nguồn: Yamashita”.113
Các báo cáo trên lâm sàng về độ bền của MNT tự thân sau khi xử lý bằng dung dịch glutaraldehyde cũng cho thấy tính ưu việt của vật liệu sinh học này. Al Halees và cs, báo cáo kết quả dài hạn theo dòi 65 bệnh nhân sử dụng MNT tự thân đã xử lý bằng dung dịch glutaraldehyde 0,6% để mở rộng hoặc thay thế ba