- Thời gian Low-flow: là thời gian từ khi hồi sinh tim phổi đến khi có tim đập lại (có tái lập tuần hoàn tự nhiên).
- Thời gian từ khi NTH đến khi có tái lập tuần hoàn tự nhiên là tổng thời gian No-flow và thời gian Low-flow.
1.1.2. Phân loại ngừng tuần hoàn
a. Dựa trên rối loạn nhịp tim ban đầu: NTH được phân thành hai loại [17].
- NTH có nhịp tim sốc điện: nhịp tim ban đầu khi NTH là rung thất hoặc nhịp nhanh thất vô mạch.
- NTH có nhịp tim không sốc điện: nhịp tim ban đầu khi NTH là vô tâm thu và phân ly điện cơ.
Nhiều nghiên cứu chỉ ra mối liên quan giữa loại rối loạn nhịp tim ban đầu khi NTH với kết quả điều trị. Tỉ lệ sống sót của bệnh nhân NTH do rung thất/ nhịp nhanh thất cao hơn hẳn so với NTH do các loại rối loạn nhịp khác [20],[21].
b. Ngừng tuần hoàn ngoại viện và ngừng tuần hoàn trong viện
- NTH ngoại viện (OHCA) là NTH xảy ra trong cộng đồng.
Có thể bạn quan tâm!
-
 Đánh giá hiệu quả bảo vệ não ở bệnh nhân hôn mê sau ngừng tuần hoàn bằng phương pháp hạ thân nhiệt chỉ huy - 1
Đánh giá hiệu quả bảo vệ não ở bệnh nhân hôn mê sau ngừng tuần hoàn bằng phương pháp hạ thân nhiệt chỉ huy - 1 -
 Đánh giá hiệu quả bảo vệ não ở bệnh nhân hôn mê sau ngừng tuần hoàn bằng phương pháp hạ thân nhiệt chỉ huy - 2
Đánh giá hiệu quả bảo vệ não ở bệnh nhân hôn mê sau ngừng tuần hoàn bằng phương pháp hạ thân nhiệt chỉ huy - 2 -
 Cơ Chế Bảo Vệ Não Của Hạ Thân Nhiệt Chỉ Huy Sau Ngừng Tuần Hoàn
Cơ Chế Bảo Vệ Não Của Hạ Thân Nhiệt Chỉ Huy Sau Ngừng Tuần Hoàn -
![Kết Cục Lâm Sàng Hạ Thân Nhiệt Nhẹ Sau Hồi Sinh Tim Phổi Ở Chó [73].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Kết Cục Lâm Sàng Hạ Thân Nhiệt Nhẹ Sau Hồi Sinh Tim Phổi Ở Chó [73].
Kết Cục Lâm Sàng Hạ Thân Nhiệt Nhẹ Sau Hồi Sinh Tim Phổi Ở Chó [73]. -
 Các Nghiên Cứu Về Hạ Thân Nhiệt Chỉ Huy Cho Bệnh Nhân Hôn Mê Sau Nth
Các Nghiên Cứu Về Hạ Thân Nhiệt Chỉ Huy Cho Bệnh Nhân Hôn Mê Sau Nth
Xem toàn bộ 207 trang tài liệu này.
- NTH trong viện (IHCA) là NTH xảy ra trong bệnh viện, cơ sở y tế.
Một số điểm khác biệt giữa bệnh nhân NTH trong viện và NTH ngoại viện
(1) thời gian đáp ứng ở những bệnh nhân trong bệnh viện ngắn hơn so với NTH ngoại viện, do đó hạn chế thời gian No-flow (2) hồi sinh tim phổi ở bệnh nhân trong viện được thực hiện bởi các chuyên gia y tế được đào tạo chuyên sâu, và nguy cơ tổn thương não sau NTH có thể ít hơn (3) bệnh nhân trong viện mắc nhiều bệnh đi kèm hơn, NTH đa phần do tụt huyết áp kéo dài hoặc giảm oxy máu kéo dài và có tỉ lệ NTH do vô tâm thu cao hơn làm tăng nguy cơ tử vong và tổn thương thần kinh.
1.1.3. Hội chứng sau ngừng tuần hoàn (Post-cardiac arrest syndrome - PCAS).
Hội chứng sau NTH là hội chứng bệnh lý phức tạp, tổn thương đa cơ quan, rất nặng nề, là nguyên nhân gây tử vong hoặc tàn phế cho bệnh nhân. Hội chứng bao gồm các tổn thương chính [22]
- Tổn thương não sau NTH.
- Rối loạn chức năng tim sau NTH.
- Đáp ứng hệ thống do tổn thương thiếu máu, tái tưới máu gây hoạt hóa hệ thống miễn dịch và đông máu, làm tăng nguy cơ suy đa phủ tạng, tăng nguy cơ nhiễm trùng. Các đặc điểm lâm sàng chính bao gồm thiếu dịch lòng mạch, giãn mạch hệ thống, liệt mạch, suy giảm khả năng phân phát oxy và tăng nguy cơ nhiễm trùng [23].
- Tổn thương căn nguyên gây NTH tiếp tục tiến triển.
1.1.3.1. Cơ chế tổn thương não sau ngừng tuần hoàn
Tổn thương não sau NTH là một mô hình hai giai đoạn bắt đầu bằng tổn thương thiếu máu xảy ra ngay sau khi NTH và tổn thương tái tưới máu xảy ra sau hồi sinh tim phổi thành công có tái lập tuần hoàn tự nhiên.
a. Tổn thương thiếu máu
Não tiêu thụ 20 - 25% cung lượng tim để duy trì hoạt động bình thường. Não không có cơ quan dự trữ do đó khi tim ngừng đập, dòng máu não bị ngừng gây chết tế bào não (Hình 1.1) [24],[25],[26].
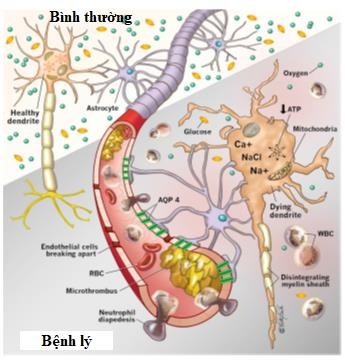
Hình 1.1. Sơ đồ minh họa hậu quả bệnh lý vi mạch và tế bào xảy ra trong tổn thương não nguyên phát sau NTH [26].
Trong giai đoạn ngừng tim, dòng máu não bị ngừng, cung cấp oxy giảm, ngừng sản xuất ATP (Adenosine triphosphat) dẫn tới ngừng hoạt động các kênh ion phụ thuộc năng lượng [27]. Do kênh Na+K+ATPase ngừng hoạt động, không vận chuyển được Natri (Na+) từ trong tế bào ra ngoài, lắng đọng Natri (Na+) nội bào và gây phù độc tế bào. Sự cạn kiệt ATP, cạn kiệt oxy dẫn tới chuyển hóa yếm khí, tăng lactat nhu mô não, nhiễm toan nội bào [27], làm tăng chuyển canci (Ca2+) vào nội bào qua kênh N-methy-D-aspartate từ đó hoạt hóa các enzym phân hủy ty thể, càng làm giảm ATP. Tăng nhanh nồng độ calci nội bào làm giải phóng số lượng lớn glutamate dẫn truyền thần kinh, càng làm dòng calci đi vào nội bào thêm. Dòng calci nội bào tăng cao tiếp tục hoạt hoá phospholipase, tổng hợp NO, protease, endonuclease và enzym oxy hoá gây phân hủy protein tế bào và màng lipid làm hoại tử tế bào thần kinh. Việc tích tụ calci nội bào gây suy chức năng ty thể dẫn tới hoạt hoá protein chết chương trình
trong chuỗi phản ứng. Vòng xoắn bệnh lý diễn ra ngày càng phức tạp, tạo thành dòng thác tổn thương thần kinh ngày càng trầm trọng, trở nên không phục hồi nếu thời gian thiếu máu kéo dài [27].
Mặc dù tổn thương nguyên phát làm chết các tế bào não, tổn thương não thường chưa nặng nề bằng các tổn thương tiếp theo trong giai đoạn sau khi tim đập lại (trừ khi thời gian thiếu máu quá lâu), đó là các tổn thương tái tưới máu.
b. Tổn thương tái tưới máu
Tổn thương tái tưới máu đặc trưng bởi sự mất cân bằng trong cung cấp và sử dụng oxy sau hồi sinh tim phổi, dẫn tới chết tế bào não, xảy ra ngay sau khi tim đập lại. Các cấu trúc thần kinh nhạy cảm nhất bao gồm: hồi hải mã, đồi thị, vỏ não, thể chai và thùy nhộng tiểu não do là những mô có chuyển hóa nhiều (hình 1.2) [22],[26].
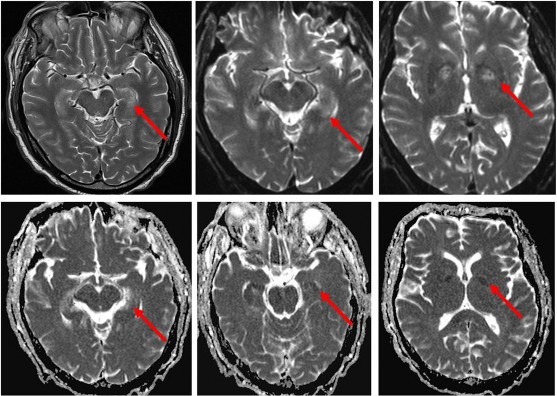
Hình 1.2. Hình ảnh cộng hưởng từ tổn thương não do thiếu oxy ở hồi hải mã và nhân xám hai bên [26].
Trong giai đoạn tái tưới máu, do mất sự nguyên vẹn màng tế bào dẫn tới gia tăng đáng kể nồng độ Glutamate - chất dẫn truyền thần kinh được tiết ra từ neuron tiền synapse [28]. Glutamate hoạt hóa kênh ion phức hợp bao gồm các receptor N-methyl-D-aspartate và receptor Alpha-amino-3- hydroxy-5-methyl-4-isoxazole propionic acid. Khi được hoạt hóa, những kênh ion này làm tăng tính thấm với ion calci từ dịch ngoại bào vào trong tế bào, làm cho tế bào tràn ngập ion calci, làm hoạt hóa chuỗi hô hấp ty thể sản sinh nhiều gốc oxy tự do. Các gốc oxy tự do hoạt hóa các enzyme proteases, endonucleases, phospholipases, và xanthine oxidase gây chết tế bào não (hình 1.3) [29],[30],[31].
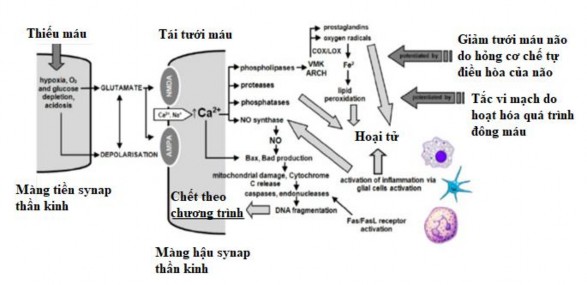
Hình 1.3. Tổn thương tái tưới máu sản sinh gốc oxy tự do [31].
Các tổn thương tái tưới máu rất phức tạp, bao gồm nhiều yếu tố, nhiều cơ chế tổn thương. Một số yếu tố ảnh hưởng thêm đến các tổn thương tái tưới máu bao gồm: Mức Hemoglobin trong cơ thể, áp lực riêng phần của CO2 động mạch (PaCO2), nồng độ oxy trong máu động mạch (PaO2), phù não, khả năng tự điều hoà của não và thân nhiệt.
- Mức Hemoglobin (Hb): một số tác giả cho thấy mức Hb cao có tương quan độc lập với kết cục thần kinh tốt ở bệnh nhân hôn mê sau NTH.
- Áp lực riêng phần của CO2 động mạch (PaCO2): làm biến đổi đến sức cản của mạch não và lưu lượng máu não do ảnh hưởng lên cơ trơn thành mạch. Khi PaCO2 < 35 mmHg gây co thắt mạch não và giảm lưu lượng máu não 2 - 3%/1 mmHg PaCO2 [32]. Giảm CO2 máu sẽ giảm áp lực nội sọ do giảm thể tích tưới máu não. Tuy nhiên giảm CO2 kéo dài có thể gây giảm lưu lượng máu não, tăng tiêu thụ oxy não và gây thiếu máu. Ngược lại, tăng CO2 (> 45 mmHg) là một yếu tố giãn mạch và gây tăng thể tích tưới máu não, gây tăng áp lực nội sọ và giảm lưu lượng máu não; Tăng CO2 gây độc tế bào thần kinh và tăng nhu cầu oxy của não [32]. Duy trì CO2 ở mức bình thường cho bệnh nhân hôn mê sau NTH.
- Nồng độ oxy trong máu động mạch: tổn thương tái tưới máu xảy ra do các sản phẩm gốc oxy tự do, dẫn tới oxy hoá nội bào. Sự tăng oxy máu sẽ ảnh hưởng đến cân bằng này theo hướng tăng sản phẩm gốc tự do, gây chết tế bào. Nhiều nghiên cứu cho thấy cả tăng (PaO2 > 300mmHg) và giảm oxy máu (PaO2 < 60mmHg) đều có ảnh hưởng bất lợi, làm tăng tỉ lệ tử vong cho bệnh nhân [33].
- Phù não: gây tăng áp lực nội sọ, giảm áp lực tưới máu não, giảm cung cấp oxy. Vòng xoắn bệnh lý giữa phù não và tăng áp lực nội sọ gây ra thoát vị não qua lều tiểu não và gây chết não.
- Tự điều hòa của não: lưu lượng máu não tùy thuộc vào áp lực tưới máu não và sức cản mạch máu não. Áp lực tưới máu não = huyết áp động mạch trung bình (MAP) – áp lực nội sọ. Theo hướng dẫn của Hội tim mạch Hoa Kỳ 2015, duy trì mức MAP > 65 mmHg [14]. Tuy nhiên nhiều nghiên cứu đề xuất mức MAP > 80 mmHg [34] liên quan đến tiên lượng tốt hơn cho bệnh nhân hôn mê sau NTH.
- Thân nhiệt: tăng thân nhiệt liên quan đến nhiều di chứng bất lợi sau NTH. Tăng thân nhiệt có thể tăng tính thấm hàng rào máu não gây ra phù não nặng hơn. Tăng thân nhiệt sẽ làm tăng sản xuất glutamate, gây tăng Ca2+ nội bào dẫn tới chết tế bào, động kinh, làm nặng hơn nữa tổn thương tái tưới máu. Tăng chuyển hoá não, tăng lưu lượng máu não và tăng áp lực nội sọ là những hậu quả nặng nề của tăng thân nhiệt [16].
1.1.3.2. Khám lâm sàng thần kinh, thăm dò cận lâm sàng và hình ảnh trong đánh giá tổn thương não ở bệnh nhân sau ngừng tuần hoàn
a. Khám lâm sàng thần kinh:
⁃ Phản xạ thân não: thân não chịu đựng tốt hơn với tình trạng thiếu máu, thiếu oxy hơn so với vỏ não, vì vậy khi có tổn thương thân não gợi ý đã có tổn thương nặng ở vỏ não [35]. Các đánh giá bao gồm phản xạ đồng tử với ánh sáng, phản xạ giác mạc, phản xạ mắt búp bê, phản xạ nôn, phản xạ ho.
o Mất phản xạ đồng tử với ánh sáng, phản xạ giác mạc, phản xạ mắt búp bê tại thời điểm vào viện không hoàn toàn đồng nghĩa với tiên lượng xấu. Theo một số nghiên cứu, tỷ lệ phục hồi chức năng thần kinh tốt từ 0 – 31% theo từng nghiên cứu [35].
o Mất phản xạ đồng tử với ánh sáng, phản xạ giác mạc, phản xạ mắt búp bê tại thời điểm ngày thứ 3 thường có tiên lượng xấu [35].
⁃ Duỗi cứng mất não xảy ra tại ngày thứ 3 thường có tiên lượng xấu [35].
⁃ Trạng thái động kinh trong 24 giờ đầu thường có tiên lượng xấu [35].
Không khuyến cáo tiến hành khám thần kinh để đánh giá tiên lượng bệnh nhân trong quá trình điều trị hạ thân nhiệt (vì ảnh hưởng bởi thuốc an thần, giãn cơ khi tiến hành điều trị hạ thân nhiệt). Đối với bệnh nhân được điều trị hạ thân nhiệt, khám thần kinh có giá trị nhiều tại thời điểm ngày thứ 3 (72 giờ) sau khi kết thúc điều trị hạ thân nhiệt [35].
b. Thăm dò cận lâm sàng:
⁃ Điện não đồ: Từ thập niên 1960, điện não đồ đã trở thành một công cụ quan trọng trong việc tiên lượng bệnh nhân sau ngừng tuần hoàn. Năm 2012 hiệp hội thần kinh lâm sàng Mỹ (ACNS) đã đề xuất một bản tiêu chuẩn hóa về thuật ngữ sử dụng trong ghi điện tâm đồ để dễ dàng đưa ra sự thống nhất và thuận tiện trong nghiên cứu đa trung tâm, đưa ra các mô hình điện não ác tính trong ngừng tuần hoàn [36]
o Nền dập tắt: Biên độ < 10 mcV, xuất hiện 100% các bản ghi và không có sóng phóng điện.
o Nền dập tắt với những sóng phóng điện theo chu kì liên tục.
o Sóng phóng điện kịch phát
o Dạng sóng bùng nổ - dập tắt
Theo hướng dẫn của Viện Thần kinh Hoa kỳ nếu có biểu hiện dạng sóng bùng nổ - dập tắt cùng với cơn động kinh dạng toàn thể hoặc cơn phức tạp toàn thể có chu kỳ trên nền sóng phẳng thì gợi ý cao bệnh nhân có tiên lượng xấu dù không phải luôn luôn như vậy [35]. Điện não đồ liên tục có giá trị giúp phát hiện co giật ở những bệnh nhân có dùng thuốc an thần giãn cơ che lấp từ đó giúp cho có thể điều trị thuốc chống động kinh sớm hơn [35].
⁃ Điện não đồ liên tục (cEEG): tầm quan trọng của điện não đồ liên tục ngày càng được ghi nhận trong theo dõi chức năng não và dự đoán kết quả ban đầu ở bệnh nhân sau NTH. Điện não liên tục có thể cải thiện chẩn đoán trong vòng 72h, trong khi khám thần kinh thực hiện tại thời điểm đó có thể không xác định được. Điện não đồ liên tục có thể dự đoán cả kết quả tốt và xấu dựa trên mô hình các khác nhau: đẳng điện (không nhìn thấy hoạt động điện não đồ), điện áp thấp (hoạt động EEG dưới 20 μV), bùng nổ - dập tắt, hoạt động dạng động kinh (bao gồm co giật và phóng điện chu kì toàn bộ), khuếch tán chậm, hoặc bình thường [37],[38]. Đẳng điện và điện áp thấp có liên quan với



![Kết Cục Lâm Sàng Hạ Thân Nhiệt Nhẹ Sau Hồi Sinh Tim Phổi Ở Chó [73].](https://tailieuthamkhao.com/uploads/2024/03/20/danh-gia-hieu-qua-bao-ve-nao-o-benh-nhan-hon-me-sau-ngung-tuan-hoan-bang-5-1-120x90.jpg)
