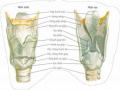
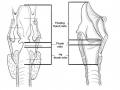
1.4.3. Khám đánh giá tổn thương tại chỗ của ung thư thanh quản
Hiện nay, để đánh giá tổn thương tại chỗ của UTTQ có nhiều phương pháp thăm khám khác nhau cả trên lâm sàng và cận lâm sàng.
Thăm khám thanh quản sẽ thấy hình ảnh khối u vùng thanh quản:
- Hình thái : Khối u sùi, loét, thâm nhiễm.
- Vị trí khối u, độ lan tràn của khối u trong thanh quản và lan tràn ra ngoài thanh quản. Loét vùng nắp thanh thiệt dưới móng hoặc đầy vùng đáy lưỡi thanh thiệt là những dấu hiệu gián tiếp gợi ý sự xâm nhập khoang giáp móng thanh thiệt.
- Sự di động của dây thanh, sụn phễu.
- Khám sụn giáp và khoang giáp móng thanh thiệt để đánh giá sự lan tràn của u ra những vùng này. Ở giai đoạn muộn u có thể thâm nhiễm qua sụn giáp và ra vùng trước thanh quản. Có hình ảnh mu rùa, da thâm nhiễm cứng chắc, có thể mất dấu hiệu lọc cọc thanh quản cột sống.
- Khám hạch cổ: Thường xuất hiện muộn hạch cổ nhóm II, III, tuy nhiên có thể xuất hiện sớm trong ung thư vùng thượng thanh môn. Cần đánh giá vị trí, số lượng, độ chắc, và sự di động của hạch cổ.
Các phương pháp hiện đang sử dụng khi thăm khám thanh quản:
Soi thanh quản gián tiếp bằng gương soi và đèn Clar: Đây là thăm khám cơ bản, đơn giản, có thể thực hiện được ở y tế cơ sở cho phép quan sát dây thanh ở tư thế động. Tuy nhiên, khi soi bằng gương bệnh nhân dễ phản xạ, không lưu giữ được hình ảnh và độ chính xác chưa cao nên không bao giờ đưa quyết định điều trị chỉ dựa trên hình ảnh soi thanh quản qua gương.
Nội soi thanh quản: Là phương pháp hiện đại và rất có giá trị trong chẩn đoán và điều trị UTTQ.
- Nội soi ống cứng gián tiếp (nội soi phóng đại bằng optic 70o): Đây là phương pháp hiện đại, cho hình ảnh tốt về tổn thương, lưu giữ được hình ảnh nhưng khó thực hiện trên bệnh nhân kém hợp tác và khó thăm khám một số vị trí đặc biệt như buồng Morgani, hạ thanh môn và mép trước.
- Nội soi ống mềm:
o Ưu điểm:
+ Ống soi mềm, đường kính nhỏ hơn, dễ điều khiển, có thể uốn cong được vì vậy bệnh nhân dễ hợp tác hơn. Có thể lưu giữ được hình ảnh, đánh giá tổn thương trên các tầng của thanh quản.
+ Có thể tiếp cận sát tổn thương, đánh giá được cả 3 tầng thanh quản, không bỏ sót tổn thương ở mép trước, 1/3 trước, buồng Morganie và hạ thanh môn.
+ Ngoài ra, phương tiện này còn giúp sinh thiết u để chẩn đoán xác định.
o Nhược điểm:
+ Ống nội soi mềm giá thành đắt, tuổi thọ không cao bằng ống nội soi cứng.
+ Phải gây tê trước khi soi, thao tác phức tạp hơn soi bằng ống cứng.
+ Việc khử trùng phức tạp hơn.
1.4.4. Mô bệnh học ung thư thanh quản
1.4.4.1. Về đại thể:
Thường gặp có 3 dạng như sau :
- Hình thái tăng sinh: Bề ngoài giống như u nhú, một số trường hợp giống như polyp có cuống [43].
- Hình thái thâm nhiễm xuống phía sâu: Bề ngoài niêm mạc có nguyên vẹn, đôi khi có hình như núm vú, niêm mạc vùng này bị đẩy phòng lên và di động hạn chế [43].
- Hình thái loét: Thường bờ không đều, chạm vào dễ chảy máu. Nhưng hay gặp là thể hỗn hợp vừa tăng sinh vừa loét, hay vừa loét vừa thâm nhiễm [43].
Hình 1.6. Ung thư thanh quản dạng sùi [1]
1.4.4.2. Vi thể:
- Các loại tổn thương ác tính có thể xuất phát từ tất cả các loại tế bào có trong thanh quản. Trong đó, ung thư biểu mô tế bào vảy (Squamous cell carcinoma – SCC) là hay gặp nhất. Nó chiếm khoảng hơn 90% trong hầu hết các nghiên cứu [47].
- Phần lớn ung thư thanh quản thuộc loại ung thư biểu mô lát, gai có cầu sừng chiếm 93% hoặc á sừng, sau đó là loại biểu mô tế bào đáy, loại trung gian và biểu mô tuyến [43].
- Loại u biệt hóa thì hiếm gặp ở ung thư thanh quản. Về lâm sàng, loại này tiến triển nhanh nhưng lại nhạy cảm với tia phóng xạ [43].

Hình 1.7. Ung thư biểu mô tế bào vảy thanh quản [1]
1.4.4.3. Phân độ mô học
Dựa theo mức độ biệt hóa của các tế bào mà người ta chia độ mô học của ung thư thanh quản thành các độ khác nhau. Mức độ biệt hóa của các tế bào cũng ảnh hưởng đến tiên lượng và phác đồ điều trị của bệnh nhân. Mức độ biệt hóa của các tế bào càng cao thì khả năng đáp ứng với hóa – xạ trị càng tốt và ngược lại [4].
Độ mô học [4]:
- Gx : Không đánh giá được
- G1 : Biệt hóa tốt
- G2 : Biệt hóa trung bình
- G3 : Kém biệt hóa
- G4 : Không biệt hóa
1.4.5. Chẩn đoán xác định
- Dịch tễ: Nam giới, trung niên, đặc biệt ở những người có tiền sử hút thuốc lá, uống rượu nhiều năm, hoặc có viêm nhiễm thanh quản mạn tính.
- Khàn tiếng kéo dài trên 3 tuần, khàn cứng, điều trị nội khoa không khỏi.
- Nội soi có hình ảnh khối u thanh quản với các dấu hiệu gợi ý u ác tính.
- Chẩn đoán xác định bằng sinh thiết tại khối u làm chẩn đoán mô bệnh học (tiêu chuẩn vàng).
1.4.6. Chẩn đoán phân biệt
- Viêm thanh quản cấp và mạn tính: Bệnh nhân khàn tiếng đột ngột sau cảm cúm hoặc người nói nhiều khàn tiếng kéo dài. Điều trị chống viêm giảm phù nề bệnh sẽ giảm, soi thanh quản không có u.
- Lao thanh quản: Khàn tiếng kéo dài, tăng dần, soi thanh quản thấy nhiều chất xuất tiết ứ đọng bẩn, bệnh nhân sốt về chiều, chụp X quang phổi thường thấy tổn thương lao phổi.
- Các khối u lành tính thanh quản: u xơ dây thanh, polyp thanh quản, u nhú thanh quản… chẩn đoán chủ yếu dựa vào sinh thiết chẩn đoán mô bệnh học.
1.4.7. Chẩn đoán giai đoạn
Theo phân loại của AJCC lần thứ 8 năm 2017: Căn cứ độ di động của dây thanh, sự xuất hiện hạch cổ, di căn xa để sắp xếp theo hệ thống TNM [44].
T (Tumor): Khối u.
Ung thư thượng thanh môn:
Tx: Không thể đánh giá được u nguyên phát Tis: Ung thư biểu mô tại chỗ
T1: U ở một vị trí của thượng thanh môn, dây thanh còn di động bình thường
T2: Khối u xâm lấn niêm mạc hơn một vị trí của thượng thanh môn, thanh môn hoặc vùng bên ngoài của thượng thanh môn nhưng chưa cố định thanh quản.
T3: Khối u giới hạn ở thanh quản, dây thanh cố định và/hoặc xâm lấn bất kỳ khu vực sau: sụn nhẫn, khoang giáp móng thanh thiệt, khoang quanh thanh môn hoặc vỏ trong sụn giáp.
T4: U tiến triển.
T4a: Bệnh tiến triển tại chỗ, u xâm lấn qua vỏ ngoài của sụn giáp và/hoặc xâm lấn các mô quanh thanh quản.
T4b: Khối u xâm lấn các thành phần trước cột sống, bao quanh động mạch cảnh hoặc cấu trúc trung thất.
Ung thư thanh môn
Tx: Không thể đánh giá được u nguyên phát. Tis: Ung thư biểu mô tại chỗ.
T1: Khối u giới hạn ở một phần của thanh môn với sự hoạt động của dây thanh bình thường.
T2: Khối u xâm lấn niêm mạc của vùng lân cận hạ thanh môn hoặc thanh môn hoặc một phần ngoài thượng thanh môn tuy nhiên không cố định thanh quản.
T3: Khối u giới hạn ở thanh quản có sự hạn chế dây thanh và hoặc xâm lấn bất kỳ vị trí sau: khoang cận hầu, sụn nhẫn và/hoặc vỏ bên trong sụn tuyến giáp.
T4: Khối u tiến triển.
T4a: Bệnh tại chỗ, tiến triển vừa phải, khối u xâm lấn qua vỏ ngoài của sụn tuyến giáp và/hoặc xâm lấn các mô ngoài thanh quản.
T4b Khối u xâm lấn không gian trước cột sống, bao quanh động mạch cảnh hoặc cấu trúc trung thất.
U ở hạ thanh môn:
Tx: Không đánh giá được u nguyên phát. Tis: Ung thư biểu mô tại chỗ.
T1: Khối u giới hạn ở hạ thanh môn.
T2: Khối u xâm lấn đến dây thanh âm, dây thanh hoạt động bình thường hoặc kém di động.
T3: Khối u giới hạn ở thanh quản gây cố định hoạt động dây thanh và/hoặc xâm lấn vùng lân cận, bờ trong sụn giáp.
T4: U tiến triển.
T4a: Bệnh tiến triển mức giới hạn, khối u xâm lấn qua vỏ ngoài của sụn tuyến giáp và/hoặc xâm lấn các mô ngoài thanh quản.
T4b: Khối u xâm lấn không gian trước cột sống, bao quanh động mạch cảnh hoặc cấu trúc trung thất.
N (Node): hạch cổ
Nx: Không đánh giá được hạch vùng. N0: Không có hạch di căn.
N1: Di căn một hạch bạch huyết với kích thước ≤3cm và chưa phá vỡ vỏ
hạch.
N2: Di căn một hạch có kích thước >3cm và không quá 6cm và chưa phá
vỡ vỏ hạch hoặc di căn nhiều hạch vùng cùng bên với kích thước không quá 6cm chưa phá vỡ vỏ hạch hoặc di căn hạch bạch huyết hai bên hoặc đối bên kích thước lớn nhất không quá 6cm và chưa phá vỡ vỏ hạch.
N2a: Di căn một hạch có kích thước >3cm và không quá 6cm và chưa phá vỡ vỏ hạch.
N2b: Di căn nhiều hạch vùng cùng bên với kích thước không quá 6cm và chưa phá vỡ vỏ hạch.
N2c: Di căn hạch bạch huyết hai bên hoặc đối bên kích thước lớn nhất không quá 6cm và chưa phá vỡ vỏ hạch.
N3: Di căn hạch kích thước trên 6cm và chưa phá vỡ vỏ hạch hoặc di căn đến bất kỳ hạch nào với lâm sàng đã phá vỡ vỏ hạch.
N3a: Di căn hạch kích thước trên 6cm và chưa phá vỡ vỏ hạch. N3b: Di căn đến bất kỳ hạch nào với lâm sàng đã phá vỡ vỏ hạch.
M (Metastasis): di căn xa M0: Chưa có di căn xa. M1: Đã có di căn xa.
T | N | M | |
0 | Tis | N0 | M0 |
I | T1 | N0 | M0 |
II | T2 | N0 | M0 |
III | T3 | N0 | M0 |
I-T3 | N1 | M0 | |
IVA | T4a | N0-N1 | M0 |
I-T4a | N2 | M0 | |
IVB | T bất kỳ | N3 | M0 |
T4b | N bất kỳ | M0 | |
IVC | T bất kỳ | N bất kỳ | M1 |
Có thể bạn quan tâm!
-
 Chẩn đoán ung thư thanh quản bằng hình ảnh nội soi ống cứng gián tiếp và sinh thiết ống mềm - 1
Chẩn đoán ung thư thanh quản bằng hình ảnh nội soi ống cứng gián tiếp và sinh thiết ống mềm - 1 -
 Chẩn đoán ung thư thanh quản bằng hình ảnh nội soi ống cứng gián tiếp và sinh thiết ống mềm - 2
Chẩn đoán ung thư thanh quản bằng hình ảnh nội soi ống cứng gián tiếp và sinh thiết ống mềm - 2 -
 Chẩn Đoán Ung Thư Thanh Quản Và Đánh Giá Tổn Thương Tại Chỗ
Chẩn Đoán Ung Thư Thanh Quản Và Đánh Giá Tổn Thương Tại Chỗ -
 Đặc Điểm Lâm Sàng, Hình Ảnh Nội Soi, Mô Bệnh Học Ung Thư Thanh Quản
Đặc Điểm Lâm Sàng, Hình Ảnh Nội Soi, Mô Bệnh Học Ung Thư Thanh Quản -
 Mối Liên Quan Giữa Hình Ảnh Nội Soi Và Kết Quả Phân Độ Mô Học Bảng 3.15. Mối Liên Quan Giữa Hình Ảnh Nội Soi Và Phân Độ Mô Học
Mối Liên Quan Giữa Hình Ảnh Nội Soi Và Kết Quả Phân Độ Mô Học Bảng 3.15. Mối Liên Quan Giữa Hình Ảnh Nội Soi Và Phân Độ Mô Học -
 Đặc Điểm Lâm Sàng, Hình Ảnh Nội Soi Ống Cứng Ung Thư Thanh Quản
Đặc Điểm Lâm Sàng, Hình Ảnh Nội Soi Ống Cứng Ung Thư Thanh Quản
Xem toàn bộ 79 trang tài liệu này.
Bảng 1.1. Giai đoạn bệnh theo TNM [44]
1.4.8. Điều trị
Điều trị UTTQ thường sử dụng ba phương pháp là phẫu thuật, xạ trị và hóa trị (có thể áp dụng đơn mô thức hoặc đa mô thức) [45, 46]. Tại Việt Nam hiện nay, nếu UTTQ được phát hiện ở giai đoạn sớm sẽ áp dụng điều trị phẫu thuật bảo tồn. Nếu ung thư đã ở giai đoạn tiến xa tại chỗ - tại vùng nhưng vẫn còn khả năng phẫu thuật: chỉ định cắt TQTP phối hợp với nạo vét hạch cổ và xạ trị bổ trợ sau. Nếu UTTQ ở giai đoạn tiến xa và không còn khả năng phẫu
thuật: Điều trị hóa xạ đồng thời hoặc điều trị hỗ trợ triệu chứng [47].
1.4.8.1. Phẫu thuật
Điều trị phẫu thuật UTTQ có thể được chia thành các nhóm: Phẫu thuật lấy bỏ khối u tại chỗ, phẫu thuật lấy bỏ hạch di căn tại vùng (nạo vét hạch cổ) và các phẫu thuật điều trị hỗ trợ triệu chứng (ví dụ: mở khí quản).
Hiện nay, trong điều kiện cụ thể ở Việt Nam, chỉ có các kĩ thuật sau đang được sử dụng phổ biến:
- Vi phẫu thuật thanh quản qua đường miệng có sử dụng laser.
- Cắt TQBP: Mở sụn giáp cắt dây thanh hoặc cắt TQBP ngang trên nhẫn.
- Cắt TQTP.
1.4.8.2. Xạ trị.
Xạ trị đơn thuần có thể được chỉ định cho các UTTQ giai đoạn T1, T2 và một số UTTQ giai đoạn T3. Liều xạ thường được áp dụng là 2Gy/ngày, 5 ngày/tuần với tổng liều từ 60 đến 70Gy. Vùng cổ cũng nằm trong trường chiếu nếu UTTQ có hạch N (+) hoặc khối UTTQ có nguy cơ di căn hạch cổ hơn 30% (u lan tầng thượng thanh môn và/hoặc hạ thanh môn). Xạ trị cũng có thể được chỉ định bổ trợ sau phẫu thuật trong trường hợp u ở giai đoạn tiến xa tại chỗ - tại vùng, kết quả sinh thiết vùng rìa dương tính, hạch cổ di căn đã vỡ vỏ, nhiều hạch cổ di căn hoặc khi u lan hạ thanh môn.
Các tác dụng không mong muốn của xạ trị điều trị UTTQ bao gồm: Viêm niêm mạc miệng, khó nuốt, nuốt đau, giảm khả năng cảm nhận vị giác, viêm da vùng cổ, phù nề tổ chức dưới da và dưới niêm mạc. Nếu hiện tượng phù nề và khó nuốt ở mức độ nặng, có thể phải mở khí quản để đỡ khó thở và mở thông dạ dày để đảm bảo nuôi dưỡng cho bệnh nhân. Xạ trị điều trị UTTQ có thể để lại các di chứng như: khô miệng, giảm khả năng cảm nhận vị giác, suy chức năng tuyến giáp, xơ hóa da và tổ chức dưới da vùng cổ, sẹo hẹp thanh quản, sẹo hẹp thực quản, hoại tử sụn do xạ hoặc hoại tử xương do tia xạ [48].
1.4.8.3. Hóa trị
Hóa trị cũng có thể được sử dụng trong điều trị UTTQ, thường được phối hợp với xạ trị. Có thể sử dụng hóa - xạ trị đồng thời hoặc hóa trị bổ trợ trước