CHẨN ĐOÁN XÁC ĐỊNH SUY TIM MẠN
Sơ đồ 1.2 Sơ đồ chẩn đoán suy tim
“Nguồn: Quyết định 1762/QĐ-BYT, 2020” 41
1.1.5 Tiên lượng suy tim mạn và các yếu tố ảnh hưởng tiên lượng suy tim mạn
1.1.5.1 Các kết cục tiên lượng suy tim
Tử vong (Tử vong do mọi nguyên nhân và tử vong do tim mạch)
Tỷ lệ tử vong do tim mạch và do mọi nguyên nhân ở bệnh nhân suy tim mạn vẫn còn cao 74,75. Tỷ lệ tử vong trong 30 ngày sau chẩn đoán suy tim mạn là 10-20%
76, sau 1 năm và 5 năm lần lượt là 30% và 70% 9,77.
Có thể bạn quan tâm!
-
 Vai trò tiên lượng của dấu ấn sinh học sST2 trong suy tim - 1
Vai trò tiên lượng của dấu ấn sinh học sST2 trong suy tim - 1 -
 Vai trò tiên lượng của dấu ấn sinh học sST2 trong suy tim - 2
Vai trò tiên lượng của dấu ấn sinh học sST2 trong suy tim - 2 -
 Triệu Chứng Cơ Năng Và Triệu Chứng Thực Thể Của Suy Tim
Triệu Chứng Cơ Năng Và Triệu Chứng Thực Thể Của Suy Tim -
 Điều Hòa Và Truyền Tín Hiệu Theo Con Đường Il-33/st2
Điều Hòa Và Truyền Tín Hiệu Theo Con Đường Il-33/st2 -
 Thực Hiện Xét Nghiệm Định Lượng Sst2 Trong Thực Hành Lâm Sàng
Thực Hiện Xét Nghiệm Định Lượng Sst2 Trong Thực Hành Lâm Sàng -
 Nghiên Cứu Vai Trò Của Sst2 Trên Nhóm Bệnh Nhân Tăng Huyết Áp
Nghiên Cứu Vai Trò Của Sst2 Trên Nhóm Bệnh Nhân Tăng Huyết Áp
Xem toàn bộ 193 trang tài liệu này.
Thời gian sống còn trung bình của bệnh nhân suy tim mạn là 1,7 năm với nam và 3,2 năm với nữ, tỷ lệ sống sau 5 năm ở nam là 25% và ở nữ là 38% 9,75. Thời gian sống mong đợi của bệnh nhân suy tim mạn bị mất khoảng 9 năm 75.
Nhập viện và tái nhập viện (do tim mạch hay do suy tim)
Suy tim mạn là nguyên nhân nhập viện và tái nhập viện hàng đầu 4, tỷ lệ tái nhập viện tại thời điểm 1 -3 tháng và 6 tháng sau khi xuất viện lần lượt là 30% và 50% 7,8. Tỷ lệ tái nhập viện trong 5 năm là 80% khi theo dõi lâu dài 78. Ở bệnh nhân suy tim mạn, 83% bệnh nhân nhập viện ít nhất một lần và 43% phải nhập viện ít nhất bốn lần 79.
Nhập viện hay tái nhập viện làm tăng nguy cơ tử vong 80, nguy cơ tử vong cao gấp 5 lần với bệnh nhân suy tim mạn đã nhập viện và cao nhất ở tháng đầu tiên 80,81. Bệnh nhân nhập viện càng sớm hoặc thời gian nằm viện càng dài thì nguy cơ tử vong càng cao 80.
1.1.5.2 Các yếu tố tác động lên tiên lượng suy tim mạn Tuổi, giới tính
Ảnh hưởng của giới tính trong tiên lượng suy tim mạn vẫn còn là một vấn đề đang thảo luận, phụ nữ mắc suy tim mạn có tiên lượng chung tốt hơn nam giới 82.
Tuổi là một trong những yếu tố tiên lượng mạnh mẽ và nhất quán nhất về kết cục bất lợi trong suy tim mạn 10,83.
Nguyên nhân suy tim mạn
Suy tim mạn do các nguyên nhân khác nhau có tiên lượng khác nhau. Bệnh mạch vành làm hạn chế lưu lượng mạch vành và có tiên lượng xấu 84. Bệnh nhân suy tim mạn có NMCT trước đó có tỷ lệ nhập viện do suy tim mạn mất bù cao gấp 2 lần và tỷ lệ tử vong cao hơn 4 lần so không có NMCT 85. Bệnh nhân rối loạn chức năng tâm thu do NMCT trước đó gia tăng nguy cơ tử vong do tim mạch so với những người không có NMCT trước đó 85.
Bệnh đồng mắc
Bệnh nhân suy tim mạn thường lớn tuổi và có nhiều bệnh đồng mắc khác nhau. Các bệnh đi kèm thường gặp như ĐTĐ (28%), THA, béo phì (21.6–26.2%), bệnh thận mạn, BPTNMT (16%), rung nhĩ, thiếu máu và thiếu sắt 86,87,88. Tỷ lệ có các bệnh đồng mắc ngày càng gia tăng ở bệnh nhân suy tim mạn, 74% có ít nhất 1 bệnh đồng mắc và 31% có từ hai bệnh đi kèm trở lên 88.
Các bệnh đồng mắc làm gia tăng tần suất nhập viện và tử vong ở bệnh nhân suy tim mạn 89, các bệnh đồng mắc cũng là yếu tố tiên lượng độc lập ở bệnh nhân suy tim mạn 83,90,91. Bệnh nhân suy tim mạn có nhiều hơn 1 bệnh đồng mắc gia tăng nguy cơ tử vong 25% và nhập viện 17%, sự gia tăng nguy cơ này bất kể mức PSTMTT 92.
Phân độ NYHA
Bệnh nhân suy tim mạn NYHA thấp hơn thường trẻ hơn và có bệnh cảnh nhẹ hơn 93. Nguy cơ tử vong và nhập viện do suy tim cao hơn ở bệnh nhân có phân độ NYHA cao hơn 94. Nguy cơ tử vong do tim mạch và nhập viện do suy tim mạn ở bệnh nhân NYHA III và IV cao hơn so với NYHA II lần lượt là 32% và 54%, nguy cơ tử vong do mọi nguyên nhân của NYHA III và IV cũng cao hơn 30% và 68% so với NYHA II 95.
Phân suất tống máu thất trái
PSTMTT là một yếu tố tiên lượng mạnh mẽ các kết cục lâm sàng như tử vong và nhập viện do suy tim. Với PSTMTT <45%, với mỗi mức giảm PSTMTT 5% thì nguy cơ các biến cố tăng khoảng 15%, nguy cơ tử vong do tim mạch và nhập viện do suy tim tăng 13% (HR 1,13; KTC 95% 1,11-1,16) và nguy cơ tử vong do mọi nguyên nhân tăng 14% (HR 1,14; KTC 95% 1,12-1,17) 95. Ngoài ra, sự thay đổi PSTMTT theo thời gian cũng có vai trò tiên lượng ở bệnh nhân suy tim mạn 96.
Dấu ấn sinh học
Các dấu ấn sinh học được nghiên cứu và phát triển nhiều trong thời gian gần đây. Các peptide lợi niệu đã được xác định có vai trò trong chẩn đoán, theo dõi, hướng dẫn điều trị và tiên lượng trong nhiều công trình nghiên cứu 97,98. Các troponin cũng có vai trò tiên lượng trong suy tim mạn 99,100. Troponin, BNP và NT-proBNP đã được khuyến cáo trong nhiều hướng dẫn về chẩn đoán, xử trí và tiên lượng suy tim mạn
15,16,41,64,101-103.
Các yếu tố khác
Một số yếu tố có liên quan tiên lượng tử vong và nhập viện do suy tim mạn ở bệnh nhân suy tim mạn là thời gian chẩn đoán suy tim, chỉ số khối cơ thể, tần số tim lúc nhập viện, trị số huyết áp tâm thu và tâm trương, dung tích hồng cầu 10,94,95,104,105.
Tóm lại, các biến cố tiên lượng bệnh nhân suy tim mạn hiện nay theo các hướng dẫn là tái nhập viện do suy tim, tử vong do tim mạch và do mọi nguyên nhân. Mặc dù có nhiều tiến bộ trong xử trí nhưng bệnh nhân suy tim mạn vẫn có tỷ lệ tử vong và tái nhập viện cao. Có nhiều yếu tố tiên lượng các biến cố đã được xác định như tuổi, giới, tần số tim, nguyên nhân suy tim, bệnh đồng mắc, PSTMTT và các dấu ấn sinh học.
1.2 Vai trò các dấu ấn sinh học trong tiên lượng suy tim mạn
Có nhiều dấu ấn sinh học đã được phát hiện và phát triển trong 20 năm vừa qua để chẩn đoán, tiên lượng và phân tầng nguy cơ bệnh tim mạch nói chung và suy tim mạn nói riêng. Trong số các dấu ấn sinh học đã được phát triển, các peptide lợi niệu và các troponin tim đã được đưa vào Hướng dẫn chẩn đoán và điều trị suy tim mạn của Hiệp hội Tim Châu Âu và Hiệp hội Tim Hoa Kỳ 40,102. Các dấu ấn sinh học khác như sST2, yếu tố biệt hóa tăng trưởng-15 (GDF 15) và Galectin-3 (Gal-3) có thể sử dụng trong hướng dẫn điều trị suy tim mạn 102.
Các đặc tính quan trọng của dấu ấn sinh học trong lĩnh vực tiên lượng suy tim mạn là tính đặc hiệu tim hay hệ thống, thời gian bán hủy và mức độ ủng hộ của các chứng cứ. Các dấu ấn sinh học theo cơ chế sinh lý bệnh trong suy tim (Hình 1.2).
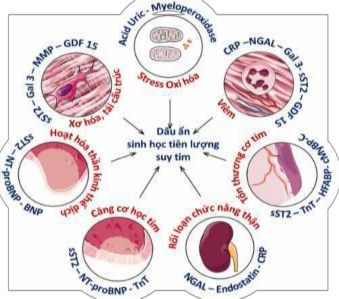
Hình 1.2 Các dấu ấn sinh học theo cơ chế sinh lý bệnh suy tim
“Nguồn: Ståle H Nymo, 2017” 106
1.2.1 Các peptide lợi niệu
1.2.1.1 BNP và NT-proBNP
Có nhiều nghiên cứu đã đánh giá khả năng tiên lượng của các dấu ấn sinh học NT-proBNP hay BNP trong suy tim mạn và đã đưa ra các bằng chứng liên quan 107-
109. Giá trị tiên lượng của NT-proBNP trong suy tim mạn chưa đạt được mong đợi trong thực hành lâm sàng 110. Các nghiên cứu cho thấy sự thay đổi BNP và NT- proBNP có giá trị tiên lượng nhập viện hay tái nhập viện do suy tim mạn và tử vong do bệnh tim mạch 111-113. BNP và NT-proBNP tiên lượng tốt tử vong do mọi nguyên nhân trong 1 năm với độ chính xác gia tăng theo diễn tiến thay đổi của các peptide lợi niệu này trong quá trình nằm viện 114.
BNP và NT-proBNP là các dấu ấn sinh học chẩn đoán đáng tin cậy trong suy tim mạn do liên quan đến sức căng cơ học trên tim. Tuy nhiên, giá trị tiên lượng của peptide lợi niệu chỉ được thấy rõ khi sử dụng đồng thời với các chỉ dấu sinh học khác hay theo dõi nối tiếp trong thời gian dài. Khi sử dụng đơn lẻ, các peptide lợi niệu có giá trị tiên lượng hạn chế.
NT-proBNP vẫn là dấu ấn sinh học kinh điển và nổi bật nhất được khuyến cáo trong các hướng dẫn gần đây về tiên lượng và phân tầng nguy cơ ở bệnh nhân suy tim mạn 40,115.
1.2.1.2 ANP (MR-proANP)
MR-proANP cao có giá trị tiên lượng lâu dài ở bệnh nhân suy tim 116,117. MR- proANP nối tiếp giúp gia tăng độ chính xác tiên lượng và độc lập với NT-proBNP 118,119. Các bằng chứng về tiên lượng không đóng vai trò nổi bật như trong chẩn đoán, giá trị tiên lượng chỉ rõ ràng khi kết hợp với các yếu tố khác hay theo dõi trong thời gian dài 120.
1.2.2 Troponin I và T
Các hướng dẫn khuyến nghị xét nghiệm troponin tim cùng với peptide lợi niệu tại thời điểm nhập viện để xác định hội chứng mạch vành cấp tính cũng như để tiên lượng suy tim mạn 40,102. Các troponin tim giúp dự đoán biến cố nội viện nhưng không phải là yếu tố tiên lượng độc lập các biến cố sau xuất viện 121. Hs-Troponin T tăng
cao có giá trị tiên lượng mạnh mẽ và độc lập tử vong do tim mạch, NMCT không tử vong, đột quỵ không tử vong và nhập viện do suy tim mạn 122.
NT-proBNP và hs-Troponin cải thiện sự phân tầng nguy cơ đáng kể so với các dấu ấn sinh học khác ở bệnh nhân suy tim mạn PSTMTT giảm và có giá trị tiên lượng tử vong do tim mạch hoặc nhập viện do suy tim 123,124. Tuy nhiên, các troponin tim được giải phóng một cách thụ động khi tổn thương tế bào cơ tim nên chỉ phát hiện khi có tổn thương và làm chậm trễ khi đánh giá.
1.2.3 Protein C liên kết Myosin tim
Protein C liên kết Myosin tim là một dấu ấn sinh học có độ nhạy cao với tổn thương cơ tim và các nghiên cứu gần đây cho thấy cMyBP-C có thể tốt hơn troponin tim trong việc phát hiện sớm tổn thương 125,126. Đặc tính chuyên biệt tim và có độ nhạy cao làm cho cMyBP-C trở thành một dấu ấn sinh học lý tưởng để đánh giá các bệnh tim mạch dưới lâm sàng và cũng là một dấu ấn sinh học tiềm năng tiên lượng suy tim mạn. Nồng độ cMyBP-C cao tại thời điểm nhập viện có liên quan đến tiên lượng xấu hơn với tỷ lệ nhập viện và tử vong cao hơn 127.
1.2.4 Protein liên kết axit béo loại tim (hFABP)
Protein liên kết axit béo loại tim là một protein tế bào chất và được xem là dấu hiệu chết tế bào tim 128. Khác với các troponin tim hoặc cMyBP-C, hFABP không phải là một thành phần của cấu trúc cơ tim 129. Do đó, hFABP được giải phóng chủ động ngay khi có tổn thương tế bào cơ tim và có thể phát hiện sớm hơn troponin tim và cMyBP-C 130. Do vậy, hFABP có thể là dấu ấn tiên lượng tiềm năng ở bệnh nhân suy tim mạn 131. Nồng độ hFABP liên tục cao phản ánh tổn thương cơ tim đang diễn ra và có thể là một dấu hiệu sinh học có giá trị tiên lượng các kết cục xấu ở bệnh nhân suy tim mạn 131. hFABP kết hợp BNP cao tại thời điểm nhập viện có liên quan đến việc gia tăng các biến cố tim mạch và tử vong 132.
So sánh với troponin I, hFABP cao hơn có liên quan đến tử vong do mọi nguyên nhân và nhập viện do suy tim mạn sau 5 năm, hFABP có thể dự đoán nhập viện do suy tim mạn tốt hơn troponin I 133. So sánh với troponin T, hFABP tương quan với phân độ NYHA và là một yếu tố tiên lượng độc lập các biến cố tim mạch 134.
1.2.5 Galectin 3
Sự gia tăng biểu hiện Gal-3 trong đại thực bào này được cho là gây ra viêm, tăng sinh nguyên bào sợi và lắng đọng collagen trong tim, do đó thúc đẩy tái cấu trúc tâm thất 135,136.
Các nghiên cứu về vai trò tiên lượng của Gal-3 còn nhiều tranh luận. Một số nghiên cứu cho thấy Gal-3 không có vai trò tiên lượng độc lập trong suy tim mạn cả ngắn và dài hạn 26-28. Tuy nhiên, một số nghiên cứu khác cho thấy Gal-3 có thể hữu ích trong tiên lượng các kết cục bất lợi khi thực hiện nối tiếp và là một yếu tố tiên lượng tái nhập viện và tử vong cả ngắn và dài hạn 137-139.
Các nghiên cứu trên cho thấy Gal-3 có thể là một dấu ấn sinh học tiên lượng suy tim. Mặc dù Gal-3 liên quan quá trình xơ hóa cơ tim, nhưng nguồn gốc của Gal- 3 vẫn chưa xác định rõ và thiếu tính đặc hiệu cho tim. Vai trò của Gal-3 trong tiên lượng suy tim mạn còn chưa rõ ràng và cần nghiên cứu thêm.
1.2.6 Yếu tố biệt hóa tăng trưởng 15
Yếu tố biệt hóa tăng trưởng 15 tăng được quan sát thấy trong tình trạng viêm, tổn thương và tái cấu trúc tim. Nguồn gốc của sự biểu hiện GDF15 trong suy tim mạn vẫn chưa rõ ràng 140.
GDF15 có liên quan độc lập với nguy cơ tử vong sau khi điều chỉnh NT- proBNP, BNP, hs-Troponin-T và hs-CRP. GDF15 tăng kéo dài có liên quan đến chức năng thận xấu đi và tăng các dấu ấn sinh học khác (như BNP, troponin T) 141,142. GDF15 được coi là dấu ấn cho các nguyên nhân toàn thân của suy tim, vai trò tiên lượng cụ thể của GDF15 trong suy tim mạn vẫn còn chưa rõ ràng.
1.2.7 Chất ức chế tính sinh ung 2 hòa tan (sST2)
sST2 có là yếu tố có vai trò tiên lượng độc lập các kết cục về tử vong và nhập viện trong suy tim mạn 143. Các nghiên cứu xác nhận sST2 tăng cao ở thời điểm ban đầu hoặc theo dõi nối tiếp có liên quan độc lập đến tăng nguy cơ tử vong, tái nhập viện do suy tim và các biến cố rối loạn nhịp thất 144,145. Một số nghiên cứu cho thấy sST2 có thể là yếu tố có vai trò tiên lượng tốt hơn so với NT-proBNP, troponin hay Gal-3 32,146.
sST2 gia tăng vai trò tiên lượng trong suy tim khi phối hợp với các dấu ấn sinh học khác, đặc biệt là NT-proBNP 146,147.
Tóm lại, trong các dấu ấn sinh học thì các peptide lợi niệu có nhiều giá trị trong cả chẩn đoán và tiên lượng. NT-proBNP khuyến cáo trong nhiều hướng dẫn hiện nay với mức chứng cứ cao và do có cả vai trò trong chẩn đoán và tiên lượng. Tuy vậy, giá trị tiên lượng của NT-proBNP chỉ đạt được khi phải thực hiện xét nghiệm nối tiếp nhiều lần hay phối hợp với dấu ấn sinh học khác. sST2 là một dấu ấn sinh học tiềm năng trong tiên lượng suy tim mạn nhưng cần thêm chứng cứ để củng cố.
1.3 Tổng quan về hệ trục IL-33/ST2 và ST2 hòa tan
1.3.1 Cấu trúc, vị trí gen ST2 và các sản phẩm phiên mã
1.3.1.1 Cấu trúc và vị trí gen ST2
ST2 là thành viên của siêu họ thụ thể Toll-like/Interleukin-1 với tên chính thức là Interleukin 1 receptor like 1 (IL1RL-1), được mô tả lần đầu tiên vào năm 1989. Gen ST2 (còn được gọi là T1, IL1RL1 hoặc Fit) nằm trên nhiễm sắc thể 2q12 và là một phần của cụm gen IL-1 148. Hình 1.3 thể hiện vị trí gen ST2 trên nhiễm sắc thể số 2.
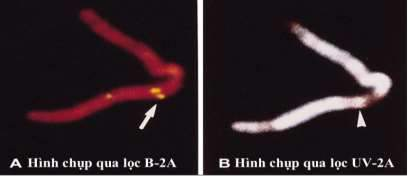
Hình 1.3 Vị trí gen ST2 trên nhiễm sắc thể số 2
“Nguồn: Tominaga, 1996”149
Trong nhiều năm, vai trò của thụ thể ST2 cũng như phối tử của thụ thể này không được xác định và được cho rằng có liên quan đến quá trình viêm, phản ứng dị ứng, các bệnh lý miễn dịch liên quan đến tế bào mast và tế bào T-helper CD41 loại 2
150. ST2 có liên quan đến các bệnh lý hay tình trạng viêm khác nhau như viêm da dị