79
nhận các hoạt động điện tại nhiều vị nhĩ.
trí trong buồng tim trong cơn rung
3.2.2.1. Vị trí ngoại tâm thu nhĩ khởi phát gây rung nhĩ khi kích thích tim có chương trình
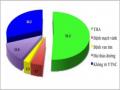
Bảng 3.16. Vị trí xuất hiện ngoại tâm thu nhĩ khởi phát gây rung nhĩ (n=42)
Số lượng bệnh nhân | Tỷ lệ (%) | |
Nhĩ phải | ||
TM chủ trên | 2 | 4,8 |
TM chủ dưới | 0 | 0 |
Vùng eo nhĩ phải | 2 | 4,8 |
Nhĩ trái | ||
TM phổi trên trái | 35 | 83,3 |
TM phổi dưới trái | 30 | 71,4 |
TM phổi trên phải | 33 | 78,6 |
TM phổi dưới phải | 31 | 73,8 |
Tiểu nhĩ trái | 7 | 16,7 |
Vùng eo nhĩ trái | 2 | 4,8 |
Có thể bạn quan tâm!
-
 Các Điện Cực Cơ Bản Đặt Trong Buồng Tim Trong Cơn Rung Nhĩ
Các Điện Cực Cơ Bản Đặt Trong Buồng Tim Trong Cơn Rung Nhĩ -
 Một Số Chỉ Số Lâm Sàng Của Bệnh Nhân Nghiên Cứu
Một Số Chỉ Số Lâm Sàng Của Bệnh Nhân Nghiên Cứu -
 Tỷ Lệ Một Số Yếu Tố Nguy Cơ Trong Nghiên Cứu (%)
Tỷ Lệ Một Số Yếu Tố Nguy Cơ Trong Nghiên Cứu (%) -
 Kết Quả Đốt Các Vị Trí Phối Hợp Trong Buồng Nhĩ Bảng 3.26. Kết Quả Đốt Phối Hợp Điều Trị Rung Nhĩ
Kết Quả Đốt Các Vị Trí Phối Hợp Trong Buồng Nhĩ Bảng 3.26. Kết Quả Đốt Phối Hợp Điều Trị Rung Nhĩ -
 Tình Hình Tái Phát Rung Nhĩ Của Phương Pháp Triệt Đốt
Tình Hình Tái Phát Rung Nhĩ Của Phương Pháp Triệt Đốt -
 Đặc Điểm Điện Sinh Lý Tim Của Bệnh Nhân Rung Nhĩ
Đặc Điểm Điện Sinh Lý Tim Của Bệnh Nhân Rung Nhĩ
Xem toàn bộ 224 trang tài liệu này.

Khi lập bản đồ nội mạc 3D buồng tim ở BN nghiên cứu, chúng tôi xác định những vị trí có hoạt động điện sớm của ngoại tâm thu nhĩ thường tập trung ở vị trí đổ về của 4 TMP. Xác định những vị trí có hoạt động khởi phát ngoại tâm thu nhĩ gây rung nhĩ với các vị trí khác trong buồng nhĩ để tìm hiểu cách thức khởi phát cơn rung nhĩ. Chúng tôi nhận thấy có đến trên 70% ngoại tâm thu nhĩ khởi phát rung nhĩ xuất phát ở TMP. Trong đó có tới 83,3% ngoại tâm thu nhĩ khởi phát ở TMPTT.
80
3.2.2.2. Các khoảng dẫn truyền trong cơn rung nhĩ
* Đặc điểm điện sinh lý cơn rung nhĩ ở các nhóm tuổi
Bảng 3.17. Các khoảng dẫn truyền trong cơn rung nhĩ ở các nhóm tuổi
≤ 60 tuổi (n=25) ( X SD) | > 60 tuổi (n=17) ( X SD) | So sánh (p) | Chung (n=42) ( X SD) | |
Khoảng AA trung bình (ms) | 201,1 ± 35,7 | 194,7 ± 41,7 | 0,629 | 196,8 ± 39,5 |
Khoảng AA ngắn nhất (ms) | 135,6 ± 39,4 | 123,1 ± 29,9 | 0,261 | 127,3 ± 33,4 |
Khoảng AA dài nhất (ms) | 263,1 ± 51,5 | 249,8 ± 38,1 | 0,346 | 254,2 ± 42,9 |
Khoảng VV trung bình (ms) | 543,7 ± 104,4 | 589,8 ± 107,8 | 0,194 | 574,4 ± 107,6 |
Khoảng VV ngắn nhất (ms) | 350,0 ± 88,6 | 415,3 ± 102,2 | 0,049 | 393,5 ± 101,7 |
Khoảng VV dài nhất (ms) | 813,8 ± 191,5 | 827,6 ± 205,0 | 0,834 | 823,0 ± 198,4 |
Nhận xét chung về các khoảng dẫn truyền trong cơn rung nhĩ chúng tôi thấy: ở bệnh nhân rung nhĩ vai trò của dẫn truyền qua nút nhĩ thất rất quan trọng đã làm giảm đáng kể xung động từ nhĩ xuống thất nên duy trì được tần số thất trong khoảng thích nghi. Ở những bệnh nhân dẫn truyền qua
nút nhĩ thất tốt đáp
ứng tần số
thất nhanh hơn
ở những bệnh nhân dẫn
81
truyền qua nút nhĩ thất kém hơn.
* Đặc điểm điện sinh lý cơn rung nhĩ ở hai nhóm bệnh nhân
Bảng 3.18. Các khoảng dẫn truyền trong cơn rung nhĩ
ở hai nhóm can thiệp
Nhóm chỉ cô lập tĩnh mạch phổi ( X SD) (n=28) | Nhóm có đốt phối hợp ( X SD) (n=14) | So sánh (p) | Chung ( X SD) (n=42) | |
Khoảng AA trung bình (ms) | 197,4 ± 37,1 | 195,8 ± 45,4 | 0,905 | 196,8 ± 39,5 |
Khoảng AA ngắn nhất (ms) | 129,8 ± 35,3 | 122,2 ± 30,0 | 0,494 | 127,3 ± 33,4 |
Khoảng AA dài nhất (ms) | 256,6 ± 39,9 | 249,4 ± 49,5 | 0,610 | 254,2 ± 42,9 |
Khoảng VV trung bình (ms) | 583,1 ± 101,9 | 557,0 ± 120,2 | 0,465 | 574,4 ± 107,6 |
Khoảng VV ngắn nhất (ms) | 393,9 ± 94,8 | 392,6 ± 118,0 | 0,967 | 393,5 ± 101,7 |
Khoảng VV dài nhất (ms) | 845,7 ± 203,5 | 777,6 ± 186,6 | 0,300 | 823,0 ± 198,4 |
Khi nghiên cứu các khoảng dẫn truyền trong cơn rung nhĩ của các
bệnh nhân ở
02 nhóm bệnh nhân chỉ
cô lập tĩnh mạch phổi và nhóm
bệnh nhân có triệt đốt thêm các vị trí khác chúng tôi thấy khoảng AA
82
giữa hai nhóm có sự khác biệt nhưng không có ý nghĩa thống kê (p >
0,05), trong đó ở nhóm phải đốt phối hợp khoảng AA ngắn hơn so với
nhóm chỉ cô lập tĩnh mạch phổi.
3.3. KẾT QUẢ TRIỆT ĐỐT CƠN RUNG NHĨ KỊCH PHÁT
3.3.1. Một số kết quả liên quan đến phương pháp triệt đốt
3.3.1.1. Chọc xuyên vách liên nhĩ và lựa chọn điện cực triệt đốt Bảng 3.19. Lựa chọn điện cực và số lần chọc vách liên nhĩ
Số lượng | Tỷ lệ (%) | |
Điện cực RF | ||
Độ uốn cong cỡ trung bình (M) | 32 | 76,2 |
Độ uốn cong cỡ rộng (L) | 10 | 23,8 |
Chọc vách liên nhĩ | ||
1 đường | 26 | 61,9 |
2 đường | 16 | 38,1 |
Trong nghiên cứu 42 BN RN cơn, lựa chọn điện cực đốt có mức độ uốn cong cỡ trung bình (M) với đầu đốt 3,5mm để cho thuận lợi trong việc di chuyển điện cực trong buồng nhĩ trái và tránh các biến chứng cơ học do điện cực gây ra (76,2%). Trong giai đoạn mới triển khai kỹ thuật
thường chọc xuyên vách liên nhĩ 2 đường riêng biệt để đưa điện cực
triệt đốt và điện cực định vị vào buồng nhĩ trái, sau đó, cải tiến kỹ thuật chỉ chọc xuyên vách liên nhĩ 1 đường duy nhất rồi lần lượt đưa điện cực
83
định vị vào trước để lập bản đồ nội mạc buồng nhĩ và định vị các vị trí giải phẫu trong buồng nhĩ trái rồi khi định vị xong chúng tôi rút điện cực này ra và đưa điện cực triệt đốt RF vào buồng nhĩ trái để lập bản đồ nội mạc, bản đồ ba chiều buồng nhĩ trái và triệt đốt rung nhĩ.
3.3.1.2. Các thời gian liên quan đến thủ thuật
Bảng 3.20. Thời gian liên quan đến thủ thuật
Chung (n=42) | Cô lập tĩnh mạch phổi (n=28) | Triệt đốt phối hợp (n=14) | So sánh (p) | |
Thời gian làm thủ thuật (phút) | 288,8 ± 60,4 | 293,6 ± 58,9 | 265,0 ± 68,8 | 0,173 |
Thời gian chiếu tia (phút) | 64,6 ± 20,4 | 69,4 ± 16,7 | 54,9 ± 24,2 | 0,028 |
Thời gian lập bản đồ (phút) | 40,9 ± 12,2 | 41,9 ± 14,0 | 38,3 ± 6,2 | 0,371 |
Số điểm tiếp xúc | 115,9 ± 35,9 | 113,6 ± 34,1 | 125,6 ± 38,6 | 0,372 |
Thời gian triệt đốt (s) | 3,476 ± 852 | 3,644 ± 850 | 3,224 ± 817 | 0,129 |
Phần lớn thời gian thăm dò điện sinh lý tim và can thiệp cho một BN được tiến hành trong thời gian trên 4 giờ. Thời gian làm thủ thuật trung bình là 288,8 ± 60,4 phút. Thời gian lập bản đồ 3D là 40,9 ± 12,2 phút. Tổng thời gian
triệt đốt bằng năng lượng sóng có tần số radio là 3,476 ± 852 giây. Thời gian
chiếu tia X trung bình là 64,5 ± 20,4 phút, trong đó ở nhóm triệt đốt phối hợp nhiều vị trí trong nhĩ trái có thời gian chiếu tia nhiều hơn nhóm BN chỉ phải cô lập tĩnh mạch phổi lần lượt là: 69,4 ± 16,7 phút và 54,9 ± 24,2 phút (p<0,05).
3.3.1.3. Số điểm triệt đốt rung nhĩ
Bảng 3.21. Phân bố số điểm triệt đốt ở hai nhóm
Cô lập tĩnh mạch phổi | Đốt phối hợp | So sánh p | Chung (n=42) |
84
(n=28) | (n=14) | |||
Số điểm triệt đốt | 143,6 ± 42,4 | 179,8 ± 57,3 | 0,026 | 155,6 ± 50,2 |
Năng lượng (W) | 30,7 ± 6,9 | 30,6 ± 6,4 | 0,997 | 30,7 ± 6,7 |
Nhiệt độ (o C) | 38,7 ± 1,9 | 36,9 ± 8,2 | 0,256 | 38,1 ± 4,9 |
Điện trở (Ω) | 96,0 ± 2,8 | 99,2 ± 3,4 | 0,003 | 97,1 ± 3,4 |
Thời gian triệt đốt một điểm (s) | 25,7 ± 4,7 | 24,4 ± 5,0 | 0,391 | 25,3 ± 4,8 |
Số điểm triệt đốt rung nhĩ cũng như
các thông số về
mức năng
lượng, nhiệt độ, điện trở được mô tả ở bảng trên. Thời gian triệt đốt tại 1 điểm là 25,3 ± 4,8 giây. Số điểm triệt đốt ở nhóm phải đốt thêm các vị trí
nhiều hơn so với nhóm bệnh nhân chỉ 0,05).
phải cô lập tĩnh mạch phổi (p <
3.3.1.4. Cô lập tĩnh mạch phổi và nhĩ trái
Bảng 3.22. Vị trí triệt đốt cô lập tĩnh mạch phổi và nhĩ trái (n=42)
Tĩnh mạch phổi trái | Tĩnh mạch phổi phải | |||
Thành trước | Thành sau | Thành trước | Thành sau | |
Số lượng điểm đốt 1 đường | 37,5 ± 12,2 | 35,8 ± 12,7 | 33,2 ± 9,7 | 34,5 ± 14,0 |
Năng lượng (W) | 32,4 ± 2,5 | 22,6 ± 3,2 | 29,9 ± 1,4 | 28,8 ± 2.2 |
Nhiệt độ (0C) | 41,3 ± 8,3 | 36,4 ± 1,6 | 38,9 ± 1,3 | 37,8 ± 1,7 |
Thời gian đốt 1 điểm (s) | 27,5 ± 3,4 | 21,3 ± 3,1 | 25,3 ± 5,1 | 23,8 ± 4,9 |
Điện trở (Ω) | 100,5 ± 3,4 | 90,6 ± 3,3 | 97,9 ± 2,5 | 93,2 ± 3,7 |
85
1162,5±822,7 | 742,3 ± 241,6 | 827,3±267,3 | 797,8±319,1 |
Việc xác định vị trí đốt dựa vào hình ảnh bản đồ 3D các lỗ tĩnh mạch phổi. Sự phân bố các vị trí đốt tạo vòng khép kín lỗ đổ vào tĩnh mạch phổi theo các vùng này được trình bày ở bảng 3.22. Chúng tôi đốt từng điểm liên tiếp nhau tạo thành một đường gây tổn thương các mô nhĩ làm mất khả năng dẫn truyền và phát xung động.
Mức năng lượng cũng như nhiệt độ khi cô lập thành trước nhiều hơn so với thành sau và bên TMP trái nhiều hơn bên TMP phải.
3.3.1.5. Một số đường triệt đốt trong buồng nhĩ
* Triệt đốt trong buồng nhĩ phải
Bảng 3.23. Một số đường triệt đốt trong buồng nhĩ phải (n: số vị trí hoạt động điện sớm trong cơn rung nhĩ)
Vùng cao (n=1) | Thành bên (n=3) | Isthmus VBL (n=10) | |
Số điểm đốt | 76,0 | 40,3 ± 11,6 | 33,9 ± 9,0 |
Năng lượng (W) | 35,0 | 33,3 ±2,9 | 32,0 ±2,6 |
Nhiệt độ (oC) | 45,0 | 41,7 ± 2,1 | 41,3 ± 2,1 |
Thời gian đốt 1 điểm (s) | 30,0 | 30,0 ± 1,0 | 28,0 ± 4,2 |
Điện trở (Ω) | 108,0 | 98,0 ± 2,2 | 100,2 ± 5,5 |
Tổng số thời gian RF (s) | 2.280 | 1.210 ± 347,8 | 947 ± 295,6 |
Trong số 14 bệnh nhân phải triệt đốt phối hợp, có 14 vị trí biểu hiện hoạt động điện sớm trong cơn rung nhĩ ở vùng cao nhĩ phải, vùng isthmus
86
vòng van ba lá.
* Triệt đốt phối hợp trong buồng nhĩ trái
Chỉ số | Trần nhĩ (n=10) | Lỗ tiểu nhĩ (n=3) | Isthmus VHL (n=6) |
Số điểm đốt | 20,6 ± 10,0 | 21,7 ±2,9 | 25,7 ± 8,0 |
Năng lượng (W) | 23,0 ± 4,8 | 35,0 ±0,2 | 33,3 ± 2,6 |
Nhiệt độ (0C) | 37,7 ± 6,1 | 39,7 ± 1,5 | 39,5 ± 1,5 |
Thời gian đốt 1 điểm (s) | 21,1 ± 3,2 | 23,3 ± 5,8 | 23,3 ± 5,2 |
Điện trở (Ω) | 101,1 ± 6,8 | 103,3 ± 7,0 | 100,5 ± 6,4 |
Tổng số thời gian RF (s) | 436,0 ± 192,2 | 516,7 ± 202,1 | 596,7 ± 244,3 |
Bảng 3.24. Một số đường triệt đốt trong buồng nhĩ trái (n: số vị trí hoạt động điện sớm trong cơn rung nhĩ)
Có 14 bệnh nhân nghiên cứu sau khi cô lập tĩnh mạch phổi vẫn còn gây được rung nhĩ khi kích thích tim có chương trình nên chúng tôi triệt đốt 19 vị trí trong buồng nhĩ trái có hoạt động điện sớm nhất ở trần nhĩ, thành trước lỗ tiểu nhĩ và vùng isthmus vòng van hai lá.
3.3.2. Kết quả ngay sau can thiệp
3.3.2.1. Kết quả cô lập tĩnh mạch phổi
Bảng 3.25. Kết quả cô lập tĩnh mạch phổi và nhĩ trái (n=42)
Bloc hoàn toàn nhĩ trái và TM phổi | Bloc không hoàn toàn nhĩ trái và TM phổi | Không gây bloc nhĩ trái và TM phổi | |||
Số | Tỷ lệ | Số | Tỷ lệ | Số | Tỷ |