63
lại ngay sau khi triệt đốt nếu nghi ngờ có biến chứng tràn máu màng ngoài tim.
+ Các bệnh nhân được triệt đốt thành công tiếp tục dùng thuốc chống loạn nhịp trong 3 tháng: thường là Amiodarone, hoặc thuốc nhóm IA
hay IC.
+ Sau khi được xuất viện BN được hẹn tái khám sau 1 tháng, 3 tháng,
6 tháng, và 12 tháng. Ở các thời điểm đó, BN được hỏi bệnh tìm triệu
chứng có liên quan đến tái phát cơn rung nhĩ như trước hay không, ghi ĐTĐ 12 chuyển đạo, làm siêu âm tim.
+ Sau can thiệp bệnh nhân cũng được tiếp tục điều chị chống đông máu bằng kháng Vitamin K (Warfarin hoặc Sintrome) để duy trì INR: 23 hoặc nhóm NOAC (Dabigatral hoặc Rivarosaban) trong 3 tháng.
+ Holter điện tâm đồ 24 giờ được chỉ định trong các giai đoạn sau 1
tháng, 3 tháng, 6 tháng và 12 tháng: nếu trên Holter Điện tâm đồ 24 giờ
không có cơn rung nhĩ nào ghi nhận được là một tiêu chí khách quan đánh giá thành công của phương pháp can thiệp triệt đốt cơn rung nhĩ kịch phát trong nghiên cứu.
64
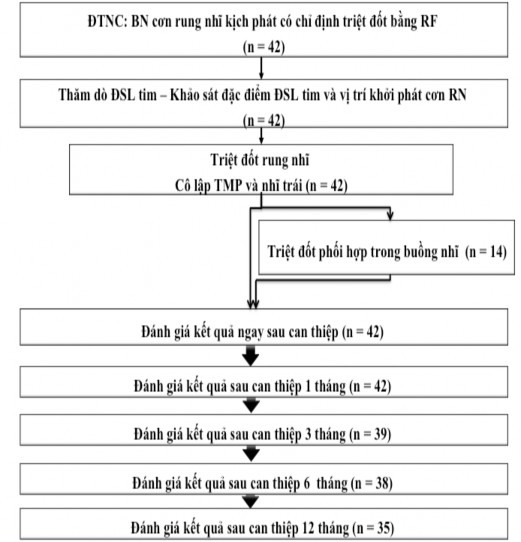
Sơ đồ 2.1. Quy trình nghiên cứu
2.3. XỬ LÝ SỐ LIỆU NGHIÊN CỨU
Các số liệu thu thập được của nghiên cứu được xử lý theo các thuật toán thống kê y học trên máy vi tính bằng chương trình phần mềm SPSS 17.22007 và EPI INFO 2000 để tính toán các thông số thực nghiệm: trung
bình thực nghiệm, phương sai, độ
lệch chuẩn.
Để so sánh hai trung bình
quan sát với mẫu lớn (n = 30) chúng tôi dùng test “t” và một số thuật toán thống kê y sinh khác. Giá trị p < 0,05 được coi là có ý nghĩa thống kê.
65
2.4. ĐẠO ĐỨC NGHIÊN CỨU
Toàn bộ quy trình nghiên cứu can thiệp triệt đốt rung nhĩ bằng năng lượng sóng có tần số radio đã được Hội đồng Đạo đức Y sinh của Bệnh viện Bạch Mai thông qua.
66
CHƯƠNG 3
KẾT QUẢ NGHIÊN CỨU
3.1. ĐẶC ĐIỂM CHUNG CỦA CÁC BỆNH NHÂN NGHIÊN CỨU
Trong thời gian từ tháng 10 năm 2009 đến tháng 3 năm 2014, chúng tôi đã tiến hành nghiên cứu trên 42 bệnh nhân có cơn rung nhĩ không đáp ứng với điều trị nội khoa được chỉ định điều trị rung nhĩ bằng năng lượng sóng có tần số radio (RF). Các đối tượng nghiên cứu này đều đã được tiến hành TDĐSL tim và triệt đốt rung nhĩ bằng sóng RF tại phòng Tim mạch can thiệp, Viện Tim mạch, Bệnh viện Bạch mai. Trong 42 BN được triệt đốt rung nhĩ có 28 BN chỉ cô lập tĩnh mạch phổi với nhĩ trái và 14 BN ngoài việc cô lập tĩnh mạch phổi với nhĩ trái còn triệt đốt phối hợp trong nhĩ trái, nhĩ phải. Bệnh nhân sau khi điều trị RF được theo dõi dọc với thời gian 12 tháng.
3.1.1. Tuổi và giới
42 BN nghiên cứu của chúng tôi bao gồm: 36 nam (85,7%) nhiều hơn đáng kể so với nữ chỉ có 6 người (14,3%).
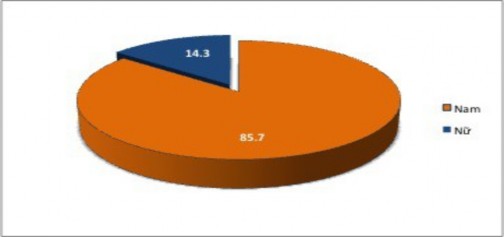
Biểu đồ 3.1. Phân bố bệnh nhân theo giới tính (%)
67
Độ tuổi trung bình là 55,9 ± 9,6 tuổi. Tuổi cao nhất là 70 tuổi và thấp nhất là 27 tuổi.
50
41.9
40
32.6
30
25.6
20
10
0
≤50
51-60
≥61
Biểu đồ 3.2. Biểu đồ phân bố bệnh nhân theo tuổi (%)
Bảng 3.1. Phân bố bệnh nhân theo nhóm tuổi và giới tính
Nam (n=36) | Nữ (n=6) | Chung (n=42) | ||||
Số lượng | Tỷ lệ (%) | Số lượng | Tỷ lệ (%) | Số lượng | Tỷ lệ (%) | |
≤50 | 12 | 33,3 | 2 | 28,5 | 14 | 32,6 |
5160 | 9 | 25,0 | 2 | 28,5 | 11 | 25,6 |
≥ 61 | 15 | 41,7 | 2 | 42,9 | 17 | 41,9 |
Có thể bạn quan tâm!
-
 Cô Lập 4 Tĩnh Mạch Phổi Và Nhĩ Trái Trên Điện Đồ 3D Nhĩ Trái
Cô Lập 4 Tĩnh Mạch Phổi Và Nhĩ Trái Trên Điện Đồ 3D Nhĩ Trái -
 Hệ Thống Máy Chụp Mạch Kết Hợp Với Hệ Thống Thăm Dò Điện Sinh Lý Tim Và Hệ Thống Định Vị 3D
Hệ Thống Máy Chụp Mạch Kết Hợp Với Hệ Thống Thăm Dò Điện Sinh Lý Tim Và Hệ Thống Định Vị 3D -
 Các Điện Cực Cơ Bản Đặt Trong Buồng Tim Trong Cơn Rung Nhĩ
Các Điện Cực Cơ Bản Đặt Trong Buồng Tim Trong Cơn Rung Nhĩ -
 Tỷ Lệ Một Số Yếu Tố Nguy Cơ Trong Nghiên Cứu (%)
Tỷ Lệ Một Số Yếu Tố Nguy Cơ Trong Nghiên Cứu (%) -
 Vị Trí Ngoại Tâm Thu Nhĩ Khởi Phát Gây Rung Nhĩ Khi Kích Thích Tim Có Chương Trình
Vị Trí Ngoại Tâm Thu Nhĩ Khởi Phát Gây Rung Nhĩ Khi Kích Thích Tim Có Chương Trình -
 Kết Quả Đốt Các Vị Trí Phối Hợp Trong Buồng Nhĩ Bảng 3.26. Kết Quả Đốt Phối Hợp Điều Trị Rung Nhĩ
Kết Quả Đốt Các Vị Trí Phối Hợp Trong Buồng Nhĩ Bảng 3.26. Kết Quả Đốt Phối Hợp Điều Trị Rung Nhĩ
Xem toàn bộ 224 trang tài liệu này.
68
Khi tìm hiểu kỹ hơn về lứa tuổi, chúng tôi có tới 67,5% bệnh nhân
tập trung
ở lứa tuổi trung niên trên 50 tuổi. Lứa tuổi trẻ
dưới 50 tuổi
chỉ chiếm 32,6%.
3.1.2. Một số chỉ số lâm sàng của bệnh nhân nghiên cứu
Bảng 3.2. Một số chỉ số lâm sàng (n=42)
Thông số | Khoảng giá trị | |
Cân nặng (kg) | 64,2 ± 8,8 | 46 – 80 |
Chiều cao (m) | 1,63 ± 0,06 | 1,50 – 1,74 |
Chỉ số BMI (kg/m2) | 24,0 ± 2,2 | 18.4 – 28,7 |
Tần số tim (ck/phút) | 76,0 ± 13,5 | 54 – 120 |
HATT (mmHg) | 124,6 ± 15,3 | 100 – 180 |
HATTr (mmHg) | 78,0 ± 10,2 | 60 100 |
Bệnh nhân nghiên cứu có chỉ số
BMI trung bình là:
24,0 ± 2,2 kg/m2.
Như vậy, so với mức quy định của WHO thì phần lớn nhóm bệnh nhân
nghiên cứu đều thừa cân. Tần số
tim trung bình của bệnh nhân là
76,0 ±
13,5ck/phút trong giới hạn bình thường.
3.1.3. Triệu chứng lâm sàng
Bảng 3.3. Các triệu chứng lâm sàng thường gặp
Số lượng (n=42) | Tỷ lệ (%) | |
Hồi hộp đánh trống ngực | 42 | 100 |
Mệt mỏi | 31 | 72,1 |
Đau ngực | 30 | 69,8 |
69
18 | 41,9 | |
Chóng mặt | 13 | 30,2 |
Choáng váng | 5 | 11,5 |
Hồi hộp đánh trống ngực là triệu chứng lâm sàng thường gặp nhất ở
bệnh nhân có cơn RN (100 %). Có 5 bệnh nhân có triệu chứng choáng váng
chiếm tỷ lệ
11,5% và không gặp trường hợp bệnh nhân nào bị
ngất liên
quan đến cơn rung nhĩ.
Bảng 3.4. Đặc điểm cơn rung nhĩ ở bệnh nhân nghiên cứu (n=42)
Số lượng (n=42) | Tỷ lệ (%) | |
Số năm phát hiện | 5,0 ± 3,5 | |
Số cơn/ tháng | 6,9 ± 9,4 | |
Thang điểm EHRA | 3,19 ± 0,45 | |
Kết thúc cơn: | ||
Tự hết | 39 | 90,7 |
Bằng thuốc | 29 | 67,4 |
Bằng shock điện | 4 | 9,3 |
Thuốc thường dùng: | ||
Amiodarone | 38 | 88,4 |
Nhóm IA | 8 | 18,6 |
Nhóm IC | 15 | 34,9 |
70
11 | 25,6 |
Thời gian bị
rung nhĩ trung bình là 5,0 ± 3,5 năm. Tần suất bị
cơn
rung nhĩ trung bình là 6,9 ± 9,4 cơn/tháng. 90,7% cơn rung nhĩ có lúc tự chuyển về nhịp xoang mà không cần thuốc chống loạn nhịp. Có 67,4%
phải chuyển nhịp bằng thuốc, chỉ có 4 bệnh nhân cơn rung nhĩ nhanh
ảnh hưởng đến huyết động phải shock điện chuyển nhịp cấp cứu. Phân
loại mức độ
triệu chứng
ảnh hưởng đến chất lượng cuộc sống của
bệnh nhân theo thang điểm EHRA trung bình là 3,19 ± 0,45. Thuốc
chuyển nhịp thường được sử dụng là Amiodarone chiếm tới 88,4%, còn lại là các nhóm thuốc khác như nhóm IA, IC,… Để duy trì nhịp xoang có đến 32/40 bệnh nhân (80%) phải dùng ít nhất là 2 loại thuốc nhưng vẫn
không thể bằng RF.
duy trì được nhịp xoang và được chỉ
định điều trị
rung nhĩ
Bảng 3.5. Thời điểm thường xuất hiện cơn rung nhĩ (n=42)
Số lượng (n=42) | Tỷ lệ (%) | |
Sáng (6 – 12 giờ) | 37 | 86,0 |
Chiều (12 – 18 giờ) | 42 | 100 |
Tối (18 – 22 giờ) | 42 | 100 |
Đêm (22 – 6 giờ) | 25 | 58,1 |
Điều kiện xuất hiện: | ||
Khi nghỉ ngơi | 36 | 86,0 |