trong đó có 3 mẫu có đột biến với nhóm PI: M461, N88D, V82A; 23 mẫu có đột biến với các thuốc thuộc nhóm NRTI và NNRTI. Một nghiên cứu khác cũng được thực hiện tại Trung Quốc vào năm 2006 trên 66 bệnh nhân bắt đầu điều trị ARV, trong đó có 52 bệnh nhân chưa từng điều trị ARV trước đó [43]. Kết quả cho thấy có 2 mẫu (4%) có đồng thời cả đột biến với nhóm NRTI và NNRTI.
Một nghiên cứu được tiến hành tại Malaysia vào năm 2006 trên 100 bệnh nhân nhiễm HIV - 1 bắt đầu điều trị ARV nhưng chưa từng điều trị ARV trước đó cho thấy chỉ có 1 trường hợp (1%) có đột biến với thuốc thuộc nhóm NNRTI (Y181C), không có một trường hợp nào đột biến với thuốc thuộc nhóm PI [43].
Mối quan hệ giữa tiền sử sử dụng thuốc ARV trước đó và việc phát hiện các đột biến kháng thuốc ở thời điểm ban đầu cũng đã được các nghiên cứu xem xét. Một nhóm đối tượng trong các điều tra của WHO về kháng thuốc của HIV do mắc phải trả lời một bộ câu hỏi về tiếp xúc thuốc ARV trước đó nhằm mục đích xác định mối quan hệ giữa tiếp xúc thuốc ARV trước đó và kháng thuốc của HIV ở thời điểm ban đầu [141]. Có 3464 người có cả thông tin về tiếp xúc ARV trước đó và có kết quả giải trình tự gen; trong số này có 286 trường hợp (8.3%) có ghi nhận tiếp xúc thuốc kháng retrovirus trước đó, 44 người trong số họ (15.4% của 286 người báo cáo tiếp xúc trước đó) có một hay nhiều đột biến kháng RT ở thời điểm ban đầu. Trái lại, 3178 người (89,7%) báo cáo không có tiếp xúc thuốc kháng retrovirus trước đó, 124 người trong số họ (3,9% trong số 3178 người báo cáo không có tiếp xúc) có một hay nhiều đột biến RT ở thời điểm ban đầu. Điều này gợi ý rằng những người báo cáo có tiếp xúc trước đó với thuốc ARV có khả năng mang kháng thuốc của HIV nhiều hơn tại thời điểm ban đầu (giá trị p < 0,001, Fisher exact test).
Như vậy, có thể nhận thấy rằng các đột biến HIVKT trước điều trị ARV chủ yếu với các thuốc ARV thuộc nhóm NNRTI và NRTI, tỷ lệ đột biến với các thuốc ARV thuộc nhóm PI rất thấp.
1.3.3. HIV kháng thuốc mắc phải trên người đang điều trị ARV
Tình trạng HIV kháng thuốc mắc phải thường được tiến hành hiện nay theo khuyến cáo của WHO là đánh giá tại thời điểm 12 tháng sau khi điều trị ARV. WHO đã tiến hành một phân tích gộp trên 6370 người điều trị ARV được thu tuyển từ các quốc gia trên thế giới, kết quả chi tiết cho từng khu vực được trình bày trong bảng 1.3 [101]. Trong số 6370 người được thu tuyển, 4764 người hoàn tất điều tra và có dữ liệu tại thời điểm kết thúc. Trong số đó, 3475 người còn sống và đang điều trị ARV phác đồ bậc 1 sau 12 tháng, 7 người đã chuyển sang phác đồ bậc 2, 13 người ngừng điều trị, 294 người được chuyển ra cơ sở điều trị khác, 599 người mất theo dõi, 362 người tử vong và 14 người có các kết điểm điều tra không thể phân loại được. Khu vực Đông Nam Á có Ấn Độ và Indonexia là 2 nước có số liệu đưa vào báo cáo này.
Bảng 1.8. Tình trạng HIV kháng thuốc mắc phải tại thời điểm kết thúc
Tình trạng HIV kháng thuốc tại thời điểm kết thúc | ||||
Vùng | Dự phòng HIV kháng thuốc (% số người bắt đầu điều trị) | Tính trên % số người bắt đầu điều trịa | Tính trên % số người có tải lượng HIV >1000 bản sao/ml vàgiải trình tự gen thành công | Có thể có HIV kháng thuốc (% số người bắt đầu điều trịa) |
Vùng châu Phi | 76,6% | 4,7% | 69,5% | 18,8% |
Đông Phi | 79,4% | 4,3% | 63,7% | 16,4% |
Nam Phi | 80,3% | 4,7% | 73,3% | 15,0% |
Tây/Trung Phi | 59,9% | 6,0% | 74,5% | 34,1% |
Đông Nam Á | 71,4% | 8,9% | 93,3% | 19,7% |
Chung | 76,1% | 5,1% | 72,1% | 18,8% |
Có thể bạn quan tâm!
-
 Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 2
Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 2 -
 Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc
Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc -
 Tình Hình Dự Phòng Và Giám Sát Hiv Kháng Thuốc Trên Thế Giới
Tình Hình Dự Phòng Và Giám Sát Hiv Kháng Thuốc Trên Thế Giới -
 Mô Tả Thực Trạng Cảnh Báo Sớm Hiv Kháng Thuốc Tại Cơ Sở Điều Trị
Mô Tả Thực Trạng Cảnh Báo Sớm Hiv Kháng Thuốc Tại Cơ Sở Điều Trị -
 Cách Tính Các Chỉ Số Cảnh Báo Sớm Hiv Kháng Thuốc
Cách Tính Các Chỉ Số Cảnh Báo Sớm Hiv Kháng Thuốc -
 Các Kết Quả Của Hiv Kháng Thuốc Áp Dụng Trong Nghiên Cứu
Các Kết Quả Của Hiv Kháng Thuốc Áp Dụng Trong Nghiên Cứu
Xem toàn bộ 193 trang tài liệu này.

a: Loại trừ những người tử vong hoặc người được chuyển tới cơ sở điều trị ARV khác.
Nguồn: WHO HIV drug resistance report 2012, [101]
Theo bảng trên, thì tỷ lệ dự phòng HIV kháng thuốc thành công (có tải lượng HIV dưới 1000 bản sao/ml) chung cho các quốc gia là 76,1%, trong đó cao nhật là
tại Nam Phi, thấp nhất là tại Tây/Trung phi (59,9%). Tỷ lệ HIV kháng thuốc là 5,1%, cao nhất là tại 2 nước Ấn độ và Indonexia (8,9%), thấp nhất là khu vực Đông Phi (,3%). Tỷ lệ có khả năng có HIV kháng thuốc cao 18,8%, cao nhất là khu vực Tây và Trung Phi (34,1%), thấp nhất là Nam Phi (15%). Tỷ lệ có khả năng có HIV kháng thuốc cao chủ yếu là liên quan đến sự tuân thủ điều trị của người bệnh, dẫn đến tình trạng bỏ trị và mất dấu cao. Tây và Trung Phi là khu vực có tỷ lệ dự phòng HIV kháng thuốc không đạt mục tiêu của WHO (≥70% bệnh nhân đạt được ngưỡng tải lượng HIV <1000 bản sao/ml) đồng thời cũng là khu vực có tỷ lệ kháng thuốc cao và có khả năng có HIV kháng thuốc cao.
Phân bố đột biến HIV kháng thuốc tại thời điểm 12 tháng sau điều trị ARV được trình bày trong bảng 1.9.
Bảng 1.9. Phân bố đột biến HIV kháng thuốcở những người không đạt được ngưỡng ức chế HIV sau điều trị ARV 12 tháng, theo vùng và nhóm thuốc
Số bệnh nhân | Tỷ lệ các đột biến HIVKT trên bệnh nhân không đạt được ngưỡng ức chế HIV sau 12 tháng điều trị ARV | ||||
NRTI bất kỳ | NNRTI bất kỳ | NRTI và NNRTI | Thuốc bất kỳ | ||
Châu Phi | 239 | 59,8% | 66,9% | 57,3% | 69,5% |
Đông Phi | 102 | 52,9% | 61,8% | 51,0% | 63,7% |
Nam Phi | 90 | 64,4% | 68,9% | 60,0% | 73,3% |
Tây/Trung Phi | 47 | 66,0% | 74,5% | 66,0% | 74,5% |
Đông Nam Á | 30 | 83,3% | 90,0% | 80,0% | 93,3% |
Chung | 269 | 62,5% | 69,5% | 59,9% | 72,1% |
Nguồn: WHO HIV drug resistance report 2012, [101]
Kết quả trên cho thấy gần 30% (27,9%) bệnh nhân có thất bại về vi rút nhưng không phải do nguyên nhân về HIV kháng thuốc. Do đó nếu không có các xét nghiệm gen HIV kháng thuốc thì gần 30% bệnh nhân này có thể sẽ được chuyển sang phác đồ bậc 2 không cần thiết. Mặc dù có nhiều yếu tố ảnh hưởng, nhưng
những người có tải lượng virus vượt quá 1000 bản sao/ml và không có kháng thuốc có khả năng là đã có gián đoạn điều trị hoặc có tuân thủ rất kém. Các đột biến HIV kháng thuốc được ghi nhận chủ yếu thuộc nhóm NRTI và NNRTI và không có đột biến PI nào được xác định.
Các đột biến HIVKT thường gặp đối với nhóm NRTI là M184V (58,7%), K65R (10,4%), D67N (7,1%), K70R (6,7%), các đột biến khác nhau tại vị trí T215 (5,6%) và K219 (4,8%). Có sự tích lũy một hay nhiều hơn một đột biến TAM trên 15,6% quần thể bệnh nhân thất bại virus học, trong đó 3,3% có nhiều hơn 3 TAM, dẫn đến tình trạng kháng cao với tất cả các thuốc NRTI. Đột biến trên nhóm NNRTI được tìm thấy gồm K101E (9,3%), K103N/S (29%), V106A/M (10,4%), Y181C/I/V (29,4%), Y188C/H/L (6,7%) và G190A/S (17,5%)[101].
Tại Trung Quốc, nghiên cứu của Yuhua Ruan và cộng sự [89] trên 341 bệnh nhân được thu thập năm 2007-2009 có 77,5% bệnh nhân duy trì điều trị đến 12 tháng. Sau 12 tháng đầu điều trị ARV, 85,7% có tải lượng HIV <1000 bản sao/ml. Trong 38 trường hợp thất bại virus học (tải lượng HIV ≥1000 bản sao/ml), 34,2% có chủng HIV mang ít nhất 1 đột biến kháng thuốc, tỷ lệ kháng trên từng nhóm thuốc NNRTI, NRTI và PI lần lượt là 34,2%, 23,7% và 0%, trong đó 23,7% có tình trạng đa kháng thuốc với NRTI và NNRTI. Các đột biến kháng thuốc chính chủ yếu được tìm thấy trên nhóm NNRTI là K101E (15,8%), K103N/R/S (31,6%) và G190A/S (18,4%), trên nhóm NRTI K70R (10,5%), M184V (23,7%).
Tại Nigeria, 283 bệnh nhân (2008-2009) tại thời điểm trước điều trị ARV cótải lượng HIV trung vị 85.351 bản sao/ml (IQR 20.300-223.050) [94]. Chỉ có 62,5% bệnh nhân còn sống, được theo dõi và điều trị phác đồ bậc 1 đến thời điểm 12 tháng. Tỷ lệ dự phòng HIVKT thành công là 89,6%. Trong 18 bệnh nhân có TLVR≥1000 bản sao/ml, 14 (77,8%) mang chủng HIV có đột biến kháng thuốc. Tất cả các trường hợp này đều có mức độ kháng từ trung bình đến cao trên nhóm NNRTI hoặc NRTI, 78,6% kháng với cả hai nhóm thuốc này. Không có đột biến
chính kháng PI nào được tìm thấy. Các đột biến kháng thuốc được chọn lọc chủ yếu
là M184V (83,3%), K103N (38,9%) và Y181C (44,4%).
Có khả năng có HIV kháng thuốc:
Trong nghiên cứu phân tích gộp trên thì 18,8% (722 bệnh nhân) có khả năng có HIV kháng thuốcgồm 75 bệnh nhân có tải lượng HIV>1.000 bản sao/ml sau 12 tháng nhưng không có đột biến, 13 bệnh nhân ngừng điều trị, 599 bệnh nhân mất dấu, không theo dõi được, 35 bệnh nhân có tải lượng HIV>1.000 bản sao/ml nhưng không có kết quả HIVKT.
Một số báo cáo về tình hình HIV kháng thuốc mắc phải ở các nước thu nhập cao cho thấy kháng NRTI là dạng thường gặp nhất của HIVKT ở người có thất bại điều trị ARV, sau đó là NNRTI và PI[101]. Trong số 1.988 người thất bại với điều trị ARV từ 2000 đến 2004 tại 15 nước châu Âu, có 80,7% số bệnh nhân có ít nhất một đột biến kháng thuốc (NRTI 75.5%, NNRTI 48.5%, PI 35.8%). Tình trạng HIV kháng với bPI được ước tính là dưới 25%. Các kết quả tương tự được quan sát thấy ở một đánh giá 16.511 kiểu gen kháng thuốc từ 11.492 bệnh nhân đã được điều trị ở 7 quốc gia châu Âu từ 1999 đến 2008: 80,1% có ít nhất một đột biến kháng thuốc (NRTI 67,2%, NNRTI 53,7%, PI 32,4%), với 17,2% có kháng với ba nhóm NRTI, NNRTI và PI. Sau khi hiệu chỉnh các yếu tố nhiễu, cho thấy có sự giảm đề kháng chung với NRTI và PI nhưng không giảm đối với NNRTI ở những người có thất bại điều trị ARV [101].
Mặc dù bằng chứng vẫn hạn chế và cần có thêm các nghiên cứu, nhưng các nghiên cứu khác cũng quan sát được xu hướng giảm của tỉ lệ HIV kháng thuốcmắc phải tại các nước có thu nhập cao. Phát hiện này có thể là do việc sử dụng các phác đồ bậc một và bậc hai được cải tiến với khả năng ức chế sự tái bản của HIV lớn hơn. Trong số 5.422 trường hợp ở British Columbia, tỉ lệ HIV kháng thuốc mắc phải ở những người đang điều trị ARV đã giảm hơn 12 lần từ 1996 đến 2008, và sự ức chế HIV tăng từ 64,7% năm 2000 lên 87,7% năm 2008 [48].
1.4. Tình hình điều trị ARV và HIV kháng thuốc tại Việt Nam
1.4.1. Tình hình điều trị ARV
Kể từ ca nhiễm HIV đầu tiên được phát hiện vào năm 1990, đến cuối năm 2013, số người nhiễm HIV còn sống được báo cáo trên toàn quốc là 217.801 người, trong đó có 67.137 người chuyển sang giai đoạn AIDS và lũy tích các trường hợp tử vong 69.261 người [1]. Dịch HIV có xu hướng chững lại và trong giai đoạn tập trung. Số người nhiễm HIV được phát hiện giảm dần từ năm 2008 trở lại đây. Tỷ lệ nhiễm HIV trong quần thể dễ nhiễm HIV như người tiêm chích ma túy (TCMT) và phụ nữ hành nghề mại dâm (PNMD) có xu hướng giảm xuống [12]. Theo kết quả giám sát trọng điểm 2012, tỷ lệ nhiễm HIV trong nhóm TCMT giảm từ 29,4% vào năm 2001 xuống 11,6% vào năm 2012, trong nhóm PNMD từ 4,7% vào năm 2001 xuống 2,7% vào năm 2012 [11]. Kết quả giám sát hành vicho thấy tỷ lệ nhiễm HIV
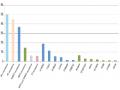
Việt Nam bắt đầu triển khai điều trị ARV từ năm 2000 và mở rộng điều trị từ cuối năm 2005. Đến tháng 12/2013, trên toàn quốc có 82.071 người nhiễm HIV đang được điều trị ARV[1], tăng 31 lần so với cuối năm 2005. Tốc độ tăng trưởng người nhiễm HIV được điều trị bằng thuốc ARV được trình bày tại biểu đồ 1.2.
80,000
Biểu đồ: Số bệnh nhân điều trị ARV theo năm
77,867
68,883
70,000
60,000 57,663
46,824
50,000
40,000
36,008
Người lớn
Trẻ em
30,000
25,597
15,273
20,000
10,000 5002,670
7,818
42
1,4621,987 2,668 3,261
3,828
4,204
-
16
428
939
2004 2005 2006 2007 2008 2009 2010 2011 2012 2013
Biểu đồ 1.2. Số lượng người nhiễm HIV được điều trị ARV qua các năm
Trung bình mỗi năm có trên 10.000 người nhiễm HIV được đưa vào điều trị ARV. Cuối năm 2013 đã có 60% người lớn nhiễm HIV đủ tiêu chuẩn điều trị được điều trị bằng thuốc ARV [1]. Độ bao phủ điều trị ARV ở trẻ em cũng tăng lên tương ứng từ 15,7% vào năm 2005 lên 49,7% vào năm 2009 lên 83% vào năm 2013.
Các phác đồ điều trị ARV tại Việt Nam đã được cập nhật theo khuyến cáo của Tổ chức Y tế thế giới. Năm 2000, là năm đầu tiên Việt Nam ban hành Hướng dẫn chẩn đoán và điều trị HIV/AIDS với phác đồ ARV được khuyến cáo vào thời điểm đó là phác đồ kết hợp 2 loại thuốc ARV hoặc phác đồ kết hợp 3 loại thuốc ARV tùy thuộc vào giai đoạn lâm sàng, số lượng tế bào CD4 và tải lượng HIV[7]. Phần lớn bệnh nhân được điều trị ARV lúc đó là phác đồ kết hợp 2 loại thuốc ARV với số lượng rất hạn chế và dùng không liên tục. Công tác tư vấn tuân thủ điều trị cũng chưa được nhấn mạnh, chưa có các hướng dẫn về quy trình chuẩn bị bệnh nhân trước điều trị [7]. Năm 2005, hướng dẫn quốc gia về chẩn đoán và điều trị HIV/AIDS đã được Bộ Y tế sửa đổi, theo đó phác đồ điều trị gồm sự kết hợp của 3 thuốc ARV và vấn đề đảm bảo tuân thủ điều trị ARV đã được đề cập. Phác đồ bậc 1 được khuyến cáo bao gồm hai thuốc NRTI kết hợp với một thuốc NNRTI. Hướng dẫn này cũng đề cập đến việc dùng phác đồ bậc 2 khi có sự thất bại miễn dịch học. Quy trình điều trị HIV/AIDS bằng thuốc kháng vi rút HIV đã được Bộ Y tế ban hành năm 2006, trong đó nhấn mạnh sự cần thiết của tuân thủ điều trị của bệnh nhân HIV khi điều trị thuốc HIV, đề ra các bước chuẩn bị bệnh nhân trước khi điều trị bằng thuốc ARV.
Tiêu chuẩn đưa bệnh nhân vào điều trị ngày càng mở rộng cập nhật theo khuyến cáo của WHO. Năm 2005, bệnh nhân được chỉ định điều trị khi số lượng tế bào TCD4 là ≤200 tế bào/mm3, năm 2009 là ≤ 250 tế bào/mm3, năm 2011 là ≤ 350 tế bào/mm3[3]. Các phác đồ điều trị ARV bậc 1 cũng được cập nhật theo khuyến cáo của WHO. Hiện nay phác đồ chính điều trị ARV bậc 1 là TDF/3TC/EFV hoặc TDF/3TC/NVP.
Quy trình quản lý bệnh nhân điều trị ARV đã được thống nhất trên toàn quốc. Bệnh nhân tái khám và lĩnh thuốc hằng tháng. Tại tất cả các lần khám, bệnh nhân đều được đánh giá về việc tuân thủ điều trị ARV của họ tại nhà, hỏi về số lần quên uống thuốc. Xét nghiệm CD4 được tiến hành định kỳ 6 tháng/lần.
Hệ thống cung ứng thuốc ARV thống nhất được thiết lập trên toàn quốc và do Cục Phòng, chống HIV/AIDS điều phối. Hiện nay toàn bộ thuốc ARV đều được cấp miễn phí từ các nguồn ngân sách nhà nước và các nguồn tài trợ.
Khi bệnh nhân có thất bại điều trị với các thuốc ARV bậc 1, bệnh nhân sẽ được chuyển sang điều trị ARV phác đồ bậc 2. Theo hướng dẫn chẩn đoán điều trị HIV/AIDS được cập nhật năm 2011, thất bại điều trị ARV bậc 1 được phân thành 3 loại: 1) thất bại về lâm sàng; 2) thất bại về miễn dịch và; 3) thất bại về vi rút. Người bệnh sẽ được chuyển sang phác đồ bậc 2 khi có thất bại về miễn dịch hoặc thất bại về vi rút và có tuân thủ điều trị tốt. Ngưỡng tải lượng HIV được xem là thất bại vi rút là 5.000 bản sao/ml [5].
1.4.2. Tổng quan về HIV kháng thuốc tại Việt Nam
Hiện nay có một số nghiên cứu về HIV kháng thuốc tại Việt Nam. Các nghiên cứu tập trung vào việc đánh giá tình trạng HIV kháng thuốc trên bệnh nhân có thất bại điều trị về lâm sàng hoặc miễn dịch, và nghiên cứu về HIV kháng thuốc do lây truyền. Việt Nam chưa có một theo dõi tiến cứu nào về HIV kháng thuốc mắc phải trên bệnh nhân bắt đầu điều trị ARV. Có một số nghiên cứu về HIV kháng thuốc lây truyền, HIV kháng thuốc trên người nhiễm HIV mạn tính (nhiễm lâu năm) và chưa được điều trị ARV hoặc trên bệnh nhân được xác định là thất bại điều trị về miễn dịch hoặc lâm sàng. Có một nghiên cứu theo dõi về sự xuất hiện của HIV kháng thuốc nhưng trên quần thể bệnh nhân đang điều trị ARV.
Trong giai đoạn 2001 – 2009, có 7 nghiên cứu HIV kháng thuốc trên người nhiễm HIV mạn tính chưa điều trị ARV được thực hiện và báo cáo. Kết quả cho thấy có 6,3% - 7,6% trường hợp nhiễm HIV mạn tính chưa điều trị ARV tại một số tỉnh phía Bắc và phía Nam có đột biến HIV kháng thuốc, trừ Hải Phòng là