Sự tuân thủ điều trị của người bệnh:
Tuân thủ điều trị được cho là thành phần quan trọng nhất trong sự thành công của điều trị ARV ở cả cấp độ cá thể và chương trình. Tuân thủ điều trị kém là một yếu tố tiên lượng thất bại điều trị về virus học [23], tăng sự xuất hiện của các đột biến HIV kháng thuốc, tăng quá trình tiến triển bệnh và tử vong [24].
Ở mức độ cá thể, các nghiên cứu gợi ý rằng trầm cảm, tình trạng nghiện, kém hiểu biết về bệnh và điều trị thuốc ARV, thanh thiếu niên hay người trẻ tuổi, sử dụng loại thuốc có nhiều viên riêng lẻ, uống nhiều lần [67]. Tuân thủ điều trị có thể đặc biệt khó khăn ở trẻ em vì nhiều lý do, bao gồm dạng bào chế thuốc và vị ngon của thuốc. Ngoài ra, trẻ em có nguy cơ xuất hiện đột biến HIV kháng thuốc cao hơn do việc điều trị của trẻ thường phụ thuộc vào người chăm sóc. Sự tuân thủ cũng bị ảnh hưởng tiêu cực do kỳ thị và phân biệt đối xử đối với HIV [88]. Những người sống chung với HIV có thể sợ uống thuốc trước mặt những người khác dẫn tới vô tình tiết lộ tình trạng nhiễm HIV của họ, vì thế ngăn cản họ tuân thủ theo phác đồ đã được chỉ định [92].
Yếu tố liên quan đến chương trình điều trị HIV/AIDS
Các cơ sở điều trị HIV/AIDS quá đông hoặc thiếu nhân viên sẽ không có đủ thời gian dành cho tư vấn và củng cố những thông điệp về tuân thủ điều trị. Việc giảm chất lượng tư vấn và mức độ theo dõi bệnh nhân của các cơ sở điều trị thuốc ARV có thể làm tăng tình trạng mất dấu, dẫn tới tỉ lệ gián đoạn điều trị cao hơn và có thêm nhiều người không rõ kết quả điều trị [33].
Ngoài ra, việc đấu thầu thuốc và hệ thống quản lý cung ứng yếu có thể dẫn tới hết thuốc và thiếu thuốc ARV [78]. Ở các nước có nguồn lực hạn chế, các khó khăn để được tiếp cận với điều trị ARV liên tục và gián đoạn nhận thuốc là rào cản chủ yếu của việc tăng nguy cơ xuất hiện đột biến HIV kháng thuốc [66]. Một số yếu tố khác như mất an ninh lương thực, chi phí đi lại cao và việc người bệnh phải tự trả các xét nghiệm theo dõi điều trị có thể dẫn đến gián đoạn điều trị, giảm tuân thủ và làm gia tăng tình trạng HIV kháng thuốc [120].
1.3. Tình hình dự phòng và giám sát HIV kháng thuốc trên thế giới
1.3.1.Các chỉ số cảnh báo sớm HIV kháng thuốc (EWI)
Cc chỉ số cảnh báo sớm HIV kháng thuốc (EWI) phản ánh về tình trạng có liên quan đến khả năng xuất hiện của đột biến HIV kháng thuốc trong quá trình điều trị ARV ở cấp độ cơ sở điều trị và cấp độ chương trình điều trị ARV [42].
Các chỉ số này bao gồm:
EWI 1 – Kê đơn thuốc ARV theo hướng dẫn chuẩn: chỉ số này đánh giá việc thực hành kê đơn của các bác sĩ. Nếu người thày thuốc kê đơn phác đồ 1 thuốc hoặc 2 thuốc hoặc kết hợp các thuốc ARV không hiệu quả thì sẽ dẫn đến việc xuất hiện nhanh chóng các đột biến HIV kháng thuốc chọn lọc trong quá trình điều trị ARV.
EWI 2: Mất dấu trong vòng 12 tháng sau điều trị ARV: Khi một người đang điều trị ARV bị mất dấu sẽ làm gián đoạn điều trị. Việc gián đoạn trong điều trị sẽ dẫn đến thất bại về việc ức chế sự nhân lên của HIV, lâu dần sẽ dẫn đến xuất hiện các đột biến HIV kháng thuốc. Việc gián đoạn điều trị đối với thuốc ARV thuộc nhóm NNRTI ≥ 48 giờ có liên quan đến sự xuất hiện của đột biến HIV kháng thuốc trên quần thể bệnh nhân đang điều trị các phác đồ có chứa loại thuốc này [78].
EWI 3: Duy trì phác đồ ARV bậc 1 sau 12 tháng: tại nhiều quốc gia đang phát triển, các phác đồ thay thế rất hạn chế, bao gồm cả phác đồ ARV bậc 2. Do đó việc duy trì phác đồ ARV bậc 1 có hiệu lực đối với HIV là một yêu cầu tất yếu trong việc duy trì sự thành công của chương trình điều trị ARV.
EWI 4 - tái khám đúng hẹn và EWI 5- lĩnh thuốc đúng hẹn, là các chỉ số đánh giá việc tuân thủ điều trị ARV của người bệnh. Việc tái khám và lĩnh thuốc không đúng hẹn sẽ dẫn đến gián đoạn điều trị. Việc tuân thủ đối với lĩnh thuốc đúng hẹn được dự báo là có liên quan đến tải lượng HIV không đạt được ngưỡng ức chế và xuất hiện đột biến HIV kháng thuốc [30].
EWI 6: Cung ứng thuốc ARV liên tục: Khi việc cung ứng thuốc ARV không liên tục sẽ dẫn đến tình trạng gián đoạn điều trị ARV và điều này sẽ dẫn đến việc thất bại điều trị và thúc đẩy sự xuất hiện của các đột biến HIV kháng thuốc.
EWI 7: Đếm số viên thuốc ARV còn lại. Đây là một chỉ số đánh giá sự tuân
thủ điều trị của người bệnh. Tuy nhiên chỉ số này rất khó thực hiện.
EWI 8: Tải lượng HIV sau 12 tháng điều trị ở ngưỡng dưới 1000 bản sao/ml. Đây là ngưỡng ức chế và nếu người bệnh đạt được ngưỡng này thì được xem như đạt được dự phòng HIV kháng thuốc [103]. Đây là chỉ số đánh giá trực tiếp sự thành công của phác đồ điều trị ARV. Các chỉ số EWI và mục tiêu đối với từng chỉ số do WHO khuyến cáo được trình bày trong bảng 1.5 [103].
Bảng 1.5. Các chỉ số cảnh báo sớm HIV kháng thuốc khuyến cáo của WHO
Chỉ số | Mục tiêu | |
1 | Thực hành kê đơn chuẩn theo hướng dẫn quốc gia | 100% bệnh nhân kê đơn theo hướng dẫn quốc gia |
2 | Mất dấu tại thời điểm 12 tháng sau điều trị ARV | ≤20% bệnh nhân bị mất dấu |
3 | Duy trì phác đồ ARV bậc 1 tại thời điểm 12 tháng sau điều trị | ≥70% bệnh nhân còn duy trì phác đồ bậc 1 |
4 | Nhận thuốc đúng hẹn | ≥ 90% bệnh nhân đến nhận thuốc đúng hẹn |
5 | Tái khám đúng hẹn | ≥ 80% bệnh nhân tái khám đúng hẹn |
6 | Cung cấp thuốc ARV liên tục | 100% các cơ sở điều trị đảm bảo đủ thuốc trong kho vào bất kỳ thời điểm nào |
7 | Tuân thủ điều trị thông qua việc đếm số viên thuốc còn lại | ≥ 90% bệnh nhân uống hết số lượng viên thuốc đã cấp. |
8 | Tải lượng HIV ở ngưỡng dưới 1000 bản sao/ml | ≥ 70% bệnh nhân có tải lượng HIV ở ngưỡng <1000 bản sao/ml |
Có thể bạn quan tâm!
-
 Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 1
Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 1 -
 Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 2
Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 2 -
 Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc
Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc -
 Hiv Kháng Thuốc Mắc Phải Trên Người Đang Điều Trị Arv
Hiv Kháng Thuốc Mắc Phải Trên Người Đang Điều Trị Arv -
 Mô Tả Thực Trạng Cảnh Báo Sớm Hiv Kháng Thuốc Tại Cơ Sở Điều Trị
Mô Tả Thực Trạng Cảnh Báo Sớm Hiv Kháng Thuốc Tại Cơ Sở Điều Trị -
 Cách Tính Các Chỉ Số Cảnh Báo Sớm Hiv Kháng Thuốc
Cách Tính Các Chỉ Số Cảnh Báo Sớm Hiv Kháng Thuốc
Xem toàn bộ 193 trang tài liệu này.
Nguồn: The WHO’s global strategy for prevention and assessment of HIV
drug resistance, 2008, [117].
Từ năm 2004, 50 nước đã thu thập các chỉ số cảnh báo sớm HIV kháng thuốc
nhằm đánh giá việc dự phòng HIV kháng thuốc tại các cơ sở điều trị [42], [101].
Bảng 1.6. Phân bố số cơ sở điều trị HIV theo kết quả các chỉ số cảnh báo
sớm HIV kháng thuốc do WHO khuyến cáo theo khu vực, 2004-2009
EWI 1: Thực hành kê đơn chuẩn | EWI 2: Mất theo dõi | EWI 3: Duy trì phác đồ ARV bậc một sau 12 tháng | EWI 4: Lĩnh thuốc đúng hẹn | EWI 5: Tái khám đúng hẹn | EWI 6: Cung cấp thuốc ARV liên tục | EWI 8: Ức chế tải lượng HIV sau 12 tháng | ||
Mục tiêu | 100% | ≤20% | ≥70% | ≥90% | ≥80% | 100% | ≥70% | |
Vùng châu Phi (tất cả các năm) | Số cơ sở điều trị | 907 | 794 | 863 | 321 | 309 | 537 | 24 |
% cơ sở đạt mục tiêu | 74% | 59% | 61% | 15% | 43% | 63% | 96% | |
Châu Á (tất cả các năm) | Số cơ sở điều trị | 1048 | 1043 | 1045 | 10 | 1037 | 100 | — |
% cơ sở đạt mục tiêu | 80% | 75% | 72% | 0% | 64% | 89% | — | |
Mỹ Latin và Caribbe (tất cả các năm) | Số cơ sở điều trị | 141 | 116 | 132 | 21 | 20 | 86 | 22 |
% cơ sở đạt mục tiêu | 46% | 85% | 71% | 57% | 15% | 51% | 73% | |
Tổng (tất cả các vùng, tất cả các năm) | Số cơ sở điều trị | 2096 | 1953 | 2040 | 352 | 1366 | 723 | 46 |
% cơ sở đạt mục tiêu | 75% | 68% | 67% | 17% | 57% | 65% | 85% | |
Nguồn: WHO HIV Drug Resistance Report 2012, [101]
Các đánh giá thực hiện trên 131.686 bệnh nhân tại 2107 cơ sở điều trị
ARVchủ yếu tại châu Phi và châu Á.
EWI 1, 2, và 3 (tương ứng là thực hành kê đơn chuẩn, mất theo dõi và duy trì điều trị ARV phác đồ bậc một sau 12 tháng) là ba chỉ số thường được theo dõi nhất[101]. Mặc dù có mối liên hệ chặt chẽ với sự xuất hiện của HIVKT, nhưng chỉ có một số các cơ sở điều trị báo cáo về chỉ số tái khám đúng hẹn và lĩnh thuốc đúng
hẹn (EWI 4 và EWI 5). Phân nửa các quốc gia có báo cáo về cung ứng thuốc ARV liên tục (EWI6). EWI 7 (đánh giá tuân thủ thông qua việc đếm số lượng thuốc viên) rất hiếm khi được triển khai trong thực tế. Có rất ít cơ sở điều trị báo cáovề EWI 8 do phần đa các nước đều hạn chế trong việc xét nghiệm tải lượng HIV thường quy cho mục đích theo dõi lâm sàng.
Theo bảng trên có thể thấy có 75% các cơ sở đạt được mục tiêu của WHO về chỉ số kê đơn chuẩn. Các cơ sở tại khu vực châu Á có tỷ lệ cơ sở điều trị đạt mục tiêu của WHO cao nhất (80%), thấp nhất là khu vực Mỹ Latinh và vùng Caribbean. Điều này được giải thích rằng các nước trong khu vực Carribe thì các cơ sở điều trị tiếp cận điều trị theo hướng cá thể hơn là hướng cộng đồng [131]. 68% các cơ sở điều trị đạt được mục tiêu có dưới 20% bệnh nhân đang điều trị ARV bị mất dấu sau 12 tháng điều trị ARV, trong đó cao nhất là khu vực Caribbean (85%) và thấp nhất là châu Phi (59%). 67% số cơ sở điều trị đạt được mức khuyến cáo cho EWI 3 (duy trì điều trị phác đồ ARV bậc 1), dao động từ 60%-70% bệnh nhân còn duy trì điều trị ARV phác đồ bậc 1. Chỉ số tái khám đúng hẹn và lĩnh thuốc đúng hẹn là hai chỉ số mà có rất ít các cơ sở báo cáo và đối với các cơ sở có báo cáo về chỉ só này thì cũng chỉ có 17% cơ sở điều trị là đạt được mục tiêu của WHO. Đặc biệt ghi nhận 35% các cơ sở điều trị đã không cung ứng thuốc ARV liên tục. EWI 8 là chỉ số theo dõi trực tiếp khả năng ức chế HIV của phác đồ ARV tại thời điểm 12 tháng sau điều trị. Tuy nhiên có rất ít cơ sở điều trị (46 cơ sở) thực hiện được chỉ số này do hạn chế về nguồn lực ở phần lớn các quốc gia. Nhưng một điểm ghi nhận là tại các cơ sở báo cáo về chỉ số này thì tỷ lệ các cơ sở đạt mục tiêu của WHO khá cao (85%). Điều này cho thấy là hiệu quả của chương trình điều trị ARV ở các cơ sở đó.
Kết quả EWI tại một số quốc gia đã cho thấy điểm hạn chế của các quốc gia trong việc quản lý chương trình tại một số chỉ số cụ thể như là EWI 4, EWI 6. Các báo cáo cho thấy các điểm hạn chế chính của hệ thống theo dõi số liệu hiện nay là việc ghi chép bệnh án không đầy đủ, thiếu dữ liệu, ghi chép số liệu không theo chuẩn, sự ghi chép số liệu khác nhau giữa các cơ sở [42]. Một số trường hợp cụ thể cho thấy, các hạn chế được phát hiện từ kết quả EWI cho thấy có những vấn đề cần
phải được cải thiện ngay như là việc quản lý và theo dõi cung ứng thuốc ARV [85]. Trên cơ sở kết quả của EWI, gồm tỷ lệ mất dấu, tái khám không đúng hẹn, lĩnh thuốc không đúng hẹn, các quốc gia cần triển khai các biện pháp nhằm cải thiện chất lượng của việc quản lý và theo dõi bệnh nhân, giảm thiểu tình trạng mất dấu.
Một số quốc gia đã thực hiện việc triển khai tiếp theo dõi bệnh nhân nhằm đánh giá các yếu tố ảnh hưởng đến kết quả của EWI như là các yếu tố ảnh hưởng đến sự tuân thủ điều trị gồm chi phí điều trị hoặc chi phí về thuốc [95], khoảng cách và thiếu các phương tiên đi lại [95], [64], thời gian chờ đợi để lĩnh thuốc lâu [64], kỳ thị và phân biệt đối xử [85]. Tất cả các yếu tố này đều là các rào cản quan trọng đối với việc điều trị ARV liên tục tại các nước có nguồn lực hạn chế.
Tại Trung quốc, kết quả EWI cho thấy cần có các nghiên cứu sâu hơn để tìm hiểu các lý do vì sao bệnh nhân chậm lĩnh thuốc, và những vấn đề ảnh hưởng đến sự tuân thủ điều trị của bệnh nhân [110]. Tại Papua New Guinea, căn cứ theo kết quả EWI, nhân viên y tế tại các cơ sở điều trị đã thảo luận và thống nhất các biện pháp quan trọng nhằm cải thiện dịch vụ điều trị ARV: (1) Thiết lập hệ thống chuyển tiếp chính thức, nhằm đảm bảo việc chuyển tiếp thành công các thông tin điều trị của bệnh nhân giữa các cơ sở điều trị; (2) Rà soát định kỳ việc tái khám đúng hẹn và lĩnh thuốc đúng hẹn của bệnh nhân; (3) phát hiện các cách có thể giảm các rào cản đối với việc lĩnh thuốc thông qua việc hỗ trợ đi lại và hỗ trợ thức ăn cho những người có nhu cầu [37]. Kết quả EWI tại Caribbean đã cung cấp các bằng chứng trong việc đưa ra quyết định và chính sách liên quan đến giảm thiểu tình trạng HIV kháng thuốc. Việc thực hành đúng nguyên tắc kết hợp các loại thuốc ARV phác đồ bậc 1 và bậc 2 có đóng góp quan trọng trong dự phòng HIV kháng thuốc ngay từ khi bắt đầu điều trị ARV, bảo vệ các phác đồ ARV bậc 2 có chi phí hợp lý trong tương lai [131].
Không đòi hỏi xét nghiệm về kháng thuốc, nhưng các EWI cung cấp các thông tin làm cơ sở cho sự phiên giải các kết quả từ điều tra kháng thuốc của HIV do lây truyền và HIV kháng thuốc mắc phải. Kết quả các EWI từ các mẫu đại diện
hoặc tất cả các cơ sở trong nước có thể giúp phát hiện các vấn đề lớn của chương
trình điều trị và giảm thiểu được sự xuất hiện kháng thuốc của HIV[107].
1.3.2. HIV kháng thuốc mắc phải trên bệnh nhân điều trị ARV
1.3.2.1 HIV kháng thuốc trước khi bắt đầu điều trị ARV
Kết quả trong một nghiên cứu gộp chung do WHO thực hiện trên 6370 người được thu tuyển trong 40 điều tra kháng thuốc do mắc phải từ 2007 đến 2010 [101], cho thấy có 5,0% số người có một hay nhiều đột biến với nhóm thuốc ARV bất kỳ trước khi bắt đầu điều trị, 4,5% có một hay nhiều đột biến kháng với NRTI hoặc NNRTI (3,7% NNRTI, 1,4% NRTI, 0,6% với cả NNRTI và NRTI), và 0,6% có một
hay nhiều đột biến kháng với PI.
Phân bố các đột biến HIVKT trên quần thể nhiễm HIV trước điều trị ARV,
2007 – 2010 được trình bày trong biểu đồ 1.1
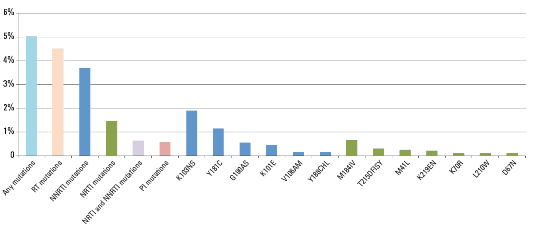
Biểu đồ 1.1. Phân bố các đột biến HIV kháng thuốc trên quần thể nhiễm HIV trước khi bắt đầu điều trị ARV, 2007 - 2010
Nguồn: WHO HIV drug resistance report 2012, [101].
Có sự gia tăng của tỷ lệ hiện mắc các đột biến HIV kháng thuốc trên quần thể trước điều trị ARV[101]. Sự khác biệt về mức độ gia tăng của các loại đột biến với các nhóm thuốc ARV được trình bày chi tiết trong bảng 1.7.
Bảng 1.7. Tỉ lệ hiện mắc HIV kháng thuốc khi bắt đầu điều trị ARV trong điều tra của WHO (n = 36), theo năm điều tra và nhóm thuốc, 2007-2010
Tỷ lệ hiện mắc các đột biến HIV kháng thuốc% (KTC95%) | |||||
2007 | 2008 | 2009 | 2010 | Giá trị p | |
Đột biến bất kỳ | 4,8 (3,8–6,0) | 3,9 (3,0–4,9) | 4,6 (2,2–7,8) | 6,8 (4,8–9.0) | 0,06 |
NRTI | 1,2 (0,7–2,0) | 1,3 (0,8–2,0) | 1,1 (0,3–2,2) | 1,0 (0.3–2,1) | 0,70 |
NNRTI | 3,7 (2,5–4,9) | 2,4 (1,6–3,3) | 3,3 (1,8–5.1) | 5,5 (3,8–7,4) | 0,06 |
PI | 0,3 (0,0–0.7) | 0,4 (0,1–0,8) | 0,5 (0,0–1,7) | 0,0 (0,0–0,4) | 0,97 |
Nguồn: WHO HIV drug resistance report 2012, [101]
Bảng trên cho thấy có sự gia tăng tỉ lệ hiện mắc đối với đột biến bất kỳ tại thời điểm trước điều trị ARVtừ năm 2008 – 2010 và đạt đến 6,8% (KTC95% 4,8%- 9,0%) vào năm 2010, chủ yếu với nhóm NNRTI và NRTI. Tỷ lệ đột biến đối với thuốcnhóm PI – là thuốc được sử dụng chủ yếu trong phác đồ bậc 2- rất thấp.
Trong số các địa điểm điều tra tại khu vực châu Phi, kháng NNRTI tại thời điểm ban đầu tăng từ 3,4% (KTC95% 2,4%-4,5%) lên 5,4% (KTC 95% 3,7%- 7,4%) trong cùng giai đoạn đó, sự tăng có ý nghĩa thống kê (p = 0.03). Điều này có thể là do liên quan tới sự tiếp xúc với thuốc ARV trước đó (dự phòng lây truyền từ mẹ sang con hoặc điều trị ARV trước đó) hoặc liên quan tới kháng thuốc do lây truyền.Các đột biến kháng thuốc được tìm thấy là K103NS, Y181C, G190AS, K101E, V106AM, Y188CHL (kháng NNRTI), M184IV, T215DFISY, M41L, K219EN, K70R, L210W, D67N (kháng NRTI) [142].
Tại Campuchia, trong nghiên cứu tiến hành năm 2009 trên 67 trường hợp cho thấy tỷ lệ hiện mắc của HIV kháng thuốc khi bắt đầu điều trị ARV là 1,49%[74].Năm 2010, tại Trung Quốc, Liao và cộng sự đã báo cáo kết quả khảo sát về HIVKT ở 1194 người nhiễm HIV chưa điều trị ARV tại 28 tỉnh của Trung Quốc [43]. 26/676 trường hợp (3,8%) các trường hợp có ít nhất một đột biến HIVKT,






