DANH MỤC CÁC BẢNG
Bảng Các loại thuốc ARV chính và cơ chế tác động | Trang 8 | |
Bảng 1.2. | Các đột biến với nhóm NRTI và tác động kháng với các | |
thuốc ARV trong nhóm | 10 | |
Bảng 1.3. Bảng 1.4. | Đột biến với nhóm NNRTI và khả năng kháng thuốc ARV Các đột biến với nhóm PI và khả năng kháng với các thuốc | 11 |
ARV | 11 | |
Bảng 1.5. | Các chỉ số cảnh báo sớm HIV kháng thuốc theo khuyến | |
cáo của WHO | 16 | |
Bảng 1.6. | Phân bố số cơ sở điều trị HIV theo kết quả các EWIs do | |
WHO khuyến cáo theo khu vực, 2004-2009 | 17 | |
Bảng 1.7. | Tỉ lệ hiện mắc HIV kháng thuốc trước khi bắt đầu điều trị ARV trong các điều tra của WHO, 2007-2010 | 21 |
Bảng 1.8. | Tình trạng HIV kháng thuốc mắc phải tại thời điểm kết | |
thúc | 23 | |
Bảng 1.9. | Phân bố đột biến HIV kháng thuốc ở những người không đạt được ngưỡng ức chế HIV sau điều trị ARV 12 tháng, | |
theo vùng và nhóm thuốc | 24 | |
Bảng 2.1. | Số bệnh án và báo cáo tình hình tồn kho thuốc được thu | |
thập cho từng chỉ số theo các năm | 36 | |
Bảng 2.2. | Cách tính các chỉ số cảnh báo sớm HIV kháng thuốc | 39 |
Bảng 3.1. | Số bệnh nhân được thu thập của mỗi chỉ số cảnh báo sớm | |
HIV kháng thuốc theo từng năm | 57 | |
Bảng 3.2. | Tỷ lệ bệnh nhân bỏ điều trị sau 12 tháng điều trị ARV (EWI 2) qua các năm | 59 |
Bảng 3.3. | Tỷ lệ bệnh nhân duy trì phác đồ ARV bậc 1 tại thời điểm | |
12 tháng sau điều trị ARV bậc 1 qua các năm | 60 | |
Bảng 3.4. Bảng 3.5. | Tỷ lệ bệnh nhân tái khám đúng hẹn qua các năm Tổng hợp các phòng khám có chỉ số cảnh báo sớm HIV | 61 |
kháng thuốc không đạt mục tiêu của WHO năm 2010 | 62 | |
Bảng 3.6. | Tổng hợp các phòng khám có chỉ số cảnh báo sớm HIV | |
Bảng 3.7. | kháng thuốc không đạt mục tiêu của WHO năm 2011 Tổng hợp các phòng khám có chỉ số cảnh báo sớm HIV | 63 |
kháng thuốc không đạt mục tiêu của WHO năm 2012 | 63 |
Có thể bạn quan tâm!
-
 Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 1
Nghiên cứu tình trạng HIV kháng thuốc trên bệnh nhân đang được quản lý điều trị ARV phác đồ bậc 1 tại một số tỉnh, thành phố - 1 -
 Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc
Các Đột Biến Với Nhóm Nrti Và Tác Động Kháng Với Các Thuốc -
 Tình Hình Dự Phòng Và Giám Sát Hiv Kháng Thuốc Trên Thế Giới
Tình Hình Dự Phòng Và Giám Sát Hiv Kháng Thuốc Trên Thế Giới -
 Hiv Kháng Thuốc Mắc Phải Trên Người Đang Điều Trị Arv
Hiv Kháng Thuốc Mắc Phải Trên Người Đang Điều Trị Arv
Xem toàn bộ 193 trang tài liệu này.
Kết quả cảnh báo sớm HIV kháng thuốc tại 4 PKNT thực hiện theo dõi HIV kháng thuốc | 64 | |
Bảng 3.9. | Đặc điểm nhân khẩu học BN theo dõi HIV kháng thuốc | 66 |
Bảng 3.10. | Đặc điểm lâm sàng, miễn dịch của bệnh nhân tại thời điểm | |
T1 | 67 | |
Bảng 3.11. | Điều trị lao tại thời điểm T1 | 68 |
Bảng 3.12. | Tiền sử điều trị ARV | 68 |
Bảng 3.13. | Phân bố phác đồ điều trị ARV tại thời điểm T1 | 69 |
Bảng 3.14. | Tải lượng HIV tại thời điểm T1 | 69 |
Bảng 3.15. | Giai đoạn lâm sàng tại thời điểm T2 | 71 |
Bảng 3.16. | Phân loại tế bào CD4 tại thời điểm T2 | 71 |
Bảng 3.17. | Phân bố phác đồ ARV điều trị tại thời điểm T2 | 73 |
Bảng 3.18. | Tình hình tái khám giữa T1 và T2 | 73 |
Bảng 3.19. | Mức độ tuân thủ về tỷ lệ số viên thuốc ARV đã uống trong | |
vòng 30 ngày trước thời điểm kết thúc nghiên cứu tại các | ||
PKNT | 74 | |
Bảng 3.20. | Phân bố bệnh nhân có đột biến HIV kháng thuốc tại T1 | 75 |
Bảng 3.21. | Đặc điểm nhân khẩu, miễn dịch và tải lượng HIV trên bệnh | |
nhân có đột biến HIV kháng thuốc tại T1 | 76 | |
Bảng 3.22. | Các đột biến HIV kháng thuốc và mức độ nhạy với các | |
thuốc ARV trên bệnh nhân có đột biến HIV kháng thuốc | ||
tại thời điểm T1 | 77 | |
Bảng 3.23. | Tổng hợp số bệnh nhân được đánh giá về tình trạng HIV | |
kháng thuốc tại thời điểm T2 | 79 | |
Bảng 3.24. | Tổng hợp bệnh nhân có đột biến HIVKT tại T1 và T2 | 81 |
Bảng 3.25. | Một số đặc điềm trên bệnh nhân có đột biến HIV kháng | |
thuốc tại T1 và đạt dự phòng HIV kháng thuốc tại T2 | 82 | |
Bảng 3.26. | Một số đặc điểm của bệnh nhân có đột biến HIV kháng | |
thuốc tại T2 | 84 | |
Bảng 3.27. | Dự báo mức độ kháng với thuốc ARV của các đột biến | |
HIV kháng thuốc tại thời điểm T | 87 | |
Bảng 3.28. | Yếu tố liên quan đến đột biến HIV kháng thuốc tại T1 | 88 |
Bảng 3.29. | Yếu tố liên quan đến đột biến HIVKT tích lũy tại T2 | 89 |
Bảng 3.30. | Yếu tố liên quan đến đột biến HIVKT mới tại T2 | 90 |
DANH MỤC BIỂU ĐỒ, SƠ ĐỒ VÀ HÌNH
Biểu đồ, sơ đồ và hình Sự thay đổi tỷ lệ sống (%) ở người nhiễm HIV trên 25 | Trang | |
tuổi | 4 | |
Hình 1.2. | Chu kỳ nhân lên của HIV | 6 |
Biểu đồ 1.1. | Phân bố các đột biến HIV kháng thuốc trên quần thể nhiễm HIV trước điều trị ARV, 2007 – 2010 | 20 |
Biểu đồ 1.2. | Số bệnh nhân điều trị ARV qua các năm | 27 |
Sơ đồ 2.1. | Sơ đồ thực hiện nghiên cứu theo dõi HIV kháng thuốc | 50 |
Sơ đồ 2.2. | Sơ đồ lấy mẫu, vận chuyển và xử lý mẫu trong nghiên | |
cứu | 53 | |
Hình 2.1. | Phương pháp xác định mức độ kháng với thuốc ARV | 54 |
Biểu đồ 3.1. Biểu đồ 3.2. | Kết quả chỉ số thực hành kê đơn chuẩn – EWI 1 Tỷ lệ PKNT có chỉ số bỏ điều trị sau 12 tháng điều trị | 58 |
ARV (EWI 2) đạt mục tiêu của WHO qua các năm | 59 | |
Biểu đồ 3.3. | Tỷ lệ PKNT có chỉ số bệnh nhân duy trì phác đồ ARV | |
bậc 1 (EWI 3) đạt mục tiêu của WHO qua các năm | 60 | |
Biểu đồ 3.4. | Tỷ lệ PKNT có chỉ số bệnh nhân tái khám đúng hẹn | 61 |
(EWI 4) đạt mục tiêu của WHO qua các năm. | ||
Sơ đồ 3.1. | Sơ đồ nghiên cứu theo dõi HIV kháng thuốc | 70 |
Biểu đồ 3.5. Biểu đồ 3.6. | Sự thay đổi của tế bào TCD4 giữa T1 và T2 Phân bố mức tải lượng HIV theo từng phòng khám tại | 72 |
T2 | 74 | |
Biểu đồ 3.7. | Phân bố đột biến trên bệnh nhân có đột biến HIV kháng | |
thuốc tại thời điểm T1 | 78 | |
Biểu đồ 3.8. | Các chỉ số HIV kháng thuốc tại thời điểm T2 | 80 |
Biểu đồ 3.9. | Phân bố bệnh nhân có đột biến HIV kháng thuốc tại T2 | 83 |
Biểu đồ 3.10. | Phân bố đột biến HIV kháng thuốc thuộc nhóm NRTI | |
trên bệnh nhân có đột biến HIV kháng thuốc tại T2 | 85 | |
Biểu đồ 3.11. | Phân bố đột biến thuộc nhóm NNRTI | 86 |
ĐẶT VẤN ĐỀ
Càng ngày càng có nhiều bằng chứng về hiệu quả điều trị bằng thuốc ARV ở người nhiễm HIV. Điều trị ARV không chỉ làm giảm tỷ lệ tử vong và bệnh tật ở người nhiễm HIV mà còn làm giảm nhiễm HIV mới trong cộng đồng [100]. Trong nỗ lực giảm tác động của dịch HIV, Việt Nam đã bắt đầu mở rộng chương trình điều trị ARV từ cuối năm 2005 và đặt ra mục tiêu đạt 70% người nhiễm HIV đủ tiêu chuẩn điều trị được tiếp cận với điều trị vào năm 2015 (tương đương 105.000 người) và đạt 80% vào năm 2020 (tương đương 150.000 người) [15]. Khi độ bao phủ điều trị ARV tăng lên, sự xuất hiện và lan truyền kháng thuốc của HIV là điều không thể tránh khỏi [87]. HIV kháng thuốc xuất hiện, đồng nghĩa là phác đồ ARV mà bệnh nhân đang điều trị thất bại cần chuyển sang phác đồ ARV khác với chi phí cao hơn. Bên cạnh đó, việc mở rộng điều trị ARV có thể dẫn đến việc xuất hiện và lan truyền của HIV kháng thuốc do tuân thủ điều trị kém, hay gián đoạn điều trị vì nguồn cung cấp thuốc ARV không liên tục, hoặc do giám sát HIV kháng thuốc không được thực hiện đầy đủ dẫn đến hạn chế hiệu quả của điều trị ARV [82], [26].
Xét nghiệm về HIV kháng thuốc có giá thành cao và không được thực hiện thường quy ở hầu hết các nước có nguồn lực hạn chế, trong đó có Việt Nam. Tuy nhiên việc thu thập các chỉ số cảnh báo sớm HIV kháng thuốc thì có chi phí thấp dễ thực hiện, phản ánh được công tác dự phòng HIV kháng thuốc ở cả cấp độ chương trình lẫn cấp độ cơ sở điều trị, đồng thời đưa ra các cảnh báo về nguy cơ xuất hiện HIV kháng thuốc. Bên cạnh đó, thực trạng tình trạng HIV kháng thuốc trên bệnh nhân đang điều trị ARV sẽ cung cấp các bằng chứng cho các can thiệp cần được thực hiện ở cả cấp độ cơ sở điều trị và cấp độ chương trình điều trị nhằm tối đa hiệu quả của điều trị ARV.
Nhiều nước trên thế giới đã thực hiện các đánh giá về cảnh báo sớm HIV kháng thuốc cũng như theo dõi sự xuất hiện của HIV kháng thuốc trên quần thể bệnh nhân điều trị ARV nhằm mục đích giám sát tình trạng HIV kháng thuốc. Tại
Việt Nam chưa có một nghiên cứu nào phản ảnh thực trạng các yếu tố cảnh báo sớm HIV kháng thuốc cũng như chưa có nghiên cứu theo dõi tiến cứu về tình trạng HIV kháng thuốc trên bệnh nhân từ khi bắt đầu điều trị ARV. Việc đánh giá thực trạng HIV kháng thuốc và các yếu tố liên quan đến sự xuất hiện của HIV kháng thuốc là rất quan trọng trong việc đưa ra các chiến lược tiếp cận phù hợp nhằm mở rộng chương trình điều trị ARV hiệu quả.
Vì vậy, chúng tôi tiến hành nghiên cứu này với 2 mục tiêu sau:
1. Mô tả thực trạng cảnh báo sớm HIV kháng thuốc tại cơ sở điều trị HIV tại
một số tỉnh, thành phố 2010 - 2012.
2. Xác định đặc điểm HIV kháng thuốc và một số yếu tố liên quan trên bệnh nhân điều trị ARV phác đồ bậc 1 tại một số cơ sở điều trị.
Chương 1
TỔNG QUAN
1.1. Tình hình điều trị ARV trên thế giới
Điều trị kháng retro vi-rút HIV hoạt tính cao (HAART – highly active anti- retroviral therapy) với sự kết hợp của 3 loại thuốc ARV có hiệu lực ức chế vi-rút cao đã được khuyến cáo vào năm 1996 [119]. HAART không những kéo dài cuộc sống cho người nhiễm HIV mà còn giảm khả năng lây truyền HIV từ người nhiễm HIV sang người khác, đặc biệt lây truyền qua quan hệ tình dục [32]. Vào cuối năm 2012, khoảng 1,6 triệu người nhiễm HIV ở các nước có thu nhập thấp và trung bình đã được tiếp cận với thuốc ARV so với cuối năm 2011 [108]. Đây là năm có số người nhiễm HIV được tiếp cận với điều trị ARV cao nhất từ trước đến nay. Vào năm 2002, chỉ có khoảng 300.000 người ở các quốc gia có thu nhập thấp và trung bình được tiếp cận với điều trị ARV thì đến năm 2012, đã có đến 9,7 triệu người nhiễm HIV được điều trị ARV ở các quốc gia này [108]. Châu Phi là khu vực có số người nhiễm HIV được điều trị ARV cao nhất – khoảng 7,5 triệu.
Việc mở rộng tiếp cận điều trị ARV khác nhau giữa các khu vực. Châu Phi vẫn là khu vực dẫn đầu trong việc tăng số người nhiễm HIV được tiếp cận với điều trị ARV. Đây là khu vực chỉ chiếm 12% dân số toàn cầu nhưng số người nhiễm HIV lại chiếm đến 69% (65 – 73%, khoảng 23,4 triệu người, dao động từ 22 triệu đến 24,7 triệu) số người nhiễm HIV trên toàn cầu [108]. Đông và Nam Phi có số người nhiễm HIV chiếm 50% tổng số người nhiễm HIV trên toàn cầu và có 6,4 triệu người được điều trị ARV vào cuối năm 2012. Chương trình điều trị ARV tại Nam Phi là lớn nhất thế giới với khoảng 2,2 triệu người điều trị ARV vào năm 2012. Tiếp theo Nam Phi, Zimbabwe và Kenya tiếp tục là quốc gia có số người nhiễm HIV được điều trị ARV tăng nhanh trong năm 2012 với 90.000 người mới điều trị ARV ở Zimbabwe và 65.000 người ở Kenya.
Châu Á cũng là khu vực có số người nhiễm HIV được điều trị ARV tăng
nhanh trong những năm qua. Cuối năm 2012 có 983.000 người nhiễm HIV điều trị
ARV, tăng khoảng 100.000 người so với năm 2011. Ấn Độ và Thái Lan là hai quốc gia có đóng góp lớn đối với việc mở rộng tiếp cận điều trị ARV tại khu vực này. Số người nhiễm HIV điều trị ARV tại Trung Quốc tăng từ 126.000 người năm 2011 lên
154.000 người vào năm 2012. Campuchia, quốc gia đã đạt được độ bao phủ điều trị ARV là 80% vào năm 2011 đã tăng số người nhiễm HIV được điều trị ARV lên khoảng 50.000 người vào năm 2012. Các quốc gia khác trong khu vực, bao gồm Papua New Guinea và Việt Nam cũng đã có sự nhảy vọt trong điều trị ARV [108].
Nhờ tăng cường điều trị ARV và các phác đồ điều trị ngày càng tốt hơn, tỷ lệ sống ở người nhiễm HIV dần tăng lên. Hình 1.1 biểu diễn sự thay đổi tỷ lệ sống được báo cáo ở người nhiễm HIV tại Đan Mạch 1995-2005 (Lohse N -2007) [62]. Điều trị càng sớm càng có hiệu quả, mặc dù tỷ lệ sống ở người nhiễm HIV không thể tương đương ở người không nhiễm. Mặt khác, khi thời gian sống được kéo dài ở những người được điều trị ARV, tác dụng không mong muốn của các thuốc biểu hiện ngày càng nhiều hơn.
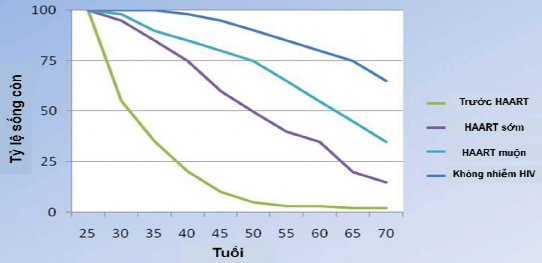
Hình 0.1. Sự thay đổi tỷ lệ sống (%) ở người nhiễm HIV trên 25 tuổi
*Nguồn: theo Lohse N. (2007)[62]
Khi việc điều trị ARV được mở rộng thì sự xuất hiện của HIV kháng thuốc (HIVKT) là điều không thể tránh khỏi [87]. Tình trạng này còn xuất hiện ở cả các
trường hợp được điều trị bằng phác đồ kháng HIV chuẩn và người bệnh có tuân thủ điều trị tốt [57].
1.2. Tổng quan về HIV và HIV kháng thuốc
1.2.1. Tổng quan về HIV
HIV, tác nhân gây hội chứng suy giảm miễn dịch mắc phải (AIDS), là một Retrovirút thuộc họ Lentivirút. HIV có vật liệu di truyền là ARN, trong quá trình nhân lên phải trải qua giai đoạn trung gian phiên mã phân tử từ ARN thành ADN sợi đôi nhờ enzyme phiên mã ngược RT (reverse transcriptase) của HIV. Do đặc tính này cũng như do tốc độ nhân lên nhanh, HIV có tỷ lệ đột biến gen và mang tính đa dạng di truyền cao. Có hai loại HIV-1 và HIV-2, trong đó HIV-1 là tác nhân gây bệnh thường gặp nhất trên toàn thế giới, trong đó có Việt Nam. HIV-2, chủ yếu lưu hành ở các nước châu Phi, ít gặp và có độc lực thấp hơn, thời gian chuyển từ nhiễm virút sang giai đoạn bệnh dài hơn nhưng vẫn có biểu hiện lâm sàng ở giai đoạn AIDS như HIV-1[17].HIV-1 và HIV-2 là các retrovirus thuộc họ Retroviridae, tộc Lentivirus. Đây là những virus có vỏ (vỏ ngoài peplon và vỏ trong capsid), trong lõi chứa 2 phân tử ARN đơn là bộ gen di truyền của HIV (genome), có khả năng tích hợp vào DNA của tế bào vật chủ. Điều này gây khó khăn lớn cho vật chủ để quét sạch virus, vì genome tiền virus có thể tồn tại mà không bị hệ thống miễn dịch và tránh được tác động của các chất kháng virus. Virus hoàn chỉnh có hình cầu đường kính 80-120 nm.
Chu kỳ nhân lên của HIV:
Xâm nhập tế bào: HIV chỉ có thể nhân lên ở bên trong tế bào người. Quá trình này bắt đầu khi hạt virus va vào một tế bào mà trên bề mặt của nó có dấu ấn CD4 (gọi là tế bào TCD4+). Các gai trên bề mặt của hạt virus gắn vào CD4, với sự giúp đỡ của các đồng thụ thể CXCR4 và CCR5, và cho phép vỏ của virus hoà vào màng tế bào.