Tại khoa Phẫu Thuật tạo hình thẩm mĩ và hàm mặt, Bệnh viện E Hà Nội, dựa trên những kinh nghiệm và hiểu biết đã có, chúng tôi mong muốn tìm ra một vật liệu lót khoang âm đạo mới khắc phục được những nhược điểm của các vật liệu đã được sử dụng phổ biến trước đó. Môi bé âm hộ có đặc điểm mô học tương đối giống với niêm mạc âm đạo bình thường, có thể thu thập dễ dàng và đảm bảo tính thẩm mỹ cho bệnh nhân. Tuy nhiên các dữ liệu về hiệu quả giải phẫu và chức năng sinh lý của phẫu thuật tạo hình âm đạo sử dụng môi bé âm hộ trên thế giới nói chung và Việt Nam nói riêng hiện nay là rất hạn chế.
Vì vậy, chúng tôi tiến hành nghiên cứu đề tài “Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser” với hai mục tiêu chính:
- Mô tả đặc điểm lâm sàng và cận lâm sàng của các bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser phẫu thuật tạo hình âm đạo bằng mảnh ghép môi bé âm hộ.
- Đánh giá bước đầu kết quả sau phẫu thuật tạo hình âm đạo bằng mảnh ghép niêm bé âm hộ.
CHƯƠNG 1. TỔNG QUAN
1.1. ĐẶC ĐIỂM GIẢI PHẪU VÀ HÌNH THÁI CỦA HỆ SINH DỤC NỮ
Hệ sinh dục nữ bao gồm các cơ quan sinh dục trong và ngoài. Cơ quan sinh dục trong bao gồm buồng trứng, vòi tử cung hay ống dẫn trứng, tử cung, âm đạo và các cơ quan bên ngoài gồm âm vật và tập hợp các thành phần gò mu, môi lớn, môi bé, tiền đình âm đạo gọi chung là âm hộ [60, 3].
Có thể bạn quan tâm!
-
 Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 1
Đánh giá bước đầu kết quả tạo hình âm đạo bằng mảnh ghép môi bé âm hộ cho bệnh nhân nữ mắc hội chứng Mayer – Rokitansky – Kuster – Hauser - 1 -
![Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].
Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33]. -
 Ngay Sau Khi Tháo Khuôn Nong, Bệnh Nhân Được Đánh Giá:
Ngay Sau Khi Tháo Khuôn Nong, Bệnh Nhân Được Đánh Giá: -
 Âm Hộ Và Niêm Mạc Âm Đạo Ở Bệnh Nhân Sau Mổ 4 Tháng.
Âm Hộ Và Niêm Mạc Âm Đạo Ở Bệnh Nhân Sau Mổ 4 Tháng.
Xem toàn bộ 88 trang tài liệu này.
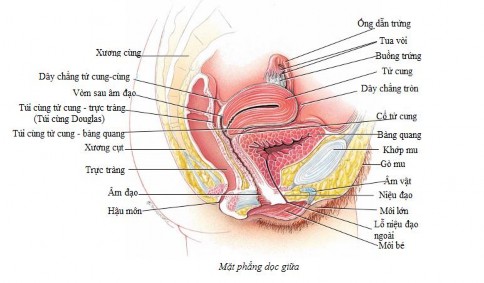
Hình 1.1. Cơ quan sinh dục nữ trên thiết đồ đứng dọc của chậu hông [60].
1.1.1. Cơ quan sinh dục trong
1.1.1.1. Âm đạo
Âm đạo là một ống xơ cơ đàn hồi có chiều dài khoảng 7-10 cm có khả năng giãn nở đáng kể, được lót bên trong bởi một lớp biểu mô lát tầng không sừng hóa, trải dài từ tiền đình âm đạo đến tử cung. Thành trước âm đạo liên quan với đáy bàng quang ở phía trên và niệu đạo ở dưới. Thành sau âm đạo ngăn cách với trực tràng bởi túi cùng Douglas. Đầu trên âm đạo bám vào cổ tử cung và cùng với phần âm đạo của cổ tử cung tạo thành vòm âm đạo. Xung quanh đầu dưới âm đạo có hành tiền đình và cơ hành xốp có vai trò như là một cơ thắt âm đạo. Ở nữ giới chưa quan hệ tình dục, đầu dưới thường được đậy bằng một màng niêm mạc thủng (màng trinh). Bình thường, trục của âm đạo và tử cung tạo với nhau một góc 90°.
a. Cấu trúc mô học ống âm đạo
Thành âm đạo được cấu tạo bởi ba lớp [1, 55]:
+ Trong cùng là lớp niêm mạc với nhiều nếp gấp ngang được lợp bởi biểu mô lát tầng không sừng hóa và được bao phủ bởi một lớp chất nhày do tuyến cổ tử cung và một phần các tuyến ở tiền đình âm đạo tiết ra. Estrogen thúc đẩy việc tích trữ glycogen ở lớp giữa và lớp trên của biểu mô. Khi các tế bào biểu mô già cỗi và bong ra, glycogen được giải phóng và chuyển hóa bởi vi khuẩn tạo ra axit lactic giúp làm giảm độ pH trong lòng ống và ức chế sự phát triển của mầm bệnh.
Về lớp đệm, mô liên kết dưới biểu mô tạo thành các nhú chân bì và chia thành 2 lớp. Lớp sát với biểu mô có nhiều tế bào liên kết, lớp sát với thớ cơ chứa nhiều tĩnh mạch, sợi chun. Các tế bào lympho và bạch cầu (chủ yếu là bạch cầu trung tính) có mặt trong mô liên kết. Rải rác có những nang bạch huyết. Âm đạo có một số đầu tận của thần kinh cảm giác, nhiều hơn ở 1/3 dưới âm đạo. Không có tuyến ở lớp đệm.
+ Lớp giữa là lớp cơ, được chia thành 2 thớ, cơ dọc ở ngoài và cơ vòng ở trong. Lớp cơ ngoài tiếp nối với lớp tương đương của tử cung và dày hơn nhiều so với lớp trong.
+ Lớp ngoài cùng gồm một lớp mô liên kết dày đặc bên trong và một lớp mô liên kết lỏng lẻo bên ngoài. Lớp mô liên kết bên trong chứa nhiều sợi chun giúp tăng khả năng chun giãn của thành âm đạo. Lớp bên ngoài chứa nhiều mạch máu, mạch bạch huyết, và thần kinh.
Biểu mô lát tầng
không sừng hóa
Lớp đệm
Lớp cơ vòng
Lớp cơ dọc
Hình 1.2. Cơ quan sinh dục nữ trên thiết đồ đứng dọc của chậu hông [55].
Các tế bào trong biểu mô lát tầng không sừng hóa thường sáng màu do có nhiều glycogen trong tế bào chất của chúng. Lớp đệm được nhận biết bởi sự phong phú của các mạch máu thành mỏng.
b. Mạch máu và thần kinh của âm đạo
Động mạch âm đạo là các nhánh âm đạo tách từ động mạch tử cung, động mạch trực tràng giữa và động mạch chậu trong.
Tĩnh mạch âm đạo tạo thành 1 đám rối nối với đám rối tĩnh mạch tử cung ở trên, đám rối tĩnh mạch bàng quang ở trước và sau cùng đổ vào tĩnh mạch chậu trong. Bạch mạch âm đạo: đổ vào chuỗi hạch động mạch tử cung hoặc chuỗi động mạch âm đạo rồi đổ vào các hạch chậu.
Thần kinh: gồm các nhánh tách ra từ đám rối hạ vị.
1.1.1.2. Tử cung và vòi tử cung
Tử cung nằm giữa chậu hông bé, giữa bàng quang và trực tràng, thông với các vòi tử cung ở trên và liên tiếp với âm đạo ở dưới. Tử cung là một cơ quan rỗng, hình quả lê, là nơi trứng làm tổ, chứa đựng và nuôi dưỡng thai nhi cho tới khi ra đời. Tử cung được chia làm hai phần là thân tử cung tạo nên 2/3 trên và cổ tử cung chiếm 1/3 dưới. Khoang rỗng bên trong tử cung là một khoang hẹp, được chia thành buồng tử cung và ống cổ tử cung. Thành tử cung gồm 3 lớp: lớp phúc mạc, lớp cơ và lớp niêm mạc. Âm đạo bám quanh cổ tử cung, chia cổ tử cung thành phần trên âm đạo và phần âm đạo. Các dây chằng rộng, dây chằng tròn, dây chằng cổ tử cung là những phương tiện neo giữ tử cung tại chỗ. Nguồn cấp máu chính cho tử cung là động mạch tử cung.
Có 2 vòi tử cung, mỗi vòi dài khoảng 10 cm, nằm ở hai bên tử cung, trong bờ trên của dây chằng rộng. Vòi tử cung có đầu trong đi vào góc trên ngoài của buồng tử cung và đầu ngoài mở ra ổ phúc mạc. Từ ngoài vào trong, vòi được chia làm 4 phần là phễu vòi, bóng vòi, eo vòi và phần tử cung. Phần đầu vòi có các tua vòi gắn vào buồng trứng có tác dụng bắt trứng rụng và dẫn trứng vào trong buồng tử cung.
1.1.1.3. Buồng trứng
Ở phụ nữ chưa sinh nở, buồng trứng nằm ở phía sau và dưới phần ngoài vòi tử cung. Buồng trứng có hình hạt đậu dẹt, khoảng 3 cm chiều dài, 1,5 cm chiều rộng và 1 cm chiều dày. Đầu trên của buồng trứng là nơi bám của tua buồng trứng của vòi tử cung. Lớp ngoài của buồng trứng gọi là lớp vỏ, có chứa nang noãn, có chất đệm bao quanh. Lớp giữa là tuỷ của buồng trứng, cuống phía trong của buồng trứng có những mạch máu vào thần kinh đi vào.
Buồng trứng của người phụ nữ tương đương với tinh hoàn của nam giới, bên cạnh việc chứa nang noãn nó còn sản sinh ra một số hormone, chủ yếu là estrogen, progesteron.
1.1.2. Cơ quan sinh dục ngoài
Cơ quan sinh dục ngoài của nữ bao gồm âm hộ và âm vật.
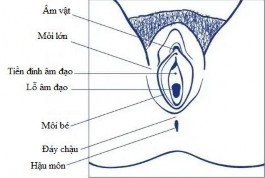
Hình 1.3. Cơ quan sinh dục ngoài của nữ [31].
1.1.2.1. Âm hộ
Âm hộ gồm gò mu, môi lớn, môi bé và tiền đình âm đạo.
- Gò mu: Một gò nhô lên liên tiếp với thành bụng phía trên và nếp lằn bẹn.
- Môi lớn: Hai nếp da lớn tạo nên giới hạn bên của âm hộ.
- Môi bé: Hai nếp da nhỏ hơn nằm giữa các môi lớn.
- Tiền đình âm đạo là khoảng lõm nằm giữa mặt trong hai môi bé, sau âm vật và trước hãm môi âm hộ.
1.1.2.2. Âm vật
Âm vật tương đương với dương vật ở nam giới và được tạo nên bởi hai vật hang. Âm vật nằm trước tiền đình âm đạo, dưới khớp mu, trên lỗ niệu đạo. Phía dưới âm vật có một nếp niêm mạc gọi là hãm âm vật.
1.1.2.3 Mạch và thần kinh của âm hộ
Động mạch của gò mu, môi lớn và môi bé là động mạch thẹn ngoài tách từ động mạch đùi. Động mạch của âm hộ, hành tiền đình, tuyến tiền đình là các nhánh của động mạch đáy chậu nông. Nhánh hang và nhánh lưng âm vật tách từ động mạch thẹn trong.
Tĩnh mạch đổ vào các tĩnh mạch lưng nông và lưng sâu rồi vào các đám rối tĩnh mạch đổ về các tĩnh mạch thẹn trong và thẹn ngoài.
Thần kinh của gò mu và môi lớn là các nhánh sinh dục của các dây thần kinh chậu bẹn và sinh dục đùi. Các phần khác do các nhánh đáy chậu của thần kinh thẹn. Có 1 số sợi giao cảm và thực vật từ đám rối hạ vị đi vào hành tiền đình, tuyến tiền đình và vật hang âm vật.
1.2. HỘI CHỨNG MAYER – ROKITANSKY– KUSTER – HAUSER
1.2.1. Đặc điểm lâm sàng
Hội chứng MRKH là một dị tật bẩm sinh của đường sinh dục nữ. Do các rối loạn trong quá trình phát triển của củ Muller dẫn đến sự giảm sản hoặc bất sản âm đạo và tử cung. Hội chứng MRKH được chia làm hai thể: thể điển hình chỉ bao gồm bất sản tử cung và 4/5 trên của âm đạo và thể không điển hình kèm theo một số dị tật ngoài hệ sinh dục như thận, tim mạch, thần kinh hay thính lực [46].
Nguyên nhân gây hội chứng này vẫn chưa thực sự rõ ràng. Những dữ liệu hạn chế cho đến nay gợi ý rằng có sự liên quan giữa bệnh với sự bất thường của gen Wnt- 4 [56]. Sự di truyền bệnh trong phả hệ gia đình không liên tục và triệu chứng lâm sàng không tương đồng giữa các thành viên [20].
Bệnh nhân thường đến khám với các triệu chứng như không có kinh nguyệt mặc dù đã đến tuổi dậy thì, đau bụng vùng chậu, gặp khó khăn trong quan hệ tình dục và vô sinh. Chiều cao, cân nặng và các đặc tính sinh dục thứ phát như hình dạng bên ngoài âm đạo, kích thước vú và sự phát triển lông mu là bình thường trong hầu hết các trường hợp. Tuy nhiên khi thăm khám phụ khoa sẽ phát hiện âm đạo ngắn, dài từ 0,5-2cm hoặc chỉ là một lỗ tịt, không thấy cổ tử cung tại vị trí vòm âm đạo [46].
Chẩn đoán phân biệt cho một bệnh nhân có biểu hiện vô kinh nguyên phát và âm đạo ngắn bao gồm màng trinh không thủng, vách ngăn ngang âm đạo hoặc tịt cổ tử cung. Bệnh nhân có vách ngăn ngang âm đạo thường sẽ có màng trinh bình thường với phần gần của ống âm đạo bị tắc nghẽn. Khám trực tràng sẽ xác định được khối phồng của âm đạo. Ở thanh thiếu niên hoặc phụ nữ bị teo cổ tử cung, âm đạo thường ngắn lại hoặc có thể xuất hiện như một vết lõm.
Hội chứng MRKH cũng được chẩn đoán phân biệt với Hội chứng không nhạy cảm androgen (AIS). Bệnh nhân AIS có vẻ bề ngoài giống nữ giới nhưng không có kinh nguyệt khi đến tuổi dậy thì. Thăm khám thấy tuyến vú có phát triển, lông mu và
lông nách ít hoặc không có. Âm đạo thường ngắn, tử cung hoặc cổ tử cung không phát triển, tinh hoàn thường tìm thấy trong ổ bụng. Chẩn đoán hội chứng AIS được thực hiện bằng cách định lượng nồng độ Testosterone trong huyết thanh cho kết quả bình thường, tiếp theo là phân tích nhiễm sắc thể cho kết quả 46, XY [6].
1.2.2. Đặc điểm cận lâm sàng
Cộng hưởng từ (MRI) hiện nay được cho là phương pháp có giá trị nhất và được xem như tiêu chuẩn vàng trong chẩn đoán hội chứng MRKH [46, 28]. MRI không yêu cầu xâm lấn, bệnh nhân không phải chịu tia X và cho hình ảnh rõ nét về các cấu trúc như âm đạo ngắn, có hay không có tàn dư tử cung bao gồm cả sự có mặt của nội mạc tử cung. Do đó MRI góp phần quan trọng trong cả chẩn đoán và lập kế hoạch điều trị.
Siêu âm có thể dễ dàng tiếp cận và sẵn có ở nhiều cơ sở, nhưng không phải lúc nào nó cũng hiệu quả trong việc xác định các cấu trúc buồng trứng đa nang và hoặc tình trạng kém phát triển hoặc vị trí bất thường của tử cung/buồng trứng trong khung chậu. Giá trị của siêu âm cũng tùy thuộc vào kinh nghiệm và trình độ của người thực hiện.
Mặc dù nội soi ổ bụng ít khi được chỉ định để chẩn đoán nhưng cũng rất hữu ích trong việc thăm dò trực quan các cấu trúc trong khung chậu, phẫu thuật cắt bỏ tử cung mất chức năng, tử cung nhi tính còn nội mạc tử cung gây đau bụng hạ vị tương tự như đau bụng chu kỳ kinh nguyệt, xử lý các tổn thương như u quái nếu có. Trong những trường hợp bít tắc tử cung bán phần đã được xác định, có thể tiến hành nội soi ổ bụng để loại bỏ những cấu trúc gây bít tử cung một bên hoặc hai bên [6].
Các bệnh nhân MRKH có bộ nhiễm sắc thể nữ (46,XX) và kết quả định lượng nồng độ hormone sinh dục nữ trong máu có giới hạn bình thường.
Cần đánh giá các dị tật bẩm sinh phối hợp ở các cơ quan khác như siêu âm/chụp thận – tiết niệu, Xquang cột sống, siêu âm tim hay đo thính lực bởi theo một nghiên cứu toàn quốc tại Đan Mạch của Morten Herlin và cộng sự công bố năm 2020, tỷ lệ dị tật bẩm sinh đi kèm với hội chứng MRKH là rất đa dạng cơ quan như thận (34,2%), xương (12,5%), tim mạch (3,6%) và thính lực (1,8%) [27].
1.3. CÁC PHƯƠNG PHÁP ĐIỀU TRỊ
Mục tiêu của điều trị hội chứng MRKH là tạo hình khoang âm đạo sao cho khoang ở đúng vị trí, có độ co giãn, có khả năng tiết dịch và kích thước phù hợp với
hoạt động tình dục và ít ảnh hưởng đến nơi cho vật liệu tạo hình. Trên thế giới có hai phương pháp tạo hình âm đạo: phương pháp không phẫu thuật và phương pháp phẫu thuật, mỗi phương pháp đều có ưu nhược điểm riêng.
1.3.1. Các phương pháp điều trị không phẫu thuật
1.3.1.1. Phương pháp của Frank
Năm 1938, Robert T.Frank lần đầu tiên giới thiệu phương pháp nong cơ học sử dụng bộ khuôn hình trụ làm từ thủy tinh cho bệnh nhân mắc dị tật không âm đạo. Khi nong, bệnh nhân nằm ở tư thế sản khoa và giữ khuôn thủy tinh ở trung tâm của lỗ âm đạo tịt rồi đẩy theo hướng sau – trong. Một khi chiều dài âm đạo bệnh nhân đủ sâu, họ có thể đặt khuôn trong âm đạo suốt đêm với miếng dán cố định. Trong vòng sáu đến tám tuần, chiều dài của âm đạo đạt từ 2,5 đến 2,75 inches. Những chiếc khuôn về sau tăng dần đường kính lên 2 cm và duy trì cho đến khi bệnh nhân có bạn tình hoặc kết hôn. Bệnh nhân cũng được khuyến cáo nên thao tác nhẹ nhàng khi nong để tránh làm tổn thương niêm mạc, biểu hiện bằng sự xuất hiện những vết đốm đỏ trên bề mặt [22]. Sau khi ra đời, phương pháp nong của Frank cũng được nhiều tác giả đưa vào sử dụng nghiên cứu của họ và cho thấy tỉ lệ thành công rất khác nhau (43- 91,9%) [53, 54, 21]. Sau này, phương pháp nong không còn được ưu chuộng nhiều vì những hạn chế như bệnh nhân bị mỏi tay khi giữ khuôn, thiếu động lực để duy trì trong thời gian dài, khi nong bệnh nhân không thực hiện được các hoạt động khác [8, 33].
1.3.1.2. Phương pháp của Ingram
Nhằm khắc phục những hạn chế trong phương pháp của Frank, năm 1981 Ingram thiết kế một dụng cụ có dạng ghế ngồi với phần tiếp xúc có hình dạng yên xe đạp để gắn khuôn nong lên trên. Nhờ sức nặng của bệnh nhân khi ngồi, bệnh nhân có thể vừa nong vừa thực hiện các hoạt động khác như học tập, làm việc, đọc sách hay xem phim. Kết quả ban đầu là khả quan trên 12 bệnh nhân MRKH với 9 bệnh nhân hài lòng, 1 bệnh nhân chấp nhận được và 2 trường hợp thất bại vì họ chưa đủ trưởng thành và cho rằng việc nong giãn nở âm đạo là phản cảm [33]. Tỉ lệ thành công của phương pháp này cũng được một số nghiên cứu về sau kiểm chứng lại. Roberts và cộng sự đã báo cáo tỷ lệ thành công 91.9% khi sử dụng phương pháp của Ingram trong nghiên cứu của họ trên 37 bệnh nhân mắc MRKH [52].
Tuy vậy, phương pháp nong âm đạo vẫn còn tồn tại một số hạn chế là thời gian nong kéo dài nhiều tháng, có khi lên đến hàng năm. Yêu cầu nong hằng ngày sẽ liên


![Bộ Khuôn Nong Âm Đạo Và Các Loại Ghế Đi Kèm [33].](https://tailieuthamkhao.com/uploads/2024/09/11/danh-gia-buoc-dau-ket-qua-tao-hinh-am-dao-bang-manh-ghep-moi-be-am-ho-3-1-120x90.png)

