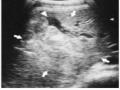
- Dấu hiệu xẹp tĩnh mạch chủ dưới: Tĩnh mạch chủ dưới được coi là xẹp nếu đường kính trước – sau của nó dưới mức tĩnh mạch thận nhỏ hơn ¼ đường kính ngang và sự thay đổi không phải do nén bên ngoài [21].
Hình 1.13: xẹp tĩnh mạch chủ dưới (mũi tên), có mạch đang chảy máu.
Nguồn: Shanmuganathan K, Mirvis SE [21].
1.5.3.3. Phân loại mức độ tổn thương gan trên CLVT
Đã có những hệ thống phân loại tổn thương khác nhau được đưa ra như phân loại của Moore năm 1979 và phân loại của Mirvis năm 1989. Năm 1994, Moore và Hội Phẫu Thuật Chấn Thương Mỹ (American Association for the Surgery of Trauma - AAST) đã chia tổn thương gan thành 6 độ [15]. Phân độ này được cập nhật năm 2018, là hệ thống được sử dụng rộng rãi trong CTG. Bảng cập nhật kết hợp chấn thương mạch máu, là tiêu chí hình ảnh cho CTG [22].
Bảng 1.1: Phân độ CTG theo AAST 2018.
Tụ máu dưới bao gan <10% diện tích bề mặt hay vết rách hình bao, độ sâu nhu mô < 1cm. | |
Độ II | Tụ máu dưới bao gan 10–50% diện tích bề mặt, tụ máu trong nhu mô đường kính < 10cm hoặc rách nhu mô sâu 1-3cm, dài < 10 cm. |
Độ III | Tụ máu dưới bao > 50% diện tích bề mặt của tụ máu dưới bao hoặc nhu mô bị vỡ, tụ máu trong nhu mô > 10cm hay lan rộng hoặc rách nhu mô sâu > 3cm. Tổn thương mạch máu với chảy máu được giới hạn trong nhu mô gan. |
Độ IV | Rách tách rời nhu mô 25 – 75% trong 1 thuỳ gan hay 1- 3 phân thuỳ trong 1 thuỳ gan (Couinaud). Tổn thương mạch máu, chảy máu từ nhu mô gan vào khoang phúc mạc. |
Độ V | Rách tách rời nhu mô > 75% trong 1 thuỳ gan. Tổn thương tĩnh mạch trên gan hay tĩnh mạch chủ dưới. |
Có thể bạn quan tâm!
-
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 1
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 1 -
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 2
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 2 -
 Tụ Máu Dưới Bao Gan Có Dạng Hình Liềm (Mũi Tên Dài) Hay Thấu Kính Và Các Khối Máu Tụ Trong Nhu Mô Gan (Mũi Tên Ngắn).
Tụ Máu Dưới Bao Gan Có Dạng Hình Liềm (Mũi Tên Dài) Hay Thấu Kính Và Các Khối Máu Tụ Trong Nhu Mô Gan (Mũi Tên Ngắn). -
 Thời Gian Từ Khi Chấn Thương Đến Lúc Vào Viện:
Thời Gian Từ Khi Chấn Thương Đến Lúc Vào Viện: -
 Các Triệu Chứng Thực Thể Khám Bụng
Các Triệu Chứng Thực Thể Khám Bụng -
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 7
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 7
Xem toàn bộ 82 trang tài liệu này.
Nguồn: Morell-Hofert, D., Primavesi, F., Fodor, M. et al (2020) [22].
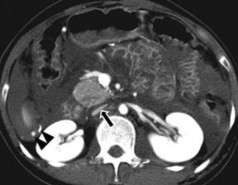
Hình 1.14: CTG độ I. Rách nhu mô: đường vỡ sâu < 1cm (mũi tên).
Nguồn: Shanmuganathan K, Mirvis SE [21].
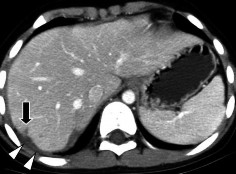
Hình 1.15: CTG độ II. Rách nhu mô sâu 1-3 cm, dài < 10 cm (mũi tên).
Hình 1.16: CTG độ II. Tụ máu dưới bao gan 10–50% diện tích bề mặt.
Nguồn: Shanmuganathan K, Mirvis SE [21].
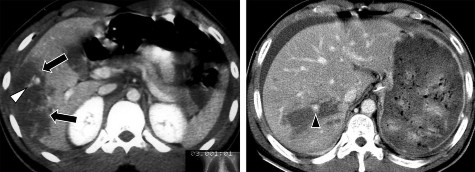
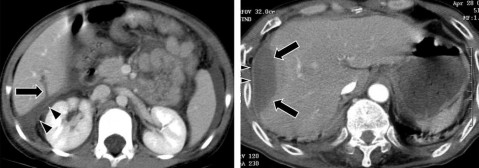
Hình 1.17. CTG độ III. Tụ máu góc dưới thùy gan phải (mũi tên) > 10cm.
Hình 1.18. CTG độ III. Rách nhu mô gan > 3cm thùy gan phải, chảy máu.
Nguồn: Shanmuganathan K, Mirvis SE [21].
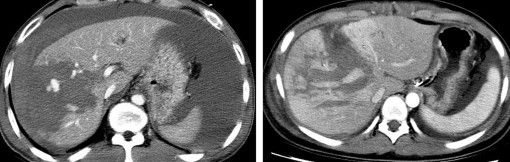
Hình 1.19. CTG độ IV. Rách nhu mô
> 50% thùy gan phải.
Hình 1.20. CTG độ IV, rách nhu mô nhiều hạ phân thùy gan T.
Nguồn: Shanmuganathan K, Mirvis SE [21].
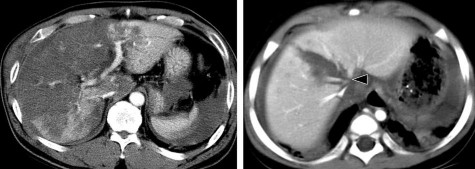
Hình 1.21. CTG độ V. Rách nhu mô gan thùy gan P và thùy gan T.
Hình 1.22. CTG độ V. Vết rách gan sâu, tổn thương vào các TM gan.
Nguồn: Shanmuganathan K, Mirvis SE [21].
Theo một số tác giả, tỷ lệ CTG độ I là 1,2 – 35,8%; độ II là 18,1 – 27,3%; độ III là 21,6 – 44,0%; độ IV là 10,8 – 28,3%; độ V là 4,5 – 8,4% [2, 7, 34].
1.5.3.4 Biến chứng CTG:
Chảy máu muộn: là biến chứng thường gặp nhất tỷ lệ 1,7% - 5,9% trường hợp CTG điều trị bảo tồn [8, 17]. Trên phim CLVT thấy khối máu tụ.
Hình 1.23. Chụp CLVT tiêm cản quang, nhiều vết rách và tụ máu nhu mô gan.
Hình 1.24. Phim chụp lại thấy khối tụ máu dưới bao mới phát triển do chảy máu muộn (mũi tên).
Nguồn: Shanmuganathan K, Mirvis SE [21].
Áp xe gan hoặc quanh gan: Tỷ lệ 0,6% đến 4% [20, 28]. Trên phim chụp CLVT trước và sau tiêm thuốc cản quang, ổ áp xe là khối tỷ trọng dịch, trong
lòng có thể có hơi. Thành khối áp xe bắt thuốc cản quang, đường viền giảm tỷ trọng do phù nề tổ chức xung quanh.
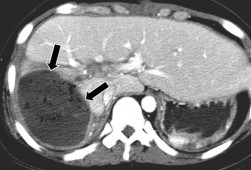
Hình 1.25. Áp xe gan sau CTG trên phim chụp CLVT (mũi tên).
Nguồn: Shanmuganathan K, Mirvis SE [21].
Giả phình động mạch gan: Phình động mạch gan do tổn thương động mạch thông vào nhu mô gan và được tổ chức xơ bao bọc lại, tỷ lệ được báo cáo là khoảng 1% [10]. Chụp CLVT trước và sau tiêm thuốc cản quang, tổn thương là một ổ tròn khu trú, ngấm thuốc mạnh và đồng thời cùng động mạch chủ.
Hình 1.26: Giả phình động mạch gan (mũi tên).
(Trên phim CLVT/ Phim chụp mạch trước khi nút/ Sau điều trị)
Nguồn: Shanmuganathan K, Mirvis SE [21].
Các biến chứng đường mật: Trên CLVT, lượng dịch tự do tăng lên trong khoang phúc mạc và sự tăng cường và dày lên của phúc mạc gợi ý chẩn đoán viêm phúc mạc mật [21].
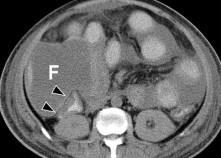
Hình 1.27: Viêm phúc mạc mật. Chụp CLVT không tiêm thuốc cản quang thu được sau 5 tuần (mũi tên).
Nguồn: Shanmuganathan K, Mirvis SE [21].
1.5.4. Cộng hưởng từ
Chụp cộng hưởng từ được sử dụng ở những bệnh nhân trẻ hoặc phụ nữ có thai bị chấn thương lo ngại về vấn đề an toàn bức xạ do tia X. Được chỉ định ở những trường hợp suy thận hoặc dị ứng với thuốc cản quang. Cộng hưởng từ đường mật tuỵ (MRCP) có thể sử dụng để đánh giá tổn thương đường mật [28].
1.6. Các phương pháp điều trị CTG
1.6.1. Điều trị bảo tồn không mổ
Hầu hết các tác giả cho rằng chỉ có thể điều trị bảo tồn cho những BN có huyết động ổn định, những trường hợp vào viện trong tình trạng sốc có tỷ lệ phải mổ cấp cứu rất cao.
Tác giả Croce thấy tỷ lệ bảo tồn thành công 73,5% ở những BN huyết động ổn định sau bù dịch [29]. Trong quá trình theo dõi phát hiện các biến chứng.
1.6.2. Điều trị nút mạch
Vào những năm cuối của thập niên 70 can thiệp nội mạch trong CTG được xem là phương pháp điều trị an toàn và hiệu quả trong việc kiểm soát chảy
máu sau mổ, chảy máu đường mật và thông động tĩnh mạch, giảm tỷ lệ biến chứng và số lượng máu phải truyền [30].
1.6.3. Các phương pháp điều trị phẫu thuật
1.6.3.1. Chỉ định mổ
Những BN sốc mất máu nặng, sốc không hồi phục sau khi hồi sức tích cực, BN có chẩn đoán CTG phải mổ hay điều trị bảo tồn không kết quả [31].
1.6.3.2. Hồi sức trước mổ
Thông khí đường thở, hỗ trợ hô hấp. Hỗ trợ tuần hoàn: Đảm bảo 2 đường truyền tĩnh mạch. Đặt sonde dạ dày, sonde niệu đạo bàng quang theo d i tình trạng tưới máu thận và loại trừ tổn thương đường tiết niệu [28].
1.6.3.3. Xử trí thương tổn trong mổ
- Cầm máu tạm thời: Ép gan bằng tay, thủ thuật Pringle, chèn gạc cầm máu, kẹp động mạch chủ hoặc chẹn ĐM chủ dưới cơ hoành
- Cầm máu triệt để: Đốt điện hoặc khâu cầm máu, thắt ĐM gan chọn lọc
- Phương pháp ghép gan: Ghép gan là giải pháp cuối cùng cho những thương tổn gan không thể sửa chữa được.
CHƯƠNG 2: ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
2.1.1. Đối tượng
Bệnh nhân CTG không phân biệt tuổi, giới, nghề nghiệp và nơi cư trú được chẩn đoán bằng chụp CLVT tại khoa CĐHA và điều trị tại Bệnh Viện E từ tháng 04/2021 đến hết tháng 01/2022 và tại Bệnh Viện Hữu Nghị Việt Đức từ tháng 12/2021 đến tháng 03/2022.
2.1.2. Tiêu chuẩn lựa chọn bệnh nhân
Tất cả các bệnh nhân CTG được chẩn đoán bằng CLVT tại khoa CĐHA Bệnh viện E và tại Bệnh Viện Hữu Nghị Việt Đức.
Hồ sơ bệnh án đầy đủ được lưu trữ tại kho lưu hồ sơ của Bệnh viện.
2.1.3. Tiêu chuẩn loại trừ
Bệnh nhân chụp CLVT ở các cơ sở Y tế khác
BN mắc bệnh lý gan từ trước chấn thương là yếu tố thuận lợi làm vỡ gan. Trường hợp đa chấn thương nặng ảnh hưởng huyết động.
2.2. Địa điểm và thời gian nghiên cứu
Đề tài khóa luận được thực hiện tại Khoa Ngoại và Khoa Chẩn đoán hình ảnh của Bệnh viện E và tại Khoa Cấp cứu bụng và Khoa Chẩn đoán hình ảnh của Bệnh Viện Hữu Nghị Việt Đức.
Thời gian: từ tháng 04/2021 đến tháng 03/2022
2.3. Phương pháp nghiên cứu
2.3.1. Thiết kế nghiên cứu
Nghiên cứu được thiết kế theo phương pháp mô tả cắt ngang.