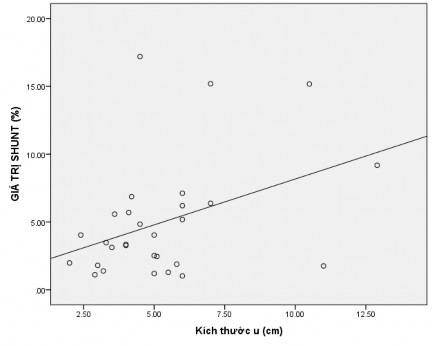
Biểu đồ 3.4. Mối liên quan của shunt gan – phổi với kích thước khối u trước điều trị SIRT
Nhận xét:
Có mối tương quan tuyến tính thuận giữa giá trị shunt gan-phổi với kích thước khối u của bệnh nhân (p=0,034, r= 0,394).
CHƯƠNG 4: BÀN LUẬN
4.1. ĐẶC ĐIỂM CHUNG CỦA ĐỐI TƯỢNG NGHIÊN CỨU
4.1.1. Về giới tính, tuổi
a, Đặc điểm về tuổi
Trong nghiên cứu này, tuổi trung bình của BN là 60,2 ± 9,2 tuổi; trong đó BN trẻ nhất 34 tuổi, lớn tuổi nhất 77 tuổi. Nhóm tuổi chiếm tỉ lệ cao nhất là từ 51-70 tuổi (75,9%). Như vậy tuổi mắc bệnh khá là đa dạng ở tất cả các nhóm tuổi. Kết quả này tương tự so với các nghiên cứu về UTBMTBG ở Việt Nam. Theo Nguyễn Duy Anh và cộng sự nghiên cứu trên 44 bệnh nhân HCC năm 2021 độ tuổi mắc bệnh trung bình của bệnh nhân là 60,6 ± 9,9 tuổi, nhóm tuổi có tỉ lệ mắc bệnh cao nhất cũng là trên 60 tuổi chiếm 56,8%[1]. Nghiên cứu của Đào Việt Hằng từ năm 2011 đến 2016 trên 130 bệnh nhân RFA tại Bệnh viện Bạch Mai độ tuổi mắc bệnh trung bình là 57,5 ± 10,2, tuổi mắc bệnh trẻ nhất là 30, tuổi mắc bệnh cao nhất là 81, nhóm tuổi có nguy cơ cao nhất cũng là 51-70 tuổi[7]. Tuy nhiên, kết quả nghiên cứu này của chúng tôi cũng có sự khác biệt về nhóm tuổi mắc bệnh chiếm tỉ lệ cao so với các nghiên cứu trên thế giới. Trong một nghiên cứu ở Anh năm 2014, tỉ lệ mắc bệnh cao nhất ở những người 75 tuổi trở lên: tỉ lệ mắc UTBMTBG cao nhất ở nhóm tuổi 70-80 tuổi[36].
Sự giống và khác nhau như trên có lẽ do đặc điểm về yếu tố nguy cơ gây nên HCC. Tại Việt Nam, nhiễm HBV là yếu tố nguy cơ chủ yếu dẫn tới HCC, như trong nghiên cứu này của chúng tôi là 23 BN (79,3%) số bệnh nhân mắc HBV, nghiên cứu của Đào Việt Hằng là 73,5% số bệnh nhân mắc HBV, nghiên cứu của Vũ Mạnh Duy là 81,92% số bệnh nhân[7]. Mặt khác, ở Việt Nam, HBV thường bị nhiễm lúc nhỏ, vậy nên độ tuổi mắc bệnh trung bình là thấp hơn so với nghiên cứu của Anh, đây là những nơi có tỉ lệ mắc HBV thấp[36]. Như vậy tuổi mắc bệnh cũng có mối liên quan với yếu tố dịch tễ học.
Có thể bạn quan tâm!
-
 Điều Trị Ung Thư Biểu Mô Tế Bào Gan Bằng Phương Pháp Xạ Trị Trong Chọn Lọc – Selective Internal Radiotherapy (Sirt)
Điều Trị Ung Thư Biểu Mô Tế Bào Gan Bằng Phương Pháp Xạ Trị Trong Chọn Lọc – Selective Internal Radiotherapy (Sirt) -
 Hình Ảnh Nút Bằng Coils Động Mạch Vị Tá Tràng Và Động Mạch Vành Vị Phải Trước Khi Bơm Dược Chất Phóng Xạ Vào Nhánh Mạch Nuôi U.
Hình Ảnh Nút Bằng Coils Động Mạch Vị Tá Tràng Và Động Mạch Vành Vị Phải Trước Khi Bơm Dược Chất Phóng Xạ Vào Nhánh Mạch Nuôi U. -
 Phân Bố Bệnh Theo Giới Của Đối Tượng Nghiên Cứu
Phân Bố Bệnh Theo Giới Của Đối Tượng Nghiên Cứu -
 Nhận xét đặc điểm xạ hình shunt gan - phổi trong phase I xạ trị trong chọn lọc bằng hạt vi cầu phóng xạ Y – 90 ở bệnh nhân ung thư biểu mô tế bào gan - 7
Nhận xét đặc điểm xạ hình shunt gan - phổi trong phase I xạ trị trong chọn lọc bằng hạt vi cầu phóng xạ Y – 90 ở bệnh nhân ung thư biểu mô tế bào gan - 7 -
 Nhận xét đặc điểm xạ hình shunt gan - phổi trong phase I xạ trị trong chọn lọc bằng hạt vi cầu phóng xạ Y – 90 ở bệnh nhân ung thư biểu mô tế bào gan - 8
Nhận xét đặc điểm xạ hình shunt gan - phổi trong phase I xạ trị trong chọn lọc bằng hạt vi cầu phóng xạ Y – 90 ở bệnh nhân ung thư biểu mô tế bào gan - 8
Xem toàn bộ 70 trang tài liệu này.
b, Đặc điểm về giới
Về phân bố giới tính, nam giới chiếm tỉ lệ chủ yếu trong nghiên cứu này với 24 BN (82,8%), nữ giới có 5 BN (17,2%). Sự chiếm ưu thế của nam giới trong nghiên cứu của chúng tôi cho kết quả tương tự các nghiên cứu về HCC khác. Ở Việt Nam, nghiên cứu của Vũ Mạnh Duy năm 2017 tỉ lệ nam giới
chiếm 83.13%, nữ giới chiếm 16,87%, tỉ lệ nam/nữ là 4,39/1[5].Trong nghiên cứu của tác giả Trần Tôn Thất Ngọc, tỉ lệ nam/ nữ là 5:1[17]. Nghiên cứu của Đào Việt Hằng từ 2011 đến 2016 tỉ lệ nam giới chiếm 82,3% nữ giới chiếm 17,7% và tỉ lệ nam/nữ là 4,7/1[7].
Sự khác nhau về tỉ lệ mắc bệnh giữa 2 giới có lẽ là do nam giới bị ảnh hưởng nhiều hơn bởi các yếu tố nguy cơ gây bệnh. Nam giới có tỉ lệ nhiễm virus viêm gan B và C cao hơn và thường có lối sống kém lành mạnh hơn nữ giới, hay lạm dụng rượu, hút thuốc lá nhiều hơn, có chỉ số khối cơ thể (BMI) cao hơn và có dự trữ sắt nhiều hơn so với nữ giới.
4.1.2. Các yếu tố nguy cơ
Trong nghiên cứu của chúng tôi, bệnh nhân mắc HBV chiểm tỉ lệ cao với 79,3%, bệnh nhân mắc xơ gan chiếm tỉ lệ 65,5%, BN mắc HCV chiếm tỉ lệ 3,7%; có 2 bệnh nhân sử dụng rượu thường xuyên và không có bệnh nhân nào đồng mắc cả HBV và HCV.
Tỉ lệ bệnh nhân mắc HBV trong nghiên cứu này là cao nhất (79,3%), mắc xơ gan chiếm tỉ lệ thứ 2 với tỉ lệ 65,5%. Viêm gan virus B vẫn là nguyên nhân chủ yếu trong hầu hết các nghiên cứu về ung thư gan ở Việt Nam. Nghiên cứu của tác giả Thái Doãn Kỳ có tỉ lệ BN uống rượu rất thấp (1%) trong khi tỉ lệ nhiễm HBV rất cao 90,5%[13]. Hay một nghiên cứu khác của tác giả Phạm Trung Dũng và cộng sự cho thấy có 70,7% BN có HBV, 5,7% BN sử dụng rượu thường xuyên[4]. Như vậy, mặc dù nhiễm HBV vẫn là yếu tố nguy cơ chủ yếu nhưng kết quả nghiên cứu này cũng gợi ý rằng ngày càng ghi nhận một số các yếu tố nguy cơ khác nữa như HCV, rượu trong cơ chế hình thành ung thư gan.
Trong tổng số 23 BN mắc HBV thì tại thời điểm chẩn đoán phát hiện bệnh ung thư gan, 10 BN đang được điều trị thuốc ức chế virus (43,5%), các BN khác mới phát hiện nhiễm HBV hoặc biết nhiễm HBV từ trước nhưng không điều trị. Như vậy trong công tác quản lí nhóm đối tượng nguy cơ cao trong việc sàng lọc ung thư gan giai đoạn sớm vẫn còn nhiều thách thức ở nước ta hiện nay.
4.1.3. Đặc điểm lâm sàng trước điều trị
Trong nghiên cứu, có 17 bệnh nhân vào viện có lí do đau hạ sườn phải chiếm tỉ lệ 58,6% chiếm tỉ lệ nhiều nhất; đứng thứ hai là vào viện có mệt mỏi với 13 BN (41,8%), 2 bệnh nhân có triệu chứng gầy sút cân và 9 bệnh nhân vào viện bởi các triệu trứng khác (đau ngực, đau đầu, chán ăn…) hoặc vô tình phát hiện bệnh khi đi khám sức khoẻ định kì. Các triệu chứng hầu hết đều không đặc hiệu, dễ khiến bệnh nhân chủ quan với tình trạng sức khoẻ. Có thể thấy rằng UTBMTBG là bệnh tiến triển thầm lặng, ở giai đoạn sớm, phần lớn các bệnh nhân không có triệu chứng rõ rệt hoặc biểu hiện dễ nhầm lẫn so với các triệu chứng của bệnh gan mạn tính khác như: mệt mỏi, đầy bụng, chán ăn, sốt nhẹ, đau tức nhẹ hạ sườn phải, đau xương khớp.
Kết quả nghiên cứu của chúng tôi có sự khác biệt so với các nghiên cứu trong nước. Nghiên cứu của Đào Việt Hằng năm 2016 triệu chứng hay gặp nhất là mệt mỏi (30%), đau hạ sườn phải (22,3%), gầy sút (13,8%), gan to (11,5%), lách to (6,2%), ngoài ra còn gặp các triệu chứng khác với tỉ lệ thấp như vàng da, xuất huyết tiêu hoá, sốt[7]. Sở dĩ có sự khác biệt này là vì trong nghiên cứu của chúng tôi đa số bệnh nhân mắc HCC ở giai đoạn BCLC B (75,86%) và bệnh nhân ở giai đoạn BCLC C trong khi nghiên cứu của Đào Việt Hằng thì đối tượng nghiên cứu chỉ có bệnh nhân ở giai đoạn BCLC 0 và A[7].
Tuy nhiên, nhìn chung kết quả nghiên cứu của chúng tôi và các nghiên cứu khác đều phản ánh một thực tế về công tác khám sàng lọc phát hiện sớm ung thư biểu mô tế bào gan ở nước ta còn hạn chế. Điều này đã đặt ra thách thức lớn, cho thấy sự cần thiết của việc cần phải xây dựng một chương trình khám sàng lọc đầy đủ, rõ ràng cho các đối tượng có nguy cơ cao, nhằm phát hiện và điều trị sớm cho người bệnh, tăng tỉ lệ người bệnh được điều trị bảo tồn.
4.1.4. Đặc điểm cận lâm sàng
Trong nhóm đối tượng nghiên cứu, bệnh nhân có chỉ số AFP đa số dưới ngưỡng bình thường, tức là nhỏ hơn 10 ng/mL chiếm 55,2%, đứng thứ 2 là nhóm có chỉ số AFP từ 10-400 ng/ mL chiếm 24,1%, cuối cùng là nhóm có chỉ số AFP vượt ngưỡng 400ng/mL chiếm tỉ lệ là 20,7%.
So sánh với các nghiên cứu trong nước, nghiên cứu của Thái Doãn Kỳ, mặc dù phần lớn số bệnh nhân trong nghiên cứu có kích thước u gan lớn (>5cm) nhưng chỉ có khoảng 1/3 số trường hợp có chỉ số AFP huyết thanh tăng cao trên 200 ng/ml[13]. Nghiên cứu khác của tác giả Lê Văn Trường chỉ gồm các bệnh nhân UTBMTBG kích thước khối u trên 5 cm (kích thước u trung bình là 9 cm) thì cũng chỉ có 1/3 số BN có tăng AFP > 400 ng/ml[21].Theo một số tác giả, UTBMTBG loại biệt hoá cao, giai đoạn sớm thường không tăng AFP huyết thanh và mức tăng AFP có liên quan tới kích thước u gan[3]. Trong nghiên cứu này, các trường hợp xét nghiệm AFP bình thường hoặc tăng dưới 200 ng/ml mà đặc điểm ngấm thuốc u gan không điển hình trên hình ảnh CLVT sẽ được sinh thiết hoặc chọc hút tế bào u gan để chẩn đoán xác định.
4.1.5. Đặc điểm khối u trên chẩn đoán hình ảnh (CLVT/MRI) trước điều trị của đối tượng nghiên cứu.
a, Số lượng khối u gan trên CĐHA (CLVT/MRI) trước điều trị
Ở bệnh nhân UTBMTBG, mỗi bệnh nhân có thể có 1 hay nhiều khối u gan. Trong nghiên cứu của chúng tôi, bệnh nhân có 1 khối u gan chiếm tỉ lệ cao nhất là 58,7% bệnh nhân, có 2 khối u chiếm tỉ lệ 20,7%, bệnh nhân có 3 khối u chiếm tỉ lệ 10,3% và trên 3 khối u có 3 bệnh nhân chiếm tỉ lệ 10,3%.
Tỉ lệ bệnh nhân có 1 khối u đơn độc của chúng tôi thấp hơn trong nghiên cứu của tác giả Đào Việt Hằng (66,9%)[7] và nghiên cứu của tác giả Lê Thị My (83%)[15]. Có sự khác biệt này là do đối tượng nghiên cứu của chúng tôi là các bệnh nhân mắc HCC trong khi hai tác giả Lê Thị My và Đào Việt Hằng lựa chọn đối tượng nghiên cứu là bệnh nhân có chỉ định RFA, bệnh nhân RFA tiến hành thủ thuật đơn giản hơn khi bệnh nhân có 1 khối u đơn độc.
b, Kích thước khối u trên CĐHA (CLVT/MRI) trước điều trị
Ở bệnh nhân HCC, kích thước khối u là khác nhau với từng bệnh nhân cũng như tuỳ thuộc vào giai đoạn bệnh. Trong nghiên cứu, 14 BN có kích thước khối u < 5 cm (48,3%) và 12 khối u có kích thước từ 5-10 cm (41,4%) và chỉ có 3 BN (10,3%) có khối trên 10 cm. Kích thước trung bình của khối u là 5,3 ± 2,0 cm. Kết quả nghiên cứu của chúng tôi tương tự so với kết quả nghiên cứu của Tôn Thất Ngọc năm 2020, số u có kích thước < 5 cm chiếm tỉ lệ 51,4%;
khối u có kích thước từ 5-10 cm chiếm tỉ lệ 42,8% và kích thước khối u > 10 cm chiếm tỉ lệ 5,8%[17].
Kích thước khối u trung bình của chúng tôi có thấp hơn so với các nghiên cứu khác. Nghiên cứu của tác giả Nguyễn Tiến Thịnh và cộng sự tại Bệnh viện Trung Ương Quân đội 108 năm 2016 có kích thước khối u trung bình là 10,23
± 3,52[20]. Nghiên cứu của Huỳnh Đức Long trên 201 BN UTBMTBG có kích thước u trung bình là 9cm[14].
Về vị trí, 29 bệnh nhân nghiên cứu của chúng tôi đa số đều có khối u ở gan phải (96,6%). Kết quả này có sự tương đồng so với các nghiên cứu khác trong nước. Nghiên cứu của tác giả Đào Việt Hằng và Thái Doãn Kỳ, trong đó đa số các khối u gan xuất hiện chủ yếu ở gan phải với tỉ lệ lần lượt là 86,7%[7] và 90,5% [13]và vẫn gặp các khối u ở gan trái với tỉ lệ thấp.
4.1.6. Đặc điểm giai đoạn bệnh
Trong nghiên cứu của chúng tôi, kết quả phân loại chức năng gan theo Child - Pugh cho thấy 37,9 % bệnh nhân không có xơ gan; 62,1% bệnh nhân có xơ gan trong 88,9% xơ gan Child – Pugh A, chỉ có 11,1% bệnh nhân xơ gan giai đoạn Child – Pugh B.
Theo phân loại Barcelona, bệnh nhân ở giai đoạn BCLC B chiếm tỉ lệ cao nhất là 75,9%; bệnh nhân ở giai đoạn BCLC C chiếm 13,8%, ở giai đoạn BCLC A chiếm 10,3% và không có bệnh nhân nào ở giai đoạn BCLC 0 và D.
Các bệnh nhân trong nghiên cứu của Thái Doãn Kỳ có giai đoạn bệnh tương tự so với các BN trong nghiên cứu của chúng tôi (78,1% số BN UTBMTBG ở giai đoạn BCLC B, 11,4% UTBMTBG ở giai đoạn sớm BCLC A)[13]. Kết quả nghiên cứu của chúng tôi có khác so với nghiên cứu của Đào Việt Hằng năm 2016 với giai đoạn BCLC A chiếm 87,7 %, giai đoạn BCLC 0 chiếm 12,3 %, không có bệnh nhân nào ở giai đoạn BCLC B[7]. Sự khác biệt này là do đối tượng trong nghiên cứu của tác giả Đào Việt Hằng là chỉ trên bệnh nhân điều trị HCC bằng RFA[7].
4.1.7. Các phương pháp điều trị ung thư gan trước khi thực hiện SIRT.
Trong nghiên cứu của chúng tôi, trước khi được điều trị ung thư gan bằng phương pháp xạ trị chọn lọc bằng hạt vi cầu90Y có 8 BN từng được điều trị
trước ung thư gan trước đó. Trong nhóm bệnh nhân này có 2 BN (6,9%) được phẫu thuật cắt khối u gan trước đó, 2 BN (6,9%) được điều trị bằng nút mạch hoá chất (TACE) và có 4 BN được điều trị phối hợp cả hai phương pháp TACE
+ RFA và không có BN nào được lựa chọn sử dụng liệu pháp toàn thân. Việc lựa chọn phương pháp điều trị ban đầu phụ thuộc vào rất nhiều yếu tố trong đó phân loại Barcelona đã được chứng minh tính ưu việt trong lựa chọn phương pháp điều trị và tiên lượng thời gian sống cho người bệnh.
4.2 ĐẶC ĐIỂM SHUNT GAN – PHỔI TRONG PHASE I CỦA SIRT
4.2.1. Đặc điểm chung
Bình thường kích thước của hạt vi cầu hay MAA là lớn hơn đường kính các mao mạch ở hệ lưới mao mạch của khối u, bởi vậy khi tiến hành phase I trong SIRT khi ta đưa hợp chất phóng xạ vào khối u, hạt nhân phóng xạ sẽ tập trung ở khối u mà không đi ra ngoài[34]. Tuy nhiên do đặc tính của khối u ác tính có sự tăng sinh mạch mà hệ lưới mao mạch có sự biến đổi, hệ lưới mao mạch tân tạo mạch sinh ra những mao mạch có đường kính bất thường, tân tạo những ống thông động - động mạch hay động - tĩnh mạch có đường kính lớn hơn bất thường[30, 34]. Chính điều này khiến các hạt vi cầu phóng xạ theo dòng máu và bị giữ lại tại hệ lưới mao mạch phổi. Điều này sẽ gây tổn thương phổi khi số lượng hạt đủ nhiều. Vì đặc điểm khối u của mỗi bệnh nhân là khác nhau nên giá trị shunt sẽ khác nhau.
Trong nghiên cứu của chúng tôi, sau tiến hành pha chuẩn bị của SIRT, shunt - gan phổi có giá trị lớn nhất là 17,2% và thấp nhất là 1,02%. Giá trị trung vị shunt gan-phổi là 3,5%. Kết quả này có sự tương đồng so với nghiên cứu trong nước. Trong nghiên cứu của tác giả Đàm Phương Thảo năm 2021 trên 93 BN UTBMTBG trong đó thấp nhất là 1% và lớn nhất là 19,4%[19].Nghiên cứu của tác giả Nguyễn Duy Anh nghiên cứu trên 44 bệnh nhân UTBMTBG điều trị tại trung tâm Ung bướu bệnh viện Bạch Mai từ 1/2019 đến 4/2021 có giá trị shunt gan – phổi nhỏ nhất là 1,2 % và lớn nhất là 19% và giá trị shunt gan – phổi trung bình là 5,3 ± 3,7 %[1]. Tuy nhiên, kết quả nghiên cứu của chúng tôi có sự khác biệt so với nghiên cứu trên thế giới. Nghiên cứu của Ron C Gaba và cộng sự trên 141 BN (70 BN bị HCC và 71 BN với ung thư gan thứ phát) có giá trị trung vị shunt gan – phổi là 8,4%[30].
4.2.2. Mối liên quan của shunt gan – phổi với tuổi và giới
Qua nghiên cứu này chúng tôi thấy rằng, giữa giá trị shunt gan – phổi và tuổi của bệnh nhân không có mối tương quan rõ rệt nào. Bệnh nhân 61 tuổi có giá trị shunt gan – phổi lớn nhất là 17,2% trong khi bệnh nhân lớn tuổi nhất của nghiên cứu là 77 tuổi. Bệnh nhân trẻ tuổi nhất là 34 tuổi có giá trị shunt gan – phổi là 15,2%. Có lẽ do tốc độ phát triển và sản sinh tế bào u gan ác tính ở người trẻ và người già không khác biệt nhiều nên giá trị shunt gan - phổi ở các lứa tuổi khác biệt không có ý nghĩa thống kê[1].
Bên cạnh đó, giá trị trung vị shunt gan – phổi ở bệnh nhân nữ 5,2% cao hơn gấp 1,5 lần so với bệnh nhân nam 3,4%. Điều này có lẽ do nữ giới tỉ lệ mắc HCC ít hơn so với nam giới hoặc nguyên nhân nào khác cần có nhiều nghiên cứu sâu hơn để tìm hiểu rõ vấn đề này.
4.2.3. Mối liên quan giữa giá trị shunt gan – phổi với tình trạng xơ gan
Giá trị trung vị shunt gan-phổi ở bệnh nhân xơ gan và không xơ gan lần lượt là 2,5% và 5,4%, có sự khác biệt có ý nghĩa thống kê về giá trị trung vị shunt gan – phổi ở hai đối tượng trên (p=0,013). Sự khác biệt này có thể do ở bệnh nhân xơ gan có hiện tượng tăng sinh tổ chức liên kết lan toả toàn bộ gan, ban đầu xuất phát từ tổ chức liên kết ở khoảng cửa và ngay bên trong tiểu thuỳ gan nơi mà các tế bào gan bị hoại tử[2]. Hậu quả là làm cho cấu trúc khoảng cửa bị đảo lộn làm quá trình xơ hoá tăng lên còn mạch máu bị thiểu sản dẫn tới giá trị shunt giảm theo.
4.2.4. Mối liên quan của shunt gan – phổi với các phương pháp điều trị trước SIRT
Khi so sánh nhóm bệnh nhân từng điều trị u gan (phẫu thuật, TACE, RFA...) trước khi ghi hình với 99mTc – MAA nhận thấy rằng giá trị trung vị shunt gan - phổi là 4% lớn hơn chưa từng điều trị u gan 3,3%. Đối với bệnh nhân có điều trị tắc mạch hoá trị (TACE) trước đó có/ không phối hợp với liệu pháp toàn thân (liệu pháp miễn dịch, điều trị đích...) là phương pháp điều trị với mục đích nhằm giảm nguồn nuôi dưỡng khối u (tắc mạch nuôi khối u, giảm tăng sinh mạch...) về logic sẽ làm giảm giá trị shunt[1]. Tuy nhiên, trong nghiên cứu của chúng tôi thì kết quả không phải vậy, có lẽ do đặc điểm khối u