135
hơn và có hai trường hợp biến chứng tràn máu màng tim. Sau 10 trường hợp đầu tiên, chúng tôi rút kinh nghiệm và giảm mức năng lượng xuống và kiểm soát nhiệt độ chặt chẽ thì không xảy ra biến chứng nữa và vẫn đạt được tỷ lệ thành công 86% sau thủ thuật.
4.3.3.6. Triệt đốt một số vị trí khác trong buồng nhĩ
Khi thăm dò điện sinh lý tim trong cơn rung nhĩ, chúng tôi cũng có 14
bệnh nhân có hoạt động điện sớm ở nhĩ phải và 19 bệnh nhân có hoạt
động điện sớm ở trong nhĩ trái ngoài vùng lỗ đổ về của tĩnh mạch phổi vào nhĩ trái.
* Triệt đốt trong nhĩ phải
Đối với các BN cần phải triệt đốt trong nhĩ phải, chúng tôi cũng lập bản đồ nội mạc buồng nhĩ phải 3D, sau đó xác định vùng hoạt động điện sớm trong cơn rung nhĩ và sau đó tiến hành triệt đốt. Có 1 BN chúng tôi triệt đốt vùng cao nhĩ phải, có 3 BN chúng tôi triệt đốt vùng thành bên nhĩ phải và 10 BN chúng tôi triệt đốt vùng isthmus nhĩ phải. Đối với 10 BN phải triệt đốt vùng isthmus chúng tôi triệt đốt 33,9 ± 9,0
điểm, với mức năng lượng trung bình 32,0 ± 2,6W để tạo ra nhiệt độ
Có thể bạn quan tâm!
-
 Đặc Điểm Vị Trí Xuất Hiện Ngoại Tâm Thu Nhĩ Khởi Phát Gây Rung Nhĩ
Đặc Điểm Vị Trí Xuất Hiện Ngoại Tâm Thu Nhĩ Khởi Phát Gây Rung Nhĩ -
 Một Số Đường Triệt Đốt Rung Nhĩ Trong Nhĩ Phải Và Nhĩ Trái
Một Số Đường Triệt Đốt Rung Nhĩ Trong Nhĩ Phải Và Nhĩ Trái -
 Thời Gian Lập Bản Đồ Nội Mạc Bằng Hệ Thống Định Vị 3 Chiều
Thời Gian Lập Bản Đồ Nội Mạc Bằng Hệ Thống Định Vị 3 Chiều -
 Đặc Điểm Điện Sinh Lý Tim Ở Bệnh Nhân Rung Nhĩ Kịch Phát
Đặc Điểm Điện Sinh Lý Tim Ở Bệnh Nhân Rung Nhĩ Kịch Phát -
 Nghiên cứu đặc điểm điện sinh lý tim và kết quả điều trị cơn rung nhĩ kịch phát bằng năng lượng sóng có tần số radio - 22
Nghiên cứu đặc điểm điện sinh lý tim và kết quả điều trị cơn rung nhĩ kịch phát bằng năng lượng sóng có tần số radio - 22 -
 Nghiên cứu đặc điểm điện sinh lý tim và kết quả điều trị cơn rung nhĩ kịch phát bằng năng lượng sóng có tần số radio - 23
Nghiên cứu đặc điểm điện sinh lý tim và kết quả điều trị cơn rung nhĩ kịch phát bằng năng lượng sóng có tần số radio - 23
Xem toàn bộ 224 trang tài liệu này.
41,3 ± 2,10, mức điện trở 100,2 ± 5,5 Ohm. Tổng thời gian triệt đốt là
947,0 ± 295,6 giây (bảng 3.23). Triệt đốt vùng isthmus nhĩ phải với mục đích làm bloc dẫn truyền qua vùng eo. Đối với 3 BN phải triệt đốt thành bên nhĩ phải, chúng tôi triệt đốt tạo một đường liên tục từ lỗ đổ về nhĩ phải của tĩnh mạch chủ trên (gần nút xoang) đến lỗ đổ về nhĩ phải của
tĩnh mạch chủ
dưới. Các thông số
như số
điểm đốt, mức năng lượng,
nhiệt độ, điện trở, tổng thời gian đốt trung bình lần lượt là: 40,3 ± 11,6 điểm; 33,3 ± 2,9 W; 41,7 ± 2,10; 98,0 ± 2,2 Ohm và 1.210 ± 347 giây. Chỉ
có một BN chúng tôi triệt đốt tạo một đường liên tục ở vùng cao nhĩ
136
phải từ lỗ đổ về nhĩ phải của tĩnh mạch chủ trên đến thành trước vách liên nhĩ vơí tổng thời gian triệt đốt 2.280 giây, mức năng lượng 35W và nhiệt độ 450.
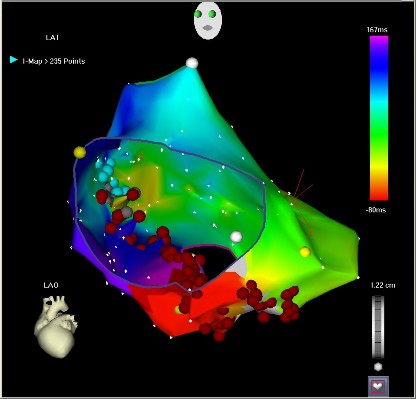
Hình 4.4. Triệt đốt trong buồng nhĩ phải
(bản đồ điện thế hoạt động 3 chiều buồng nhĩ phải với các màu sắc khác nhau thể hiện hoạt động điện ghi được khác nhau trong đó vùng màu đỏ thể hiện hoạt động điện sớm nhất và được triệt đốt hoàn toàn điện học)
*Nguồn:hình ảnh chụp vị trí triệt đốt trong nhĩ phải của BN Bùi Thiên V số BA: 100031215
Trong nghiên cứu của Calo L. (2012) triệt đốt bên nhĩ phải cho 34 BN RN cơn cũng có thời gian triệt đốt trung bình 1.160 ± 360 giây, mức năng lượng từ 30 – 70W, nhiệt độ tối đa 600 . Nghiên cứu của Chang H. (2012), có 7,9% BN trong tổng số 863 BN RN được triệt đốt có ngoại tâm thu nhĩ
137
khởi phát cơn RN xuất phát từ vùng cao nhĩ phải cũng sử dụng mức năng
lượng 30 – 35W và nhiệt độ
từ 35 – 450 tương tự
như
nghiên cứu của
chúng tôi với tỷ lệ thành công 85% .
* Một số vị trí triệt đốt khác trong nhĩ trái
Ngoài đường triệt đốt vòng quanh 4 tĩnh mạch phổi đổ
vào nhĩ trái
chúng tôi còn tiến hành một số đường triệt đốt khác trong nhĩ trái dựa trên hoạt động điện sớm gây rung nhĩ. Sau khi cô lập tĩnh mạch phổi và nhĩ trái về mặt điện học, chúng tôi vẫn gây được rung nhĩ khi kích thích tim có chương trình, dựa vào hoạt động điện sớm nhất trong buồng nhĩ trái chúng tôi triệt đốt ở trần nhĩ trái, thành trước lỗ tiểu nhĩ và vùng isthmus vòng van hai lá (Bảng 3.24).
Hình 4.5. Sơ đồ một số đường triệt đốt trong nhĩ trái
*Nguồn: theo Isabelle N., và cs (2010).
Trong số 19 bệnh nhân được triệt đốt thêm trong nhĩ trái có 10 BN
chúng tôi triệt đốt tạo đường cô lập điện học giữa thành trước và thành sau
138
nhĩ trái qua đường trần nhĩ trái. Phụ thuộc kích thước ngang nhĩ trái lớn hay bé mà số điểm triệt đốt của chúng tôi nhiều hay ít, trung bình là 20,6 ± 10,0
điểm, với mức năng lượng 23,0 ± 4,8 W để đạt được nhiệt độ 37,7 ± 6,10,
với điện trở duy trì 101,1 ± 6,8 Ohm. Trung bình mỗi điểm triệt đốt
khoảng 21,1 ± 3,2s. Tổng thời gian triệt đốt gây blốc dẫn truyền giữa
thành trước và thành sau nhĩ trái là 436,0 ± 192,2s.
Chúng tôi cũng triệt đốt gây blốc dẫn truyền ngang qua isthmus ở
thành bên nhĩ trái cho 6 trường hợp. Vì vùng isthmus là một vùng cơ dày của nhĩ trái liên tiếp với vòng van hai lá nên số lần triệt đốt, thời gian triệt đốt và mức năng lượng đều cao hơn so với vùng trần nhĩ trái (p< 0,05). Số
điểm triệt đốt ở vùng này trong nghiên cứu của chúng tôi là 25,7 ± 8,0
điểm, với mức năng lượng 33,3 ± 2,6W, nhiệt độ tại vị trí đốt là 39,5 ± 1,50 và điện trở mô xung quanh 100,5 ± 6,4 Ohm. Thời gian triệt đốt gây blốc dẫn truyền qua vùng isthmus 596,7 ± 244,3s. Trong nghiên cứu của chúng tôi chỉ có 4 trường hợp có hoạt động điện sớm trong cơn RN ở vùng lỗ tiểu nhĩ trái (9,5%) (bảng 3.24) nên chúng tôi cũng triệt đốt thêm thành trước lỗ đổ vào nhĩ trái của tiểu nhĩ cho 3 trường hợp. Còn 1 trường hợp khi cô lập tĩnh mạch phổi ở vùng gờ tiểu nhĩ và tĩnh mạch phổi trên trái đã triệt đốt hoàn toàn ổ khởi phát rung nhĩ nên chúng tôi không phải triệt đốt thêm vùng thành trước lỗ tiểu nhĩ. Ở vị trí thành trước lỗ tiểu nhĩ trái vùng cơ cũng dày nên mức năng lượng thường cao 35,0 ± 0,2W, để duy trì nhiệt độ 39,7
± 1,50, với điện trở 103,3 ± 7,0 Ohm. Thời gian đốt vùng này trung bình
516,7 ± 202,1giây với mục đích gây bloc hoàn toàn dẫn truyền từ tiểu nhĩ trái và nhĩ trái.
Trong nghiên cứu của Chang H. (2013) trên 132 BN RN có khởi phát không từ tĩnh mạch phổi cũng có 9,8% ổ khởi phát ở vùng vách liên
139
nhĩ, 17,4% ở vùng thành bên nhĩ trái, vùng isthmus nhĩ trái và 15,2% từ
vùng tĩnh mạch Marshall. Ernst S. (2003) nghiên cứu triệt đốt RN cho 84 bệnh nhân có 46 bệnh nhân được triệt đốt thêm các đường trong nhĩ trái với nhiệt độ tối đa là 550C và điện trở tối đa 50W, với số điểm triệt đốt vùng trần nhĩ trái là 33,7 ± 9,0 điểm và vùng isthmus nhĩ trái là 46,7 ± 15,7 điểm mới gây được blốc hoàn toàn về điện học . Trong nghiên cứu của Oral H. (2006) triệt đốt trung nhĩ có mức năng lượng triệt đốt trong
nhĩ trái tối đa 70W và nhiệt độ tối đa 500C, với thời gian mỗi lần triệt
đốt từ
15 đến 30 giây, khi triệt đốt ở
thành sau giảm mức năng lượng
xuống 35W, nhiệt độ tối đa 450C và đốt 10 giây mỗi điểm . Nghiên cứu của Miao C. (2012) triệt đốt rung nhĩ bền bỉ cho 169 BN RN người Trung Quốc cũng có 73% trường hợp phải triệt đốt vùng isthmus van hai lá, 68,9% trần nhĩ trái với mức năng lượng khi triệt đốt tối đa 35W, nhiệt độ 450C, và tưới nước 17ml/phút .
Hình 4.6. Triệt đốt trong buồng nhĩ trái
(Dựa vào bản đồ điện học giải phẫu 3 chiều buồng nhĩ trái với các
140
đường triệt đốt qua trần nhĩ trái, cô lập tĩnh mạch phổi và nhĩ trái và vùng isthmus vòng van hai lá)
*Nguồn:hình ảnh chụp vị trí triệt đốt trong nhĩ trái của BN Võ Đ số BA: 130040983)
So sánh với một số nghiên cứu trên thì tỷ lệ BN cần triệt đốt thêm các vị trí khác trong nhĩ trái thấp hơn (19/42 BN) do BN trong nghiên cứu của chúng tôi là RN kịch phát với ổ khởi phát chủ yếu ở vùng tĩnh mạch
phổi, còn nghiên cứu của Chang H. hay Miao C. BN
đều RN bền bỉ
nên
ngoài ổ khởi phát ở tĩnh mạch phổi còn có những vòng vào lại nhỏ khác ở
trong nhĩ trái nên tỷ lệ triệt đốt thêm các vị trí khác rất cao (73%). Về mức
năng lượng, nhiệt độ
và điện trở
khi triệt đốt trong nhĩ trái cho BN trong
nghiên cứu của chúng tôi cũng tương tự như nghiên cứu của Miao C. triệt đốt RN cho BN Trung Quốc (p > 0,05) nhưng thấp hơn đáng kể so với nghiên cứu của Ernst S. hay Oral H. triệt đốt rung nhĩ ở bệnh nhân phương Tây có thể trạng to lớn hơn và kích thước nhĩ trái cũng lớn hơn (p < 0,05).
4.3.4. Về
mức độ
an toàn của phương pháp triệt đốt rung nhĩ kịch
phát bằng RF
4.3.4.1. Về mức độ an toàn của kỹ thuật
Do quá trình triệt đốt rung nhĩ kéo dài với nhiều điểm triệt đốt với các mức năng lượng khác nhau nên sau khi triệt đốt các dấu ấn sinh học chứng tỏ có tổn thương cơ tim như Troponin, Pro BNP, CK, CKMB đều tăng lên trong 24 giờ sau can thiệp (Bảng 3.37). Tuy nhiên, sau 24 giờ các
men tim như
CK, CK – MB sẽ
giảm dần và trở về
mức bình thường.
Đồng thời chúng tôi cũng theo dõi điện tâm đồ và siêu âm tim cho bệnh nhân sau triệt đốt.
Khi so sánh các thông số điện tâm đồ của bệnh nhân trước và sau can thiệp chúng tôi thấy tần số nhĩ và tần số thất sau can thiệp thấp hơn trước
141
can thiệp có ý nghĩa thống kê (p < 0,01). Các thông số khác như độ rộng QRS, khoảng QT không thay đổi trước và sau can thiệp (bảng 3.39).
Chúng tôi cũng nhận thấy các chỉ số đánh giá kích thước và chức năng tim sau can thiệp triệt đốt dựa trên siêu âm tim cũng không có nhiều thay đổi so với trước can thiệp như EF sau can thiệp 65,7 ± 7,7% cũng tương tự như trước can thiệp là 67,5 ± 8,7% (p > 0,05) hay Dd trước và sau can thiệp lần lượt là: 48,2 ± 3,8mm và 48,1 ± 3,3mm (bảng 3.38).
Trong nghiên cứu của Anton A. (2012) trên 634 BN được triệt đốt
RN cũng nhận thấy một số
men tim như
CKMB, troponin T, CRP có
tăng lên sau khi can thiệp nhưng không có bằng chứng nhồi máu cơ tim hay suy tim nặng lên .
Calvo N. (2012) nghiên cứu kết quả điều trị và biến chứng cho 726 BN được triệt đốt RN trong 7 năm nhận thấy rằng sau khi can thiệp thành công duy trì được nhịp xoang còn cải thiện được chức năng tim và giảm được kích thước nhĩ trái và thất trái về mức bình thường ở những BN RN nhanh dẫn đến giãn nhĩ trái (> 44mm) và giảm chức năng tâm thu thất trái .
4.3.4.2. Về biến chứng của kỹ thuật
Trong nghiên cứu của chúng tôi, có 2/42 BN khi triệt đốt RN gặp phải biến chứng ép tim cấp do tràn máu màng ngoài tim cấp. Chúng tôi cũng không gặp những biến chứng nặng của can thiệp triệt đốt rung nhĩ như: thông nhĩ trái – thực quản, hẹp tĩnh mạch phổi, tổn thương dây thần kinh X, đột quỵ,… Hai bệnh nhân bị biến chứng tràn máu màng ngoài tim gây ép tim cấp, đều xảy ra khi chúng tôi triệt đốt đường đốt trong buồng nhĩ trái ở vị trí trần nhĩ trái. Thời kỳ mới triệt đốt rung nhĩ trên bệnh nhân Việt Nam chúng tôi triệt đốt đường trần nhĩ trái với nhiệt độ tăng cao > 450
142
và mức năng lượng 35W gây thủng trần nhĩ trái. Chúng tôi đã phải dừng thủ thuật và cấp cứu bệnh nhân bằng đặt dẫn lưu kín một chiều màng tim, truyền máu và trung hòa Heparine bằng Protamine sulfat. Theo dõi bệnh nhân trong 1 tuần ổn định, không còn dịch màng tim, bệnh nhân xuất viện. Sau đó rút kinh nghiệm, khi triệt đốt trong buồng nhĩ trái, đặc biệt là vùng trần nhĩ trái và thành sau nhĩ trái, đó là những vùng thành nhĩ mỏng, chúng tôi chỉ sử dụng mức năng lượng 20 – 25W và kiểm soát nhiệt độ < 450C. Với mức năng lượng và nhiệt độ này chúng tôi không gặp phải biến chứng tràn máu màng tim nữa.
Năm 2005, Cappato R. phân tích gộp đa trung tâm điều trị triệt đốt
cho 8.745 BN RN từ
năm 1995 đến 2005, tỷ lệ
biến chứng chiếm 5,9%,
trong đó có nhiều biến chứng nặng như: tử vong có 4 BN (0,05%), tràn máu màng tim gây ép tim cấp có 107 BN (1,22%), còn lại là những biến chứng khác như nhiễm khuẩn huyết, phình động mạch đùi, lóc tách động mạch chủ, đột quỵ, hẹp tĩnh mạch phổi trên 50%,.... . Nghiên cứu của Anton A. (2012) phân tích 634 BN được triệt đốt rung nhĩ có 2,3% BN bị những biến chứng nặng như biến chứng khi chọc xuyên vách liên nhĩ (4 trường hợp),
đột quỵ (2BN), tai biến mạch não thoáng qua (5 trường hợp), hội chứng
vành cấp (2BN), giả phình động mạch đùi (1BN) và thông động tĩnh mạch đùi (1BN). Biến chứng nhẹ hơn như tụ máu vết chọc mạch, hẹp nhẹ tĩnh mạch phổi không triệu chứng chiếm khoảng 10,7% . Nghiên cứu của Calvo
N. trong 10 năm từ 2002 đến 2012 triệt đốt RN cho 726 BN có tỷ lệ biến chứng 8,4% trong đó biến chứng nặng chiếm 4,3% bao gồm: đột quỵ, nhồi máu cơ tim, nhồi máu phổi, tràn máu màng tim cấp,.... Những biến chứng
nhẹ
hơn như
viêm màng ngoài tim, hẹp tĩnh mạch phổi không triệu
chứng,... chiếm tỷ lệ 4,1% . Trong nghiên cứu phân tích gộp đa trung tâm






