8
giảm từng bước 10 dB cho đến khi người bệnh không còn nghe được âm, đây chính là ngưỡng nghe. Kỹ thuật tăng dần mức âm: tăng từng bước 5 dB cho đến khi nghe trở lại, ngưỡng nghe là mức thấp nhất để người bệnh nghe được âm 50% thời gian phát âm.
1.2.2.1.3 Kỹ thuật đo dẫn truyền xương đơn âm
Đo dẫn truyền đường xương nhằm xác định trực tiếp ngưỡng nghe của ốc tai và xác định có hay không thành phần dẫn truyền (khoảng cách khí xương) ở một tần số bất kỳ đối với tai nghe kém.
Đặt bộ phận tiếp nhận lên xương chũm phía sau vành tai, không để bộ phận tiếp nhận chạm vào vành tai. Để tìm điểm đặt chính xác trên mỏm chũm, nên đặt máy đo trên phần xương chũm và dùng tần số 500Hz, cường độ 40dB. Di chuyển bộ phận tiếp nhận dọc theo mỏm chũm và người bệnh cho biết nơi có cường độ âm lớn nhất.Khi đo dẫn truyền xương không che lấp âm ù, cần bắt đầu trên ngưỡng, hạ thấp dần đến ngưỡng. Độ chênh lệch hai tai trong dẫn truyền xương là 0dB, vì vậy chỉ cần đo tai nghe tốt hơn mà thôi.
1.2.2.2 Đo âm ốc tai (OAE) [38]
1.2.2.2.1 Cơ sở của nghiệm pháp đo âm ốc tai
Có thể bạn quan tâm!
-
 Một số đặc điểm và yếu tố nguy cơ của nghe kém ở trẻ em từ 2 đến 5 tuổi tại các trường mẫu giáo nội thành Hà Nội - 1
Một số đặc điểm và yếu tố nguy cơ của nghe kém ở trẻ em từ 2 đến 5 tuổi tại các trường mẫu giáo nội thành Hà Nội - 1 -
 Một số đặc điểm và yếu tố nguy cơ của nghe kém ở trẻ em từ 2 đến 5 tuổi tại các trường mẫu giáo nội thành Hà Nội - 2
Một số đặc điểm và yếu tố nguy cơ của nghe kém ở trẻ em từ 2 đến 5 tuổi tại các trường mẫu giáo nội thành Hà Nội - 2 -
![Mức Độ Nghe Kém Theo Tổ Chức Y Tế Thế Giới [62]](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Mức Độ Nghe Kém Theo Tổ Chức Y Tế Thế Giới [62]
Mức Độ Nghe Kém Theo Tổ Chức Y Tế Thế Giới [62] -
 Yếu Tố Nguy Cơ Trong Quá Trình Mang Thai
Yếu Tố Nguy Cơ Trong Quá Trình Mang Thai -
 Danh Sách Các Trường Và Số Trẻ Em Từ 2 Đến 5 Tuổi Tham Gia Sàng Lọc Nghe Kém
Danh Sách Các Trường Và Số Trẻ Em Từ 2 Đến 5 Tuổi Tham Gia Sàng Lọc Nghe Kém
Xem toàn bộ 137 trang tài liệu này.
Âm ốc tai là âm nghe trong tai, phát sinh ở ốc tai và truyền ra tai giữa, ống tai ngoài, có thể đo được bằng microphone cảm ứng. David Kemp lần đầu tiên mô tả âm này, từ năm 1978 – 1980 nhiều nghiên cứu của ông về OAEs ở tai bình thường cũng như tai bệnh lý. Kể từ đó đã có nhiều nghiên cứu các dạng OAEs và mối liên quan của nó với chức năng thính giác [79].
1.2.2.2.2 Mục tiêu của đo âm ốc tai Đo âm ốc tai được dùng để đánh giá:
- Tình trạng ốc tai
- Chức năng tế bào lông ngoài ở tai trong.
- Tầm soát sức nghe đặc biệt ở trẻ sơ sinh, trẻ em hoặc trẻ khiếm thính.
- Đánh giá sức nghe.
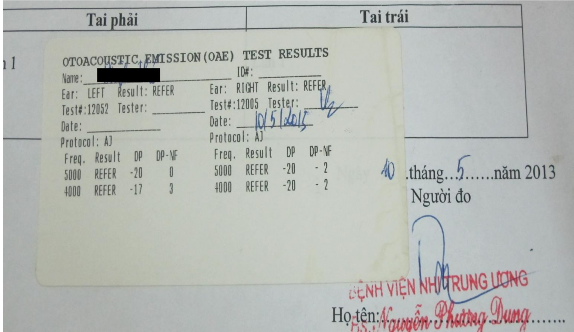
Hình 3: Kết quả đo OAE (âm tính) ảnh minh họa
- Phân biệt giữa nghe kém tiếp nhận (tổn thương tế bào lông ngoài) và nghe kém thần kinh (tổn thương tế bào lông trong, tổn thương thần kinh thính giác thân não).
- Xét nghiệm nghe kém chức năng.
1.2.2.2.3 Ưu điểm và hạn chế của nghiệm pháp đo âm ốc tai
Nghiệm pháp đo âm ốc tai do được tiến hành nhanh, đơn giản và ít tốn kém do đó được sử dụng phổ biến trong sàng lọc khiếm thính ở trẻ sơ sinh cũng như trên lâm sàng.
Hạn chế của nghiệm pháp là không thể tăng cường độ kích thích lên trên 70dB, vì nếu cường độ kích thích lớn quá sẽ xảy ra hiện tượng co một cách bị động của các tế bào lông ngoài ốctai khi các tế bào này bị tổn thương. Do đó mà kết quả đo âm ốc tai không thể giúp đánh giá tổn thương ốc tai trong các trường hợp nghe kém nặng trên 80dB [38].
1.2.2.3 Phản xạ cơ bàn đạp
Phản xạ âm là phản xạ co các cơ tai giữa do kích thích âm, kết hợp với nhĩ lượng giúp phát hiện một số bệnh lý và tổn thương tai giữa, bệnh lý ốc tai và sau ốc tai.
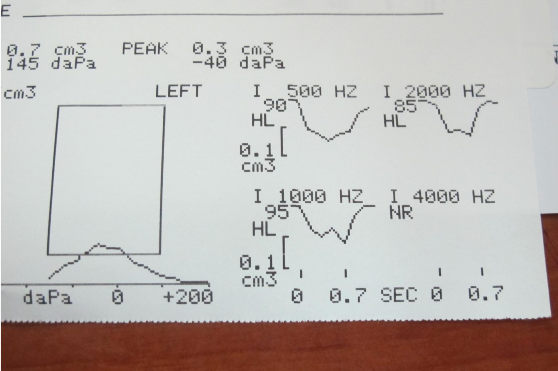
Hình 4: Phản xạ cơ bàn đạp, và Nhĩ lượng Ngưỡng phản xạ cơ bàn đạp.
Ngưỡng phản xạ bàn đạp là cường độ âm kích thích thấp nhất phát sinh phản xạ bàn đạp và đo bằng sự thay đổi độ thông thuận âm. Biên độ phản xạ lớn hơn khi gia tăng mức kích thích.
Cách đo ngưỡng phản xạ bàn đạp.
Trên lâm sàng ngưỡng phản xạ bàn đạp được đo ở các tần số 500, 1000, và 2000 Hz và thường sử dụng âm dải rộng (BBN). Tần số 4.000 Hz không cần đo do sức nghe bình thường ở người lớn có ngưỡng phản xạ bàn đạp cao ở tần số này và khả năng thích ứng nhanh (Silverman, 1991).
Thiết bị đo đủ nhạy cảm cho phép phát hiện phản xạ phát sinh do âm dải rộng và cường độ thấp dao động khoảng 60 dB SPL.
Độ tin cậy.
Nghiên cứu của Forquer (1979) cho biết độ tin cậy cao đối với phép đo phản xạ bàn đạp nhiều lần trong nhiều ngày, thí dụ: sự khác biệt lớn nhất giữa trị số trung bình hai ngưỡng phản xạ bàn đạp bất kỳ chỉ khoảng 2.4 dB đối với nhóm có sức nghe bình thường và cũng tương tự đối với nhóm nghe kém tiếp nhận thần kinh (trung bình 2 dB).
Ngưỡng phản xạ bàn đạp bình thường
Ngưỡng phản xạ bàn đạp bình thường từ 85-100 dB SPL đối với âm đơn và từ 65-80 dB đối với âm dải rộng. Giá trị trung bình và độ lệch chuẩn của ngưỡng phản xạ bàn đạp đối bên và cùng bên bình thường.
1.2.2.4 Nghiệm pháp đo điện thính giác thân não (ABR)
Lần đầu tiên vào năm 1970 Jewett và cộng sự đã chứng minh được những đáp ứng thính giác xuất phát từ thân não và có thể ghi lại được những đáp ứng này bằng cách đặt điện cực ở da đầu [101]. Năm 1977 kỹ thuật ABR đã được phát triển và ứng dụng rộng rãi trong lâm sàng, đặc biệt là trong chẩn đoán khối u dây VIII [64]. Về thuật ngữ, hiện nay trong các y văn thế giới nghiệm pháp đo điện kích thích thính giác thân não có rất nhiều tên gọi khác nhau như đáp ứng thính giác thân não (ABR: Auditory Brainstem Response), điện thế kích thích thính giác thân não (BAEP: Brainstem Auditory Evoked Potentials) [118]. Tuy vậy để cho ngắn gọn, trong lâm sàng các tác giả trên thế giới và ở Việt nam thường dùng thuật ngữ đáp ứng thính giác thân não.
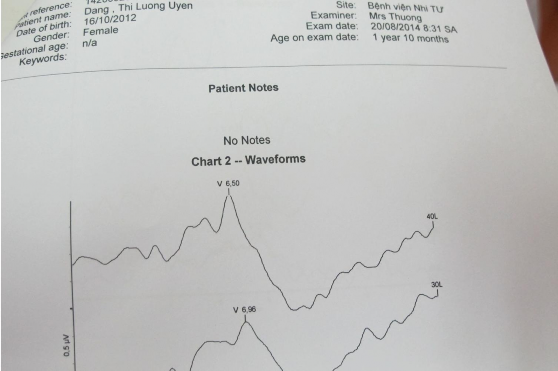
Hình 5: Hình ảnh kết quả đo ABR
Nghiệm pháp này đo đáp ứng của dây thần kinh thính giác (dây thần kinh số VIII) và thân não với kích thích âm thanh thông qua các điện cực đặt ở trán, bề mặt hai xương chũm và gáy của trẻ. Kích thích âm thanh là các tiếng “click” với cường độ 35dB được đưa vào tai của trẻ qua chụp tai. Đáp ứng của mỗi trẻ sẽ được so sánh với kết quả bình thường đã được cài sẵn trong máy và đưa ra kết quả là “đạt” khi tai không bị khiếm thính, hoặc “nghi ngờ” nếu nghi ngờ tai bị nghe kém. Trường hợp “nghi ngờ” sẽ cần làm thêm các nghiệm pháp thăm dò khách quan khác.
1.2.2.4.1 Ưu điểm và hạn chế của nghiệm pháp ABR.
Nghiệm pháp đo đáp ứng thân não để sàng lọc nhằm phát hiện sớm các trường hợp giảm thính lực cần theo dõi và xử trí tiếp, nghiệm pháp này không xác định được mức độ và vị trí gây giảm thính lực.
Hạn chế của nghiệm pháp đo đáp ứng thính lực thân não là phụ thuộc nhiều vào tình trạng của trẻ. Nếu trẻ không nằm yên thì sẽ xuất hiện nhiều yếu
tố nhiễu và kết quả sẽ thiếu chính xác. Ngoài ra khi ngưỡng nghe của trẻ trên 90dB (nghe kém rất nặng) thì rất khó đo đáp ứng thính giác thân não để xác định ngưỡng nghe khách quan hay đánh giá tổn thương sau ốc tai.
1.2.3. Các nghiệm pháp thăm dò thính giác được sử dụng ở Việt Nam
Ở nước ta đã có một số nghiên cứu về nghe kém ở trẻ sơ sinh cũng như trẻ nhỏ sử dụng nhiều nghiệm pháp khác nhau.
1.2.3.1 Thăm dò thính giác sử dụng các phương tiện, kỹ thuật thô sơ
Kết quả chương trình thống kê trẻ em tàn tật ở bệnh viện Đà Nẵng từ năm 1990 đến 1997 cho thấy 14/1.313 (1,07%) trẻ có khó khăn về nghe/nói. Tuy nhiên, nghiên cứu này chỉ dùng các phương tiện thô sơ như chuông tự tạo và đánh giá sức nghe bằng chủ quan của người đo [34]. Năm 2001 nghiên cứu phản ứng thính giác trên 900 trẻ sơ sinh có nguy cơ cao tại bệnh viện Bảo vệ bà mẹ và trẻ em bằng chuông tự tạo. Kết quả cho thấy tỉ kệ không đáp ứng với âm thanh ở trẻ sơ sinh có nguy cơ cao là 4,4% [21]. Tương tự như đánh giá ở Đà Nẵng, trong nghiên cứu này, tác giả chỉ dùng những kỹ thuật thô sơ trong đo lường phản ứng thính giác ở trẻ, do đó chỉ cho kết quả là “Có” hay “Không” có phản ứng thính giác.
1.2.3.2. Thăm dò thính giác sử dụng các xét nghiệm thính giác
Gần đây một số nghiên cứu đã sử dụng các nghiệm pháp hiện đại nhằm xác định nghe kém ở trẻ em. Nghiên cứu tình hình suy giảm thính lực ở học sinh tiểu học Hải Phòng năm 1997 sử dụng nghiệm pháp đo âm ốc tai đã xác định 65 trẻ trong tổng số 5.731 trẻ được khám bị nghe kém, chiếm 1,13%. Trong đó điếc dẫn truyền là thể loại điếc thường gặp nhất ở nhóm tuổi này, chiếm 87,6%, sau đó là điếc tiếp nhận 7,6%, điếc hỗn hợp chiếm tỷ lệ thấp nhất, chỉ 4,6% [39]. Tương tự như vậy, một nghiên cứu tại Bắc Ninh, Thái Nguyên và Phú Thọ sử dụng nghiệm pháp đo OAE đánh giá thính giác ở 823 trẻ dưới 5 tuổi cho thấy 4,87% cho kết quả nghi ngờ giảm thính lực cần phải kiểm tra lại [9].
14
Gần đây, một nghiên cứu sàng lọc nghe kém ở trẻ sơ sinh đã được tiến hành với
12.202 trẻ sơ sinh tại Bệnh viện Phụ sản Hà Nội bằng nghiệm pháp đo OAE cho thấy, có tới 3,4% trẻ sơ sinh có nghi ngờ bị giảm thính lực. Những can thiệp sớm như huấn luyện cho gia đình kỹ năng giao tiếp sớm cũng đã được tiến hành cho các trẻ nghi ngờ giảm thính lực [37]. Ở nước ta, nghiên cứu gần đây cho thấy độ nhạy là 100% và độ đặc hiệu của nghiệm pháp OAE là 94% [13].
Năm 2011, tác giả Lê Thị Thu Hà đã tiến hành sàng lọc nghe kém ở 305 trẻ có nguy cơ cao (sinh non, vàng da, nhẹ cân…) được theo dõi tại Khoa điều trị tích cực sơ sinh tại bệnh viện Nhi Trung ương bằng nghiệm pháp đo âm ốc tai kính thích. Kết quả cho thấy có tới 21% trẻ có nghi ngờ bị giảm thính lực, trong đó chủ yếu là bị nghe kém cả hai tai, chiếm 15,4% [12]. Một nghiên cứu khác sàng lọc sơ sinh bằng nghiệm pháp đo âm ốc tai kích thích được tiến hành với 6.571 trẻ sơ sinh thuộc 66 xã ở tỉnh Thái Bình cho thấy tỷ lệ OAE(-) là 5,9% [31].
Năm 1999, Nguyễn Thị Bích Thủy đã đưa ra chỉ số bình thường về thời gian tiềm tàng của từng sóng và giữa các sóng của ABR ở thanh niên Việt Nam và ứng dụng kỹ thuật này trong chuyên ngành Tai Mũi Họng (TMH) [35]. Năm 2002, Phạm Mạnh Dũng đã bước đầu nghiên cứu vai trò của đáp ứng thính giác thân não trong chẩn đoán nghe kém tiếp âm một bên ở Hà Nội. Kết quả cho thấy tần xuất xuất hiện các sóng I, III, V của ABR ở các tai bệnh giảm dần bắt đầu là sóng I và sau cùng là sóng V khi mức độ nghe kém của bệnh nhân tăng dần. Thời gian tiềm tàng của sóng I, III, V ở tai bệnh dài hơn ở tai lành với p<0,05 và 0,01. Nghiên cứu cũng cho thấy biên độ các sóng ABR bên tai lành lớn hơn biên độ các sóng bên tai bệnh (p<0,05) [10].
Như vậy cho đến nay ở nước ta đã áp dụng một số xét nghiệm thính học như đo âm ốc tai, điện thính giác thân não trong việc xác định tình hình nghe kém ở trẻ sơ sinh và trẻ nhỏ. Các nghiệm pháp này có thể cho biết những đặc điểm của nghe kém, từ đó có ý nghĩa thiết thực trong công tác phòng và điều trị
vấn đề này ở trẻ em. Các đối tượng nguy cơ cao được khuyến cáo sử dụng nghiệm pháp ABR để sàng lọc, do đo âm ốc tai kích thích có thể không phát hiện được một số trường hợp nghe kém sau ốc tai [12].
1.3. Phân loại và mức độ nghe kém
1.3.1. Phân loại nghe kém
Nghe kém có thể được chia theo ba loại cơ bản tùy thuộc vào các vùng tổn thương của hệ thống nghe [51].
1.3.1.1 Nghe kém dẫn truyền
Nghe kém (điếc) dẫn truyền là loại nghe kém khi âm thanh từ ngoài vào không qua được ống tai ngoài tới màng nhĩ và chuỗi xương con ở tai giữa do có sự cản trở việc dẫn truyền xung động âm thanh do bị tật hoặc bệnh ở tai ngoài và tai giữa.
Có nhiều nguyên nhân gây nên loại nghe kém này như viêm tai thanh dịch, viêm tai giữa khác, dáy tai, viêm tai ngoài, dị tật bẩm sinh của tai ngoài, ống tai, tai giữa, dị vật tai ngoài, điếc dẫn truyền có thể điều trị bằng thuốc hoặc phẫu thuật.
1.3.1.2. Nghe kém tiếp nhận
Nghe kém (điếc) tiếp nhận xảy ra khi có hiện tượng phá hủy tai trong (ốc tai) hoặc phá hủy dây thần kinh số VIII từ tai trong tới vỏ não. Các nguyên nhân của nghe kém tiếp nhận bao gồm do di truyền, nhiễm độc (thuốc, hóa chất), nhiễm trùng (đặc biệt là vi rút), chấn thương sọ não (khu vực xương thái dương), điếc nghề nghiệp (tiếp xúc với tiếng ồn cường độ lớn, thời gian dài), não bị phá hủy, tai biến, viêm não. Điếc tiếp nhận không thể dùng thuốc hay phẫu thuật để điều trị.



![Mức Độ Nghe Kém Theo Tổ Chức Y Tế Thế Giới [62]](https://tailieuthamkhao.com/uploads/2022/05/09/mot-so-dac-diem-va-yeu-to-nguy-co-cua-nghe-kem-o-tre-em-tu-2-den-5-4-120x90.jpg)

