nhân không có cơn co giật trong thai kỳ của nhóm 2 sẽ là 20/54 bệnh nhân cũng như tỷ lệ xuất hiện cơn giật trong thai kỳ chỉ còn 34/54 trường hợp, kết quả này có xu hướng tiến về gần sát với kết quả của nhóm được tư vấn (23/43 bệnh nhân không có cơn giật trong thai kỳ và 21/43 trường hợp còn cơn). Thêm vào đó, do không được tư vấn trước mang thai dẫn đến việc không tuân thủ điều trị thuốc ở 21 trường hợp của nhóm 2, dẫn đến 14/21 bệnh nhân có cơn giật tăng cường ngay sau khi bỏ thuốc (66,7%). Việc tự ý bỏ thuốc hoặc giảm liều thuốc điều trị mang đến nguy cơ cao cơn giật tái phát hoặc cơn giật tăng cường (cả về tần số và mức độ nặng của cơn). Bệnh nhân có thể hạn chế tối đa được nguy cơ này cũng như giảm thiểu ảnh hưởng của thuốc đến thai nhi nếu được bác sỹ thần kinh tư vấn và chỉnh liều thuốc phù hợp trước khi thụ thai. Đây chính là một sự chuẩn bị cẩn thận của cả người bệnh và bác sỹ điều trị cho quá trình mang thai. Một lần nữa cần nhấn mạnh việc giảm liều thuốc hoặc đổi thuốc điều trị động kinh trong thai kỳ trong đa số trường hợp đều gây nguy cơ tăng hoạt động động kinh của mẹ cũng như không mang lại nhiều lợi ích đối với thai nhi.
Về loại thuốc kháng động kinh dùng trong thai kỳ, tỷ lệ bệnh nhân dùng có dùng levetiracetam và lamotrigine của nghiên cứu lần lượt là 75,3% và 4,1%; trong đó dùng levetiracetam đơn trị liệu là 41,2%, tỷ lệ dùng valproat chỉ còn 27,8%. Theo nghiên cứu tại Úc năm 2014, tỷ lệ dùng levetiracetam đơn trị liệu là 17,9%, dùng lamotrigine là 37% và còn dùng valproate là 24,4% [117]. Đến năm 2020, theo báo cáo tại Mỹ, tỷ lệ phụ nữ có thai bị động kinh dùng đơn trị liệu lamotrigine là 33% và 29% dùng levetiracetam [44]. Theo những tìm hiểu của nhóm nghiên cứu, so với các nước phương Tây, lamotrigine ít được sử dụng hơn trong thai kỳ ở nước ta, một phần do chưa thực hiện được xét nghiệm nồng độ thuốc trong máu thường quy cho các bệnh nhân và chưa thăm khám được người bệnh hàng tháng trong thai kỳ để chỉnh thuốc phù hợp. Hiện tại, việc theo dõi kiểm soát cơn co giật khi mang thai tại Việt Nam chỉ dựa trên lâm sàng của bệnh nhân và điện não đồ, chưa có xét nghiệm định lượng nồng độ thuốc động kinh trong máu của người bệnh như ở các nước phát triển. Các thuốc điều trị động kinh được khuyến cáo cần theo dõi nồng độ thuốc trong máu gồm: lamotrigine, levetiracetam, oxcarbazepine, phenytoin và topiramate. Bệnh nhân
được định lượng nồng độ thuốc động kinh trong máu hàng tháng trong suốt quá trình mang thai và được chỉnh liều thuốc để có nồng độ phù hợp nhất nhằm đảm bảo kiểm soát được cơn co giật đồng thời ít gây tác dụng phụ nhất đối với mẹ và thai nhi. Các nghiên cứu cho thấy, nếu không dựa trên chỉ số về nồng độ thuốc động kinh trong máu bệnh nhân để chỉnh liều thuốc trong thai kỳ thì tỷ lệ bệnh nhân có cơn giật tăng cường lên tới 50% [3],[44],[68],[118]. Ngược lại, nếu liều hàng ngày được hiệu chỉnh để giữ nồng độ thuốc trong máu nằm trong khoảng có tác dụng kiểm soát cơn trong suốt quá trình mang thai thì chỉ có khoảng 10 % số bệnh nhân có cơn giật tăng cường khi mang thai [3],[37],[68]. Rõ ràng, việc kiểm soát cơn động kinh trong thai kỳ dựa vào nồng độ thuốc trong máu của người bệnh sẽ có hiệu quả hơn việc đơn thuần chỉ dựa vào triệu chứng lâm sàng và điện não đồ của người bệnh. Nhưng cũng theo các khuyến cáo chung, cho dù nồng độ thuốc trong ngưỡng điều trị vẫn cần được chỉnh thuốc trong thai kỳ nếu cơn giật hoạt động tăng cường. Như vậy, mục tiêu cốt lõi của quá trình quản lý về thần kinh cho các sản phụ động kinh chính là giảm thiểu tối đa hoạt động động kinh trong thai kỳ, giúp sản phụ và thai nhi được an toàn, khỏe mạnh [3].
Trong nghiên cứu này, mặc dù vẫn còn một tỷ lệ không nhỏ bệnh nhân sử dụng valproat liều cao trong thai kỳ, levetiracetam đã được sử dụng phổ biến ở cả hai nhóm và chiếm tỷ lệ cao (hơn 2/3 số bệnh nhân có dùng trong đơn hoặc đa trị liệu). Điều này cho thấy, các bác sỹ thần kinh đã quan tâm và ứng dụng các khuyến cáo về điều trị động kinh ở phụ nữ trong độ tuổi sinh đẻ giúp cải thiện chất lượng chăm sóc y tế cũng như mang lại nhiều lợi ích hơn cho người bệnh.
Đặc điểm kết cục thai kỳ và biến cố trong quá trình mang thai của người bệnh động kinh
Có 97 lần mang thai, tỷ lệ người bệnh đẻ mổ là 64,9%, có 27,8% số bệnh nhân đẻ thường, tỷ lệ bỏ thai chủ động là 6,2% và có 1 trường hợp sảy thai tự nhiên (1,1%). Cân nặng trung bình lúc sinh của trẻ ở nhóm bệnh nhân được tư vấn nhiều hơn 0,16 kg so với nhóm có mẹ không được tư vấn (t=2,005, T-test; p=0,047). Kết quả cũng cho thấy, số biến cố xảy ra đa phần ở nhóm không được tư vấn 16/18 trường hợp (88,9%), biến cố hay gặp nhất là đẻ non (33,3%) và bỏ thai (33,3%).
Kết cục thai kỳ
Có thể bạn quan tâm!
-
 Phân Tích Hồi Quy Binary Logistic Với Biến Phụ Thuộc Là Cơn Giật Tăng Cường Hoạt Động Trong Thai Kỳ
Phân Tích Hồi Quy Binary Logistic Với Biến Phụ Thuộc Là Cơn Giật Tăng Cường Hoạt Động Trong Thai Kỳ -
 Đặc Điểm Về Hoạt Động Động Kinh Và Việc Kiểm Soát Cơn Trước Mang Thai
Đặc Điểm Về Hoạt Động Động Kinh Và Việc Kiểm Soát Cơn Trước Mang Thai -
 Đặc điểm lâm sàng, cận lâm sàng và một số yếu tố liên quan của động kinh ở phụ nữ có thai - 14
Đặc điểm lâm sàng, cận lâm sàng và một số yếu tố liên quan của động kinh ở phụ nữ có thai - 14 -
 Điện Não Đồ Ngoài Cơn: Các Kịch Phát Dạng Nhọn-Sóng Chậm Vùng Trán Thái Dương Bên Phải (Bệnh Nhân Phạm Thị Mỹ L. Trong Nghiên Cứu)
Điện Não Đồ Ngoài Cơn: Các Kịch Phát Dạng Nhọn-Sóng Chậm Vùng Trán Thái Dương Bên Phải (Bệnh Nhân Phạm Thị Mỹ L. Trong Nghiên Cứu) -
 Các Yếu Tố Ảnh Hưởng Đến Kết Cục Thai Kỳ Các Yếu Tố Ảnh Hưởng Đến Quyết Định Đẻ Mổ
Các Yếu Tố Ảnh Hưởng Đến Kết Cục Thai Kỳ Các Yếu Tố Ảnh Hưởng Đến Quyết Định Đẻ Mổ -
 Đặc điểm lâm sàng, cận lâm sàng và một số yếu tố liên quan của động kinh ở phụ nữ có thai - 18
Đặc điểm lâm sàng, cận lâm sàng và một số yếu tố liên quan của động kinh ở phụ nữ có thai - 18
Xem toàn bộ 171 trang tài liệu này.
Chúng tôi nhận thấy không có sự khác biệt có ý nghĩa thống kê giữa hai nhóm bệnh nhân được tư vấn và không được tư vấn trước mang thai về đặc điểm lâm sàng của mẹ khi đẻ (cân nặng trung bình bệnh nhân khi đẻ, BMI trung bình bệnh nhân khi đẻ, số kilogram tăng trung bình khi mang thai) và tuổi thai trung bình khi đẻ. Đặc biệt, trong nghiên cứu này không có bệnh nhân nào có chỉ số BMI lúc đẻ trên 29, số cân tăng trung bình khi mang thai của bệnh nhân chỉ là 11,37 kg (8-18 kg). Kết quả trên có được là do phần lớn các bệnh nhân trong nghiên cứu của chúng tôi sinh sống ở nông thôn, do đó chế độ ăn sẽ không bị thừa chất gây tăng cân khó kiểm soát trong thai kỳ như ở nhóm sản phụ sinh sống tại các thành phố.
Có sự khác biệt có ý nghĩa thống kê giữa hai nhóm bệnh nhân được tư vấn và không được tư vấn trước mang thai về cân nặng trung bình của trẻ lúc sinh ra (p=0,047), cụ thể là cân nặng trung bình lúc sinh của trẻ ở nhóm bệnh nhân được tư vấn nhiều hơn 0,16 kg so với nhóm có mẹ không được tư vấn (t=2,005, T-test; p=0,047). Theo các nghiên cứu trong quần thể, việc phơi nhiễm với thuốc kháng động kinh thời kỳ bào thai kết hợp với nguy cơ trẻ đẻ ra có cân nặng thấp (aRR 1.40; 95% CI 1.22-1.60) hoặc trẻ có chậm phát triển bào thai (SGA) (aRR 1.21; 95% CI 1.10-1.34). Một số thuốc kháng động kinh do mẹ sử dụng trong thai kỳ kết hợp tăng
2 nguy cơ này ở trẻ được sinh ra là topiramate, zonisamide, carbamazepine, valproate, phenobarbital, trong đó topiramat là thuốc được thông báo có nguy cơ rõ rệt nhất [75]. Ngoài ra, điều trị nhiều thuốc cũng phối hợp với tăng nguy cơ trẻ sinh ra bị chậm phát triển thời kỳ bào thai [88],[99]. Trong nghiên cứu của chúng tôi, số trẻ đẻ nhẹ cân dưới 2500 gram là 9 trẻ (2 trẻ thuộc nhóm được tư vấn và 7 trẻ thuộc nhóm không được tư vấn); không có trường hợp nào có cân nặng dưới 2000 gram; trong đó 5 trẻ có mẹ dùng đa trị liệu. Do số lượng trẻ đẻ nhẹ cân trong nghiên cứu còn ít nên khi thực hiện các phép so sánh kiểm định thống kê sẽ cho kết quả có độ tin cậy chưa cao, nhưng nhìn chung, tỷ lệ trẻ nhẹ cân khi sinh của nhóm được tư vấn
(4,65%) có xu hướng thấp hơn nhóm không được tư vấn (8,51%); (OR=3,58, CI 95%=0,7-18,3; p=0,16).
Tỷ lệ lựa chọn đẻ mổ trong nghiên cứu là 66,7% và chỉ có 26,8% số bệnh nhân đẻ thường. Kết quả này có sự khác biệt so với các nghiên cứu trước đây. Thật vậy, tỷ lệ đẻ mổ của phụ nữ bị động kinh trong các nghiên cứu dao động chỉ từ 35-41% còn đẻ thường là 60-70% [3],[32],[118],[150]. Ở các nước phương Tây, quyết định đẻ mổ ít khi phụ thuộc vào cơn động kinh của mẹ trừ khi cơn co giật xuất hiện trong giai đoạn 2 của quá trình chuyển dạ hoặc sản phụ không thể phối hợp để tiến hành đẻ thường. Ngược lại, phần lớn các sản phụ trong nghiên cứu của chúng tôi lại muốn đẻ mổ lấy thai chủ động vì cho rằng như vậy em bé sẽ được an toàn. Đây là sự khác biệt về tâm lý của sản phụ, gia đình sản phụ Việt Nam khi so sánh với phương Tây. Thêm nữa, đa phần các bệnh nhân của nghiên cứu này có cơn giật tính chất nặng (cơn có co cứng co giật toàn thân) do đó số bệnh nhân lựa chọn đẻ mổ chiếm tỷ lệ cao hơn so với các nghiên cứu khác.
Biến cố trong thai kỳ
Các biến cố của mẹ và con trong thai kỳ được ghi nhận bao gồm: bỏ thai chủ động, sảy thai, đẻ non, có cơn giật trong quá trình chuyển dạ và trẻ có dị tật bẩm sinh. Trong nghiên cứu này số biến cố xảy ra đa phần ở nhóm không được tư vấn chiếm tỷ lệ 88,9% (16/18 trường hợp), biến cố hay gặp nhất là đẻ non (33,3%) và bỏ thai (33,3%).
Biến cố sản khoa xảy ra trong nghiên cứu của chúng tôi bao gồm 6 ca bỏ thai chủ động, 6 ca đẻ non, 1 ca sảy thai. Bệnh nhân bị sảy thai thuộc nhóm không được tư vấn, đây là bệnh nhân đã có tiền sử sảy thai 2 lần. Ngoài ra, nhóm không được tư vấn có 5 ca đẻ non với 4 bệnh nhân còn cơn trước và trong khi mang thai, 1 bệnh nhân đã cắt cơn trước mang thai 3 năm nhưng có cơn giật tái phát trong thai kỳ. Cả 5 bệnh nhân đều có cơn giật trong thai kỳ và có cơn chuyển dạ sớm, trong đó 3 ca đẻ thường và 2 ca đẻ mổ. Ở nhóm được tư vấn có 01 ca đẻ non, bệnh nhân mang thai đôi, đẻ mổ ở tuần thứ 34, tổng cân nặng của 2 thai là 4 kg. Kết quả phân tích cho
thấy, tỷ lệ biến cố xảy ra với mẹ và con cao gấp 6,37 lần ở nhóm không được tư vấn trước mang thai so với nhóm được tư vấn (RR=6,37; CI 95%=1,55-26,21; p=0,002).
Bỏ thai chủ động cũng được đánh giá là một biến cố trong thai kỳ của người bệnh động kinh. Trong nghiên cứu này có 6 bệnh nhân lựa chọn bỏ thai chủ động và đều thuộc nhóm không được tư vấn. Đây là những ca đang dùng thuốc kháng động kinh với liều chưa hiệu chỉnh để chuẩn bị mang thai, các bệnh nhân đều có thai ngoài kế hoạch, bệnh nhân bỏ thai vì lo sợ tác dụng phụ của thuốc kháng động kinh và tác động có hại của cơn động kinh đối với thai nhi. Các bệnh nhân này đều không thông báo với bác sỹ thần kinh việc quyết định bỏ thai. Nếu những trường hợp trên được tư vấn và quản lý tốt thì quyết định bỏ thai chắc chắn sẽ được cân nhắc cẩn thận và hợp lý hơn.
Một biến cố quan trọng khác đối với sản phụ bị động kinh là có cơn giật xuất hiện trong quá trình chuyển dạ. Tỷ lệ xảy ra biến cố này dao động chỉ khoảng 1- 3,5% [3],[40]. Cơn giật xuất hiện có thể do sự tăng thông khí của bệnh nhân trong quá trình chuyển dạ và cần được điều trị kịp thời bằng benzodiazepines tiêm tĩnh mạch. Tại các nước Âu Mỹ, lorazepam là thuốc tối ưu được lựa chọn và được chuẩn bị sẵn cho tất cả sản phụ bị động kinh. Liều khuyến cáo nên sử dụng là 1 mg đường tĩnh mạch cho cơn động kinh không có co giật toàn thân và 2 mg đường tĩnh mạch đối với cơn động kinh co giật toàn thể [3]. Trong nghiên cứu của chúng tôi có 04 bệnh nhân có cơn co giật xuất hiện trong vòng 24 giờ khi chuyển dạ (chiếm tỷ lệ 4,4%), gồm 03 bệnh nhân thuộc nhóm không được tư vấn và 01 bệnh nhân thuộc nhóm được tư vấn. Kết quả này có cao hơn so với các nghiên cứu khác. Sự khác biệt này có thể do cách lựa chọn khác nhau về khoảng thời gian xung quanh thời điểm chuyển dạ và do sự khác nhau về bệnh nhân được lựa chọn giữa các nghiên cứu. Như đã đề cập ở trên, bệnh nhân trong nghiên cứu của chúng tôi là các trường hợp đến khám tại chuyên khoa thần kinh tuyến trung ương, do đó tỷ lệ bệnh nhân có hoạt động co giật chưa ổn định sẽ cao hơn so với tỷ lệ này ở các nghiên cứu trong quần thể. Nếu cơn giật của bệnh nhân chưa ổn định trong thai kỳ thì nguy cơ xuất hiện cơn khi chuyển dạ của những bệnh nhân này cũng sẽ tăng lên. Đối với các bệnh nhân có cơn giật khi chuyển dạ trong nghiên cứu này, có 03 bệnh nhân chuyển sang đẻ mổ
chủ động vì xuất hiện nhiều cơn giật cũng như bệnh nhân không hợp tác để tiếp tục đẻ đường dưới, chỉ có 1 bệnh nhân tiếp tục đẻ thường. Các sản phụ đều được cắt cơn co giật bằng midazolam đường tĩnh mạch và được theo dõi tim thai liên tục ngay khi có cơn giật xảy ra. Nhịp tim thai nhi có thể bị ức chế tạm thời do cơn co giật của người mẹ gây ra nhưng sẽ trở lại hoạt động như bình thường trong vòng năm phút sau cơn. Cả 4 trường hợp này đều có kết cục sản khoa an toàn cho mẹ và em bé.
Trong nghiên cứu này chúng tôi chỉ ghi nhận được 01 trường hợp trẻ đẻ ra có dị tật bẩm sinh. Mẹ của trẻ thuộc nhóm không được tư vấn thần kinh trước mang thai; không bổ sung acid folic trước mang thai, dùng thuốc Tegretol (carbamazepine) liều 800 mg/ngày trong cả thai kỳ. Người bệnh có đi khám sản khoa và siêu âm sản khoa tại phòng khám tư nhân ở tuần thứ 13 và tuần thứ 30 của thai kỳ nhưng không phát hiện được dị tật của trẻ. Trẻ được đẻ thường, cân nặng 3000 gram, có dị tật thoát vị màng não tủy vùng lưng; được phẫu thuật dị tật lúc 12 tháng tuổi. Hiện tại trẻ phát triển tâm thần, vận động đều bình thường nhưng vẫn còn rối loạn cơ tròn kiểu không tự chủ. Theo các nghiên cứu, carbamazepine có kết hợp với nguy cơ mắc trung bình các dị tật bẩm sinh ở trẻ, đặc biệt cao là tật nứt đốt sống (tỷ lệ mắc dị tật thoát vị não tủy ở nhóm tiếp xúc carbamazepine thời kỳ bào thai là 0,95%, cao gấp 7 lần so với tỷ lệ mắc của quần thể). Đặc biệt hơn, khi tiếp xúc với valproat thời kỳ bào thai, tỷ lệ này còn cao gấp 10-20 lần so với tỷ lệ mắc trung bình của quần thể [9],[52]. Một điều may mắn là các trẻ có tiếp xúc với valproat thời kỳ bào thai trong nghiên cứu này đều không có dị tật nặng bẩm sinh. Tuy nhiên, để có được số liệu đầy đủ hơn về các dị tật của trẻ, cần phải tiến hành nghiên cứu phối hợp với nhiều chuyên khoa cũng như mở rộng quy mô nghiên cứu.
4.1.2. Đặc điểm cận lâm sàng
4.1.2.1.Điện não đồ
Tỷ lệ bệnh nhân có điện não đồ bất thường ở nhóm không được tư vấn cao gấp 1,95 lần so với nhóm được tư vấn (RR=1,95; CI 95%=1,05-2,05; p=0,038). Các bệnh nhân trong nghiên cứu của chúng tôi được làm điện não đồ tối thiểu 01 lần khi đến viện thăm khám trong quá trình mang thai. Trong số 97 bản ghi điện não gồm 06 bản
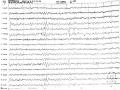
ghi trong cơn động kinh của bệnh nhân (hình 4.1) và 91 bản ghi điện não ngoài cơn khi các bệnh nhân đến viện khám bệnh với thời gian từ lúc cơn giật gần nhất của bệnh nhân xảy ra đến khi làm điện não là trên 24 giờ (phần lớn số bệnh nhân là trên 72 giờ). Điều này giải thích cho kết quả có tới 2/3 số bản ghi điện não không ghi nhận được bất thường. Ngoài ra, trong số 25 bản ghi điện não ngoài cơn có hình ảnh bất thường chỉ có 11 bản ghi có hình ảnh kịch phát dạng động kinh, còn lại hình ảnh bất thường thấy được trên điện não ngoài cơn là các sóng chậm không đặc hiệu thường khu trú một bên bán cầu. Khi đối chiếu với phim chụp sọ não của các bệnh nhân này, chúng tôi phát hiện đa số có tổn thương cùng bên với sóng chậm trên điện não (hình 4.4).
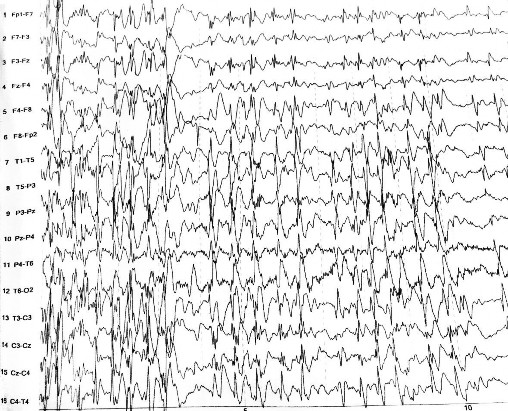
Hình 4.1. Điện não đồ trong cơn ngưng hành vi: phức hợp kịch phát nhọn-sóng chậm 2-3 Hz kéo dài 10 giây (bệnh nhân Nguyễn Mai L. trong nghiên cứu)
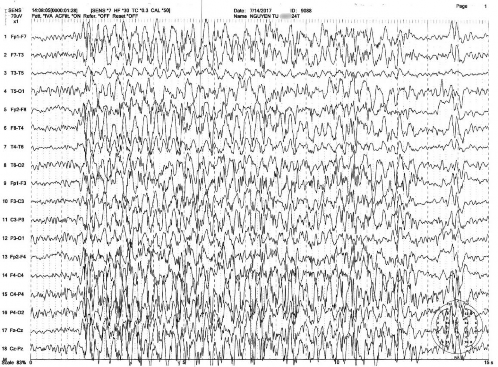
Hình 4.2. Điện não đồ trong cơn co giật toàn thân: phức hợp kịch phát đa nhọn- sóng chậm 2-3 Hz kéo dài 12 giây (bệnh nhân Nguyễn Tú A trong nghiên cứu)
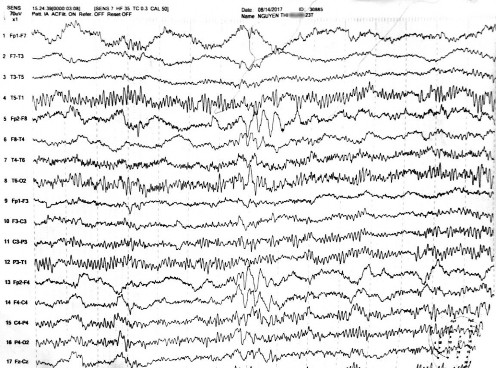
Hình 4.3. Điện não đồ ngoài cơn: sóng chậm thành nhịp ngắt quãng tần số 3-4 Hz bán cầu phải (bệnh nhân Nguyễn Thị Ph. trong nghiên cứu)