DANH MỤC BIỂU ĐỒ
Biểu đồ 3. 1 Tỉ lệ các triệu chứng lâm sàng 24
Biểu đồ 3. 2 Tỉ lệ phân độ mô học theo điểm Gleason 26
Biểu đồ 3. 3 Trung bình nồng độ PSA, fPSA tại các thời điểm 28
Biểu đồ 3. 4 Phân bố bệnh nhân theo nồng độ Testosterone 32
Biểu đồ 3. 5 Tỉ lệ di căn các cơ quan trên CT 32
Biểu đồ 3. 6 Tỉ lệ di căn các vị trí xương trên CT 33
Biểu đồ 3. 7 Tỉ lệ di căn các hạch trên CT 34
DANH MỤC HÌNH ẢNH
Hình 1. 1 Giải phẫu tuyến tiền liệt 3
Có thể bạn quan tâm!
-
 Nhận xét một số đặc điểm lâm sàng, cận lâm sàng của bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn - 1
Nhận xét một số đặc điểm lâm sàng, cận lâm sàng của bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn - 1 -
 Triệu Chứng Cận Lâm Sàng Utttl Kháng Cắt Tinh Hoàn
Triệu Chứng Cận Lâm Sàng Utttl Kháng Cắt Tinh Hoàn -
 Một Số Khái Niệm Sử Dụng Trong Nghiên Cứu
Một Số Khái Niệm Sử Dụng Trong Nghiên Cứu -
 Liên Quan Giữa Triệu Chứng Đau Xương Và Di Căn Xương
Liên Quan Giữa Triệu Chứng Đau Xương Và Di Căn Xương
Xem toàn bộ 86 trang tài liệu này.
Hình 1. 2 Hình ảnh X quang gãy xương bệnh lý ở bệnh nhân nam 89 tuổi ung thư biểu mô tuyến tiền liệt di căn 10
Hình 1. 3 Hình ảnh CT của 3 bệnh nhân di căn xương 11
Hình 1. 4 Hình ảnh MRI cho thấy tín hiệu trên xung T1 giảm bất thường ở xương đùi bên phải, cho thấy sự thay thế mỡ tủy bằng khối u 12
Hình 1. 5 Xạ hình hạt nhân phóng xạ technetium Tc-99m methylene diphosphonate cho thấy nhiều ổ hấp thu bất thường trong toàn bộ khung xương, ví dụ như xương bả vai 2 bên, nhiều xương sườn 2 bên, cột sống thắt lưng, xương chậu 2 bên và cổ xương đùi thứ phát 12
ĐẶT VẤN ĐỀ
Ung thư tuyến tiền liệt (UTTTL) là một trong số những loại ung thư có tỉ lệ mắc cao nhất ở nam giới, chiếm khoảng 15% các loại ung thư (UT) ở nam giới. Theo GLOBOCAN năm 2020, UTTTL đứng hàng thứ 5 về số ca mắc mới với 6.248 ca và hàng thứ 7 về số ca tử vong với 2.628 ca trong các ung thư ở nam giới tại Việt Nam. Trong những năm gần gây, tỉ lệ tử vong do UTTTL đã giảm do những tiến bộ trong chẩn đoán và điều trị, và cũng một phần do hiểu biết của người dân về bệnh ngày càng tăng lên [3].
Tùy theo giai đoạn, nguy cơ mà có các phương pháp điều trị UTTTL phù hợp: phẫu thuật, xạ trị, nội tiết, hóa trị, điều trị miễn dịch, ức chế PARP, chăm sóc giảm nhẹ [3]. Điều trị nội tiết nhằm giảm nội tiết nam trong máu bao gồm: cắt tinh hoàn nội khoa hoặc ngoại khoa, kháng Androgen,... Liệu pháp ức chế Androgen (ADT) là một lựa chọn hàng đầu cho nam giới bị UTTTL giai đoạn cuối. Tuy vậy, điều trị nội tiết vẫn mang tính chất tạm thời, hi vọng kéo dài thời gian sống thêm cho bệnh nhân. Liệu pháp này có hiệu quả trong UTTTL trong một khoảng thời gian, nhưng phần lớn sau đó ung thư tiến triển, đây là tình trạng ung thư tuyến tiền liệt kháng cắt tinh hoàn [33].
Ung thư tuyến tiền liệt kháng cắt tinh hoàn là sự tiến triển của ung thư tuyến tiền liệt (tăng nồng độ PSA, xuất hiện di căn mới hoặc di căn đã có trước đó tiến triển) trong khi nồng độ Testosterone ở ngưỡng cắt tinh hoàn (< 50 ng/dL) ở bệnh nhân được điều trị cắt tinh hoàn [33]. Theo nghiên cứu của Yashar Khoshkar và cộng sự [27] cho thấy thời gian sống thêm trung bình ở nhóm bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn được nghiên cứu là 1,86 năm (khoảng tin cậy 95%: 1,79 – 1,97) và họ đã đưa ra kết luận rằng ung thư tuyến tiền liệt kháng cắt tinh hoàn là nguyên nhân chính gây tử vong ở các bệnh nhân này. Tuỳ theo bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn có di căn tạng hay chưa mà có các phương pháp điều trị phù hợp: ức chế sinh tổng hợp Androgen hoặc tác động lên con đường truyền tín hiệu Androgen, hoá trị, nội tiết bậc 2 khác,…
Đã có nhiều nghiên cứu về cơ chế phân tử, các phương pháp điều trị cho ung thư tuyến tiền liệt kháng cắt tinh hoàn, tuy nhiên các nghiên cứu về
đặc điểm lâm sàng, cận lâm sàng của ung thư tuyến tiền liệt kháng cắt tinh hoàn còn hạn chế. Việc hiểu rõ đặc điểm lâm sàng, cận lâm sàng của ung thư tuyến tiền liệt kháng cắt tinh hoàn giúp cho chẩn đoán sớm, chính xác giai đoạn kháng cắt tinh hoàn để kịp thời lựa chọn phác đồ điều trị phù hợp cho người bệnh, nhằm kéo dài thời gian sống của người bệnh.
Vì vậy, chúng tôi đặt vấn đề nghiên cứu đề tài ―Nhận xét một số đặc điểm lâm sàng, cận lâm sàng của bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn‖ với các mục tiêu:
1. Nhận xét một số đặc điểm lâm sàng của bệnh nhân ung thư tuyến tiền liệt kháng cắt tinh hoàn tại Bệnh viện Hữu Nghị từ tháng 1 năm 2015 đến tháng 1 năm 2022.
2. Nhận xét một số đặc điểm cận lâm sàng của nhóm bệnh nhân
trên.
Chương 1
TỔNG QUAN TÀI LIỆU
1.1 GIẢI PHẪU VÀ SINH LÝ TUYẾN TIỀN LIỆT. TINH HOÀN VÀ VAI TRÒ CỦA TINH HOÀN TRONG UNG THƯ TUYẾN TIỀN LIỆT
1.1.1 Giải phẫu và sinh lý tuyến tiền liệt
1.1.1.1. Giải phẫu
Tuyến tiền liệt là một khối hỗn hợp của mô tuyến và mô xơ – cơ, nằm ngay bên dưới bàng quang, bao quanh đoạn đầu niệu đạo nam.
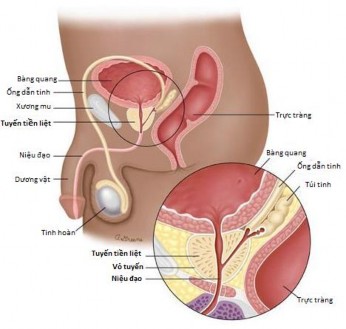
Hình 1. 1 Giải phẫu tuyến tiền liệt [1]
1.1.1.2. Sinh lý
Tuyến tiền liệt tiết dịch trắng đục, pH 6,5 kiềm hơn so với âm đạo có tác dụng bảo vệ tinh trùng cho đến khi thụ tinh. Cơ trơn TTL co bóp hỗ trợ việc tống tinh dịch trong niệu đạo. Prostaglandin của TTL làm co cơ tử cung, tăng nhu động vòi trứng giúp tinh trùng di chuyển trong đường sinh dục nữ [2].
liệt
1.1.2 Tinh hoàn và vai trò của tinh hoàn trong ung thư tuyến tiền
Tinh hoàn là một cơ quan sinh dục nam có vai trò sinh tinh và bài tiết
nội tiết tố nam Testosterone [1]. Tinh hoàn là cơ quan nằm ngoài ổ bụng, nằm bên trong bìu. Mỗi cơ thể nam có hai tinh hoàn hình trứng. Tinh hoàn có hai chức năng: chức năng ngoại tiết là sinh tinh trùng, chức năng nội tiết là tiết ra hormone sinh dục nam chủ yếu là Testosterone [2]. Testosterone đóng vai trò trung tâm đối với sự phát triển và sức khỏe của nam giới [32].
Từ khi sinh ra tới khi dậy thì, tuyến tiền liệt vẫn còn nhỏ và chưa trưởng thành, trong khi ở nam giới sau khi dậy thì sự gia tăng nội tiết tố Androgen thúc đẩy sự phát triển của tuyến và làm tăng khối lượng tuyến tiền liệt lên đến 10 lần kích thước trước khi dậy thì. Có rất nhiều dữ liệu từ trước tới nay ủng hộ vai trò của Androgen trong quá trình phát sinh và tiến tiển ung thư tuyến tiền liệt, còn được gọi là ―giả thuyết Androgen‖ [32].
1.2 DỊCH TỄ HỌC, NGUYÊN NHÂN VÀ CÁC YẾU TỐ NGUY CƠ UNG THƯ TUYẾN TIỀN LIỆT
1.2.1 Dịch tễ học
Theo GLOBOCAN 2020, ung thư tuyến tiền liệt là bệnh lý ác tính thường gặp thứ năm ở nam giới Việt Nam, với 6.248 trường hợp mắc mới và gây ra 2.628 trường hợp tử vong [20].
1.2.2 Nguyên nhân và các yếu tố nguy cơ ung thư tuyến tiền liệt
Nguyên nhân UTTTL chưa được xác định rõ. Chưa có nghiên cứu nào chứng minh mối quan hệ rõ ràng giữa UTTTL và dinh dưỡng, yếu tố chuyển hóa, nội tiết,... [3]
Một số nguy cơ mắc bệnh được chú ý tới như: tuổi, chủng tộc, tiền sử gia đình mắc bệnh UTTTL [22]. Ngày càng có nhiều nam giới cao tuổi được chẩn đoán mắc bệnh ung thư tuyến tiền liệt do tuổi thọ ngày càng tăng và việc sử dụng phương pháp sàng lọc PSA cũng tăng lên. Tỉ lệ mắc ung thư tuyến tiền liệt rất khác nhau giữa các nhóm chủng tộc khác nhau. Người ta ước tính rằng khoảng 20% bệnh nhân bị ung thư tuyến tiền liệt có tiền sử gia đình, có
thể phát triển không chỉ do gen chung mà còn do mô hình tiếp xúc tương tự với một số chất gây ung thư trong môi trường và thói quen lối sống phổ biến. Các yếu tố chế độ ăn uống có thể đóng một vai trò thiết yếu trong sự phát triển của ung thư tuyến tiền liệt. Ăn nhiều calo chất béo bão hòa từ động vật đã cho thấy làm tăng sự phát triển của tế bào ung thư tuyến tiền liệt bằng cách tăng mức độ lưu hành của nội tiết tố Androgen [37].
1.3. CHẨN ĐOÁN UNG THƯ TUYẾN TIỀN LIỆT
1.2.3 Lâm sàng
Nhiều trường hợp không biểu hiện triệu chứng lâm sàng cho tới khi khối u tăng trưởng gây triệu chứng đường tiết niệu, di căn. Triệu chứng đường tiết niệu: Đái khó, tia đái nhỏ; đái nhiều lần ở mức độ khác nhau, tùy theo sự kích thích, đái dắt; đái không tự chủ; bí đái cấp. Khi ở giai đoạn muộn, khối u thường nhiều ổ, lan tỏa xâm lấn bao xơ và di căn: Đau xương; đau tầng sinh môn; phù nề chi dưới; xuất tinh ra máu; toàn thân: thể trạng suy sụp, có thể suy thận, gầy sút, phù nề, thiếu máu; có thể di căn gan, phổi, não,... tuy nhiên hiếm gặp.
Triệu chứng thực thể: Thăm trực tràng: Hầu hết UTTTL xuất hiện ở vùng ngoại vi của TTL và có thể phát hiện qua thăm trực tràng. Khám toàn thân phát hiện di căn hạch, một số ít trường hợp phát hiện di căn xa.
1.2.4 Cận lâm sàng
PSA:
PSA là kháng nguyên đặc hiệu của tuyến tiền liệt, là một glycoprotein được biểu hiện bởi cả mô tuyến tiền liệt bình thường và tân sinh. Nồng độ PSA huyết thanh rất hữu ích trong việc đánh giá mức độ tiến triển của UTTTL, theo dõi đáp ứng điều trị và nó còn được sử dụng như một phương pháp sàng lọc UTTTL mặc dù còn nhiều tranh cãi [41]. Ở nam giới không mắc bệnh UTTTL, PSA huyết thanh phản ánh số lượng biểu mô tuyến. Khi kích thước TTL tăng lên theo tuổi tác, nồng độ PSA cũng tăng lên và tăng với tốc độ nhanh hơn ở nam giới lớn tuổi. Các phạm vi tham chiếu nồng độ PSA bình thường theo lứa tuổi của nam giới: 40 đến 49 tuổi: 0 đến 2,5 ng/mL; 50
đến 59 tuổi: 0 đến 3,5 ng/mL; 60 đến 69 tuổi: 0 đến 4,5 ng/mL; 70 đến 79 tuổi:
0 đến 6,5 ng/mL [41].
Hiện nay việc sử dụng nồng độ PSA để chẩn đoán UTTTL còn đang được tranh cãi. Tuy nhiên, để tránh chỉ định sinh thiết quá mức, Hội Tiết niệu và Thận học Việt Nam khuyến nghị lấy mức PSA bất thường là trên 4 ng/mL.
Trong một số trường hợp, các chỉ số vận tốc PSA, tỉ trọng PSA, PSA theo tuổi cũng được chú ý [3]. Sau cắt TTL toàn bộ triệt căn: nồng độ PSA thường bằng 0 sau phẫu thuật 3 tuần (hoặc < 0,05 ng/mL với phương pháp siêu nhạy). Khi nồng độ PSA tăng cao trở lại, báo hiệu sự tiến triển trở lại của bệnh. Sau điều trị hormone, nồng độ PSA sau 3 tháng có giá trị tiên lượng thời gian sống thêm. Liên quan tới sống thêm, bệnh nhân UTTTL có nồng độ PSA càng cao tiên lượng càng xấu.
fPSA:
Trong điều kiện bình thường, các tế bào tuyến tiền liệt tiết PSA dưới dạng proenzyme (proPSA) vào lòng mạch, tại đây quá trình loại bỏ propeptide xảy ra để tạo ra PSA hoạt động. Sau đó, PSA hoạt động có thể bị phân giải protein tạo ra PSA không hoạt động, trong đó một phần nhỏ đi vào máu và tồn tại ở dạng PSA tự do. Ngoài ra, PSA hoạt động có thể liên kết với các chất ức chế protease trong hệ tuần hoàn. Trong UTTTL, nhiều proPSA và PSA không hoạt động không trải qua quá trình phân giải protein mà trực tiếp đi vào tuần hoàn nên tỉ lệ fPSA/PSA giảm xuống.
PSA được dùng để đánh giá nguy cơ, đáp ứng điều trị, tiến triển của ung thư, tuy nhiên độ nhạy và độ đặc hiệu không cao nên tỉ lệ fPSA/PSA cũng được sử dụng để cải thiện độ nhạy khi PSA < 4ng/mL và tăng độ đặc hiệu khi 4 ≤ PSA ≤ 10 ng/mL [41].
Chẩn đoán hình ảnh:
Chẩn đoán hình ảnh cung cấp thông tin quan trọng về mức độ bệnh tại chỗ và kiểm tra khả năng bệnh di căn xa ở những bệnh nhân có nguy cơ cao [24].