1.3.2. Bệnh võng mạc đái tháo đường tăng sinh
Bệnh VMĐTĐ tăng sinh là hình thái nặng của bệnh lý và là kết quả đáp ứng tăng sinh mạch máu đối với tắc mao mạch gây thiếu máu lan tỏa. Tân mạch võng mạc điển hình là tân mạch đĩa thị hoặc tân mạch vùng khác dọc theo các cung mạch, ngoài đĩa thị. Tân mạch ngoài đĩa thị thường phát sinh tại ranh giới giữa vùng không được cấp máu và vùng được cấp máu.
Phù hoàng điểm trong bệnh VMĐTĐ là một biến chứng hay gặp và được đánh giá tách biệt đối với các giai đoạn bệnh VMĐTĐ vì biến chứng này có thể xảy ra ở mọi thời điểm và tiến triển không phụ thuộc vào giai đoạn của bệnh lý [17].
1.3.3. Phù hoàng điểm đái tháo đường
Phù hoàng điểm ĐTĐ là một biến chứng quan trọng khác, được đánh giá biệt lập với các giai đoạn bệnh lý VMĐTĐ vì có thể thấy trên mắt với mức độ nặng bất kỳ và có diễn tiến độc lập.
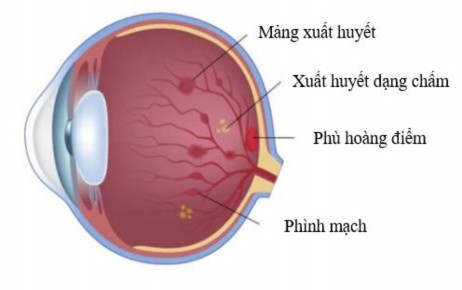
Hình 1.3. Biến chứng phù hoàng điểm đái tháo đường [19]
Hiện tại, phân loại thường dùng là không phù hoàng điểm ĐTĐ, phù hoàng điểm ĐTĐ ngoài vùng trung tâm và phù hoàng điểm ĐTĐ ở vùng trung
tâm. Xác định mức độ nặng của phù hoàng điểm ĐTĐ dựa trên các yếu tố này cho phép xác định nhu cầu điều trị và chế độ theo dõi.
Có thể bạn quan tâm!
-
 Khảo sát một số yếu tố liên quan bệnh võng mạc đái tháo đường type 2 tại Bệnh viện E năm 2020 – 2021 - 1
Khảo sát một số yếu tố liên quan bệnh võng mạc đái tháo đường type 2 tại Bệnh viện E năm 2020 – 2021 - 1 -
 Khảo sát một số yếu tố liên quan bệnh võng mạc đái tháo đường type 2 tại Bệnh viện E năm 2020 – 2021 - 2
Khảo sát một số yếu tố liên quan bệnh võng mạc đái tháo đường type 2 tại Bệnh viện E năm 2020 – 2021 - 2 -
 Phân Loại Quốc Tế Bệnh Vmđtđ Và Phù Hoàng Điểm Đtđ
Phân Loại Quốc Tế Bệnh Vmđtđ Và Phù Hoàng Điểm Đtđ -
 Một Số Đặc Điểm Chung Của Đối Tượng Nghiên Cứu
Một Số Đặc Điểm Chung Của Đối Tượng Nghiên Cứu -
 Đặc Điểm Chung Đối Tượng Nghiên Cứu Theo Tổn Thương Vmđtđ
Đặc Điểm Chung Đối Tượng Nghiên Cứu Theo Tổn Thương Vmđtđ
Xem toàn bộ 71 trang tài liệu này.
Các giai đoạn bệnh lý VMĐTĐ có thể được phân loại theo Phân loại Quốc tế. Phân loại này giúp ra quyết định chuyển tuyến đối với các tuyến cơ sở khác nhau. Tuy nhiên, có những bệnh nhân bị bệnh lý VMĐTĐ giai đoạn nặng vẫn có thể không có các triệu chứng giảm thị lực [17].
1.4. Tình hình nghiên cứu bệnh võng mạc đái tháo đường tại Việt Nam và trên thế giới
1.4.1. Trên Thế Giới
R.L. Thomas và cộng sự (2019) đánh giá mức độ phổ biến của bệnh VMĐTĐ trên toàn thế giới từ các bài báo được xuất bản từ năm 2015 đến 2018, trong đó việc đánh giá sự hiện diện và mức độ nghiêm trọng của VMĐTĐ dựa trên hình ảnh võng mạc. Kết quả cho thấy tỷ lệ của VMĐTĐ và ĐTĐ phù hoàng điểm trong giai đoạn trên là 27,0%, chủ yếu là VMĐTĐ không tăng sinh 25,2%, VMĐTĐ tăng sinh 1,4% và ĐTĐ phù hoàng điểm 4,6%. Tỷ lệ thấp nhất của VMĐTĐ được thấy ở Đông Nam Á là 12,5% và Châu Âu là 20,6%, trong khi đó cao nhất là ở Châu Phi 33,8%, Trung Đông và Bắc Phi 33,8% và khu vực Tây Thái Bình Dương 36,2% [20].
Charumathi Sabanayagam và cộng sự (2019) đã kiểm tra sự liên quan của bệnh VMĐTĐ và bệnh thận ĐTĐ, cùng với mọi nguyên nhân và tỉ lệ tử vong bệnh tim mạch tại Châu Á gồm 2964 người trong độ tuổi 40 - 80 bị ĐTĐ ở Singapore vào giai đoạn 2004 - 2011. Trong đó có 29,9% người tham gia mắc VMĐTĐ, với khoảng thời gian theo dõi trung bình 8,8 năm, đã xảy ra 610 trường hợp tử vong (20,6%), trong đó có 267 (9,0%) là do bệnh tim mạch. Trong các nhóm riêng biệt, tỷ lệ rủi ro đa biến cho mọi nguyên nhân và tỷ lệ tử vong là 1,54% và 1,74% tương ứng cho VMĐTĐ, đối với bệnh thận ĐTĐ là 2,04% và 2,29% [21].
Ảnh hưởng của bệnh VMĐTĐ đến mối liên quan giữa chỉ số khối cơ thể (Body Mass Index - BMI) và tỉ lệ tử vong ở bệnh nhân ĐTĐ type 2 kiểm soát kém do Yu-Hsuan Li và cộng sự nghiên cứu vào năm 2020 bằng cách sử dụng hồ sơ bệnh án của bệnh nhân nhập viện trong giai đoạn tháng 08 năm 1996 đến tháng 08 năm 2007 tại Bệnh viện Đa khoa Cựu chiến binh Đài Trung. Kết quả cho thấy nguy cơ tử vong của nhóm BMI < 18,5 kg/m2 trong số những bệnh nhân mắc VMĐTĐ là cao hơn đáng kể so với các nhóm BMI khác (18,5-23; 23-25; 25-30; >30 kg/m2) [22].
1.4.2. Tại Việt Nam
Tỉ lệ bệnh VMĐTĐ và các yếu tố nguy cơ ở bệnh nhân ĐTĐ type 2 tại phòng khám Bệnh viện Nhân dân Gia Định được Nguyễn Thị Bích Đào và Trần Đỗ Lan Phương (2016) khảo sát trên 303 bệnh nhân ĐTĐ được chọn ngẫu nhiên từ dân số ĐTĐ type 2 đến khám tại phòng khám nội tiết của bệnh viện từ tháng 10/2014 đến tháng 06/2015. Kết quả cho thấy tỉ lệ mắc VMĐTĐ chung là 24,1% bao gồm: VMĐTĐ không tăng sinh nhẹ 15,51%; VMĐTĐ không tăng sinh vừa 2,31%, BVMĐTĐ không tăng sinh nặng 1,65% và VMĐTĐ tăng sinh chiếm 4,62%. Ở nhóm ĐTĐ mới phát hiện, tỉ lệ mắc VMĐTĐ là 25,0%. Phân tích hồi qui logistic đa biến cho thấy bệnh VMĐTĐ có liên quan mạnh với thời gian mắc bệnh ĐTĐ, tình trạng kiểm soát đường huyết đói và albumin niệu [23].
Huỳnh Nên Mơ và cộng sự (2017) đã khảo sát đặc điểm bệnh VMĐTĐ tại Bệnh viện Mắt – Tai Mũi Họng – Răng Hàm Mặt ở tỉnh An Giang (08/2015
– 08/2016). Đây là nghiên cứu mô tả cắt ngang thực hiện trên 376 mắt ở 188 bệnh nhân võng mạc đái tháo đường cho kết quả tỉ lệ bệnh VMĐTĐ không tăng sinh chiếm tỉ lệ 59,86%, trong đó 14,89% VMĐTĐ không tăng sinh nhẹ; 38,82% VMĐTĐ không tăng sinh vừa; 6,12% VMĐTĐ không tăng sinh nặng và VMĐTĐ tăng sinh là 13,31%. Yếu tố nguy cơ liên quan đến bệnh VMĐTĐ là thời gian mắc bệnh ĐTĐ và việc thay đổi chế độ ăn. Nhóm không thay đổi
chế độ ăn có nguy cơ bệnh VMĐTĐ tăng sinh cao gấp 34 lần nhóm thay đổi chế độ ăn [24].
Theo nghiên cứu của Lê Việt Phương và Võ Thị Xuân Hạnh (2019) về tỉ lệ hiện mắc và các yếu tố liên quan của bệnh lý VMĐTĐ trên bệnh nhân ĐTĐ type 2 tại Thành phố Hồ Chí Minh từ tháng 01/2018 đến tháng 07/2018. Kết quả từ 321 bệnh nhân có độ tuổi trung bình 62,53 ± 10,17 cho thấy tỉ lệ mắc VMĐTĐ chung là 22,4% bao gồm: VMĐTĐ không tăng sinh nhẹ 4,7%; VMĐTĐ không tăng sinh vừa 12,8%; VMĐTĐ không tăng sinh nặng 3,4% và VMĐTĐ tăng sinh chiếm 1,5%. Phân tích hồi qui đa biến cho thấy bệnh lý VMĐTĐ có liên quan với tuổi bệnh nhân ≥ 60 tuổi, thời gian phát hiện ĐTĐ ≥ 10 năm, HbA1c ≥ 7%, mức độ tuân thủ điều trị thuốc trung bình hoặc kém. Không tìm thấy sự liên quan giữa bệnh lý VMĐTĐ với tăng huyết áp, BMI và rối loạn lipid máu [25].
1.5. Các yếu tố nguy cơ bệnh võng mạc đái tháo đường
1.5.1. Tiền sử gia đình
Nghiên cứu của Tsai-Tung Chiu năm 2021 về các yếu tố nguy cơ liên quan của bệnh VMĐTĐ ở bệnh nhân cao tuổi bị ĐTĐ type 2 được thực hiện tại bệnh viện Đài Loan cho thấy tiền sử gia đình mắc bệnh đái tháo đường có liên quan đến bệnh lý trên (p = 0,001) [26].
1.5.2. Giới tính và tuổi
Sự liên quan về giới tính có ý nghĩa với nguy cơ mắc bệnh VMĐTĐ đã được tìm thấy ở nhiều nghiên cứu khác nhau. Năm 2017, Maribel Lopez tiến hành nghiên cứu tại Tây Ban Nha cho thấy sự phổ biển hơn khi mắc bệnh lý VMĐTĐ được tìm thấy ở phụ nữ (p = 0,0087) [27]. Tại Trung Quốc năm 2020, Li Yin kết luận tỷ lệ mắc bệnh ở nam giới là cao hơn với 61%, p < 0,0001 [28].
Cũng trong nghiên cứu năm 2020, Li Yin kết luận cho thấy có sự liên
quan ở các bệnh nhân lớn tuổi (p = 0,00003) [28]. Còn đối với các bệnh nhân trên 40 tuổi mắc bệnh ĐTĐ type 2 vào năm 2018 do Kiran Shah nghiên cứu đã
nhận ra nguy cơ mắc bệnh và tuổi của bệnh nhân có ý nghĩa liên quan với p < 0,05; tỷ lệ mắc VMĐTĐ tăng theo độ tuổi, 37,41% (n = 485), 68,52% (n = 1612) và 78,34% (n = 1612) ở các nhóm tuổi 40–50, 51–60 và 61–70 tuổi [29].
1.5.3. Thời gian mắc bệnh
Năm 2017, các nghiên cứu cho thấy thời gian mắc bệnh ĐTĐ có liên quan với nguy cơ mắc bệnh VMĐTĐ. Jing Cui tại Trung Quốc cho kết quả p < 0,001, Morten tại Đan Mạch với 17152 bệnh nhân kết luận 8 năm mắc bệnh ĐTĐ là có ý nghĩa với p < 0,0001 [30, 31].
Năm 2018, 250 bệnh nhân được sàng lọc trong vòng 3 năm bởi Magliah Sultan cho thấy tỷ lệ bệnh nhân mắc bệnh ĐTĐ trên 20 năm bị bệnh lý võng mạc là 57,9% với p = 0,0005 [32]. Điều này cho thấy thời gian mắc bệnh có thể được xem xét là yếu số nguy cơ hàng đầu và là yếu tố tiên đoán sự phát triển của bệnh VMĐTĐ. Một số nghiên cứu khác cũng chỉ ra điều tương tự. Ví dụ: Nghiên cứu của Rajiv Raman (2008) phân tích về mối liên quan cho thấy bệnh nhân mắc ĐTĐ hơn 15 năm có nguy cơ mắc VMĐTĐ cao gấp 6,43 lần so với người mắc ít năm hơn [33]. Tại Singapore, nghiên cứu của Tien Y. Wong (2008) chỉ ra rằng khả năng mắc bệnh VMĐTĐ sẽ tăng lên 1,07 lần khi thời gian mắc ĐTĐ tăng lên 1 năm [34]. Ở Việt Nam, nghiên cứu của Nguyễn Thị Lan Anh năm 2017 kết luận bệnh nhân có thời gian mắc ĐTĐ dưới 10 năm có nguy cơ mắc bệnhVMĐTĐ thấp hơn 15,9 lần so với bệnh nhân ĐTĐ trên 10 năm [35]. Trong khi đó, Nguyễn Thị Ngọc Hân chỉ rõ thời gian mắc ĐTĐ tăng lên khiến bệnh VMĐTĐ trầm trọng hơn, tỷ lệ bệnh nhân mắc bệnh võng mạc tăng sinh so với không tăng sinh tăng từ 1,5 lần ở nhóm mắc ĐTĐ 5-10 năm lên đến gần 4 lần ở nhóm mắc ĐTĐ trên 15 năm [36].
1.5.4. Hút thuốc lá
Hút thuốc lá là một yếu tố nguy cơ đến sự tiến triển của albumin niệu và
bệnh thận ở cả ĐTĐ type 1 và ĐTĐ type 2, nhưng các tác động của hút thuốc lá đối với bệnh VMĐTĐ thì ít rõ ràng hơn.
Nghiên cứu của Chorny và cộng sự (2011) phân tích để tìm ra các yếu tố nguy cơ và rủi ro của bệnh VMĐTĐ trong số những bệnh nhân mắc ĐTĐ type 2 trong quần thể người Do Thái và người Bedouin, Israel với tổng số 523 bệnh nhân, được kiểm tra bởi bác sĩ nhãn khoa tại các phòng khám khác nhau ở miền Nam Israel. Trong phân tích đa biến, các nhà nghiên cứu đã tìm thấy các yếu tố tiên đoán cho sự phát triển của bệnh VMĐTĐ ở nhóm người Bedouin là hút thuốc [37].
Tuy rằng các bằng chứng về tác hại của thuốc lá liên quan đến tiến triển của bệnh VMĐTĐ còn ít các tác giả đề cập đến, nhưng hút thuốc là một yếu tố nguy cơ quan trọng cho các biến chứng ĐTĐ khác, đặc biệt là bệnh tim mạch. Vì vậy, những bệnh nhân ĐTĐ nên khuyến cáo bỏ hút thuốc lá.
1.5.5. Tăng huyết áp
Tăng huyết áp là nguyên nhân gây ra nhiều bệnh lý mạch máu khác nhau, trong đó VMĐTĐ hiện đang được các nhà khoa học quan tâm hơn cả. Trong nhiều nghiên cứu, tỷ lệ tăng huyết áp ở các bệnh nhân ĐTĐ tăng gấp 1,5-2 lần so với người không bị ĐTĐ [38, 39].
Maribel Lopez cùng cộng sự nghiên cứu các bệnh nhân ĐTĐ type 2 ở Tây Ban Nha năm 2017 nhận thấy bệnh nhân tăng huyết áp có nguy cơ bị VMĐTĐ cao hơn 1,6 lần so với bệnh nhân không bị tăng huyết áp (p = 0,0032) [27]. VMĐTĐ và tăng huyết áp được Kiran Shah phát hiện có một mối liên hệ ý nghĩa với p < 0,00001, 74,38% (n = 2556) ở bệnh nhân tăng huyết áp cũng mắc VMĐTĐ khi nghiên cứu ở các bệnh nhân mắc ĐTĐ type 2 với độ tuổi trên 40 vào năm 2018 [29].
1.5.6. Rối loạn lipid máu
Rối loạn chuyển hóa lipid gắn liền với bệnh lý mạch máu, đặc biệt là bệnh lý võng mạc. Điều hòa các rối loạn lipid máu có tác dụng cải thiện rõ rệt tiên lượng bệnh lý võng mạc ở người mắc bệnh ĐTĐ. Các tác động của các lipid
vào quá trình phát triển và tiến triển của bệnh VMĐTĐ được nhiều nghiên cứu đề cập.
Magliah Sultan và cộng sự (2018) thực hiện sàng lọc trên 250 bệnh nhân trong vòng 3 năm tại các trung tâm chăm sóc sức khỏe ban đầu trong nghiên cứu tỷ lệ hiện mắc và các yếu tố nguy cơ của bệnh VMĐTĐ kết luận rối loạn lipid máu có liên quan với bệnh lý này (p = 0,002) [32].
Nghiên cứu của Nguyễn Thị Lan Anh vào 2017 cho thấy có mối liên quan giữa tình trạng rối loạn lipid máu với tình trạng mắc bệnh VMĐTĐ. Những bệnh nhân không bị rối loạn lipid máu ít có nguy cơ mắc bệnh VMĐTĐ 1,9 lần so với những bệnh nhân bị rối loạn lipid máu (p < 0,05; 95% CI = 1,1-3,3) [35].
1.5.7. Yếu tố cận lâm sàng
1.5.7.1. HbA1c
Michal Shani năm 2018 nghiên cứu về các yếu tố nguy cơ bệnh VMĐTĐ cho thấy liên quan với HbA1c trung bình trong thời gian nghiên cứu (p < 0,001; 7,9 ± 1,3%) [40]. Trong cùng năm, Kiran Shah và cộng sự nghiên cứu hồi cứu kết luận rằng có mối liên hệ đáng kể giữa kiểm soát đường huyết kém và bệnh VMĐTĐ (p < 0,00001, 57,58% (n = 364) đối với HbA1c là 7% –7,9%, tối đa là 68,63% (n = 1394) đối với những người có HbA1c > 10%. Trong tất cả các bệnh nhân chẩn đoán mắc bệnh, VMĐTĐ không tăng sinh được coi là loại có tỷ lệ mắc bệnh cao hơn so với VMĐTĐ tăng sinh [29].
Một nghiên cứu thuần tập hồi cứu trên 603 bệnh nhân về các yếu tố nguy cơ đối với tiến triển của bệnh VMĐTĐ ở bệnh nhân ĐTĐ năm 2018 do Ki-Ho Song thực hiện có kết quả mức HbA1c tại thời điểm ban đầu và mức HbA1c trung bình ở những người tiến triển VMĐTĐ cao hơn ở những người không bị VMĐTĐ (7,70 ± 1,10 so với 7,27 ± 1,03%, p = 0,001 và 7,72 ± 1,05 so với 7,27
± 0,96%, p = 0,001) [41].
1.5.7.2. Nồng độ glucose máu
Mối liên quan giữa chất lượng kiểm soát đường máu và các biến chứng mạn tính của người bệnh ĐTĐ đã được nhiều nghiên cứu chứng minh. Biến chứng võng mạc cũng không nằm ngoài quy luật này. Nghiên cứu của Daniel (2016) đã khẳng định mỗi 1% đường máu giảm xuống giúp 40% giảm nguy cơ mắc bệnh VMĐTĐ [42]. Nghiên cứu của Nguyễn Thị Lan Anh cũng khẳng định những bệnh nhân có đường máu bình thường dưới 7,0 mmol/l ít có nguy cơ mắc bệnh gấp 2,6 lần so với những bệnh nhân có đường máu từ 7,0 – 10 mmol/l (p
= 0,001; 95% CI = 1,5-4,5) và 9,1 lần so với những bệnh nhân có đường máu từ trên 10 mmol/l (p < 0,001; 95% CI = 4,2-19,3) [35].
Trong nghiên cứu dịch tễ bệnh lý võng mạc do ĐTĐ ở Wisconsin với đối tượng ĐTĐ týp 2, những người điều chỉnh đường máu không tốt mắc bệnh VMĐTĐ cao gấp 2,5 lần những người điều chỉnh tốt lượng đường máu hàng ngày. Đặc biệt với những bệnh nhân ĐTĐ type 2 nếu có sự điều chỉnh đường máu tốt, chặt chẽ thì hơn 90% không phát triển sang giai đoạn tăng sinh [43].
1.5.7.3. Cholesterol
Năm 2018, Kiran Shah cùng cộng sự tiến hành kiểm tra về yếu tố nguy cơ cận lâm sàng với bệnh nhân VMĐTĐ cho thấy liên quan với rối loạn lipid (p < 0,00001, tỷ lệ bệnh nhân có tổng cholesterol > 200 mg/dL cao hơn so với những bệnh nhân có tổng cholesterol < 200 mg/dL là 75,74% so với 56,16%) [29].
Tại Ấn Độ, Rajiv Raman (2017) cũng tìm thấy mối liên hệ ý nghĩa về nguy cơ mắc bệnh VMĐTĐ ở chỉ số cholesterol khi tăng 10 mg / dL trong tổng cholesterol huyết thanh (OR 15,65, KTC 95% 2,85–87,74) được coi như một yếu tố nguy cơ [44].
Một nghiên cứu cắt ngang tại bệnh viện được thực hiện trên 240 mắt của
120 bệnh nhân đái tháo đường do Nada Nadeem Ansari và cộng sự thực hiện vào năm 2017 tìm thấy mức độ tăng đáng kể của Cholesterol ở bệnh nhân mắc