(3) Rối loạn tiêu hóa: buồn nôn, nôn, phân màu xanh
(4) Rối loạn da và mô dưới da: nổi mề đay, ngứa, toát mồ hôi, nóng bừng, phát ban
(5) Rối loạn toàn thân và tại vị trí đưa thuốc: sốt
(6) Hệ thần kinh trung ương: đau đầu, chóng mặt
(7) Các phản ứng khác: tăng bilirubin gián tiếp huyết thanh
Các phản ứng bất lợi liên quan đến sử dụng ICG được ghi nhận là 0,17% (36 bệnh nhân trong tổng số 21.278 bệnh nhân dùng thuốc dựa trên y văn Nhật Bản).
Các biến cố thường gặp bao gồm:
- Sốc 0,02% (5 bệnh nhân)
- Nôn 0,08% (16 trường hợp)
- Đau mạch 0,04% (8 trường hợp)
- Sốt/Cảm giác nóng bừng 0,02% (4 trường hợp)
Năm 2016, Bộ Y tế Việt Nam đã cho phép sử dụng ICG trên các bệnh nhân tại Việt Nam để đánh giá chức năng gan (Phụ lục).
1.1.6 Đo độ thanh lọc ICG đánh giá chức năng gan
Độ thanh lọc ICG thường được biểu hiện qua hai giá trị: Tỉ lệ thải trừ huyết tương trong một phút đầu (Plasma disappearance rate: ICG-PDR) và Tỉ lệ ICG còn lại sau 15 phút (ICG retention rate at 15 minutes: ICG-R15) - tỉ lệ thường được sử dụng nhất trong đánh giá chức năng gan.
Để có được hai chỉ số này, bệnh nhân sẽ được lấy máu ở thời điểm 0 phút (trước tiêm ICG), 5 phút, 10 phút và 15 phút sau khi tiêm ICG để định lượng ICG trong máu và tính toán [80]. Việc lấy máu tại một thời điểm chích xác từng phút khá khó khăn trong thực hành lâm sàng nên ngày nay, độ thanh lọc ICG được đo
bằng phương pháp LiMON. Đây là phương pháp đo độ thanh lọc ICG một cách không xâm lấn qua một thiết bị cảm biến gắn ở đầu ngón tay. Phương pháp này đã được chứng minh có hiệu quả tương đương và có thể thay thế phương pháp định lượng ICG trong máu truyền thống [80] và đã được sử dụng bởi nhiều tác giả trên thế giới trong đánh giá chức năng gan với liều lượng ICG sử dụng cho người lớn là 0,5mg/kg [24], [37], [40], [43], [44], [47], [61], [87], [90], [92].
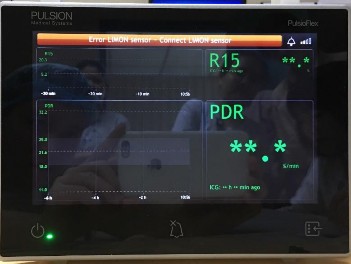
Hình 1.2. Máy đo độ thanh lọc ICG bằng phương pháp LiMON
1.2 Lựa chọn bệnh nhân phẫu thuật cắt gan
Phẫu thuật cắt gan là lựa chọn đầu tay cho điều trị các khối u trong gan nói chung và khối u ác tính nói riêng, trong đó thường gặp nhất là ung thư tế bào gan, ít gặp hơn là ung thư tế bào ống mật và ung thư di căn gan. Ở Việt Nam hiện nay, với sự phát triển của ghép gan, phẫu thuật lấy gan để ghép từ người hiến sống cũng đã được thực hiện khá nhiều.
Ung thư tế bào gan có đặc điểm khác ung thư tế bào ống mật và ung thư di căn gan, là thường xuất hiện trên nền gan xơ. Do đó, lựa chọn bệnh nhân phẫu thuật cắt gan điều trị UTTBG có phần khó hơn so với hai loại u ác tính còn lại vì chức năng gan bệnh nhân ít nhiều đã bị ảnh hưởng bởi tình trạng xơ
gan, viêm gan virus hoặc bệnh gan do rượu, bệnh gan thoái hóa mỡ. Vì vậy, chức năng gan cần được đánh giả kỹ càng trước quyết định phẫu thuật cắt gan, nhất là phẫu thuật cắt gan lớn.
Hiện nay, các nước Âu - Mỹ đa phần sử dụng phác đồ hướng dẫn theo Hiệp hội nghiên cứu bệnh gan Hoa Kỳ (American Association for the Study of Liver Disease: AASLD), chỉ định điều trị ghép gan và TACE (Transcatheter arterial chemoembolization) chiếm ưu thế [31], [38]. Trong khi đó các nước Châu Á thường áp dụng phác đồ của Hiệp hội nghiên cứu bệnh gan Châu Á - Thái Bình Dương (Asia Pacific Association for the Study of Liver: APASL) có khuynh hướng mở rộng chỉ định điều trị cho nhóm phẫu thuật và hủy u tại chỗ [73].
Việt Nam là một quốc gia vùng Đông Nam Á, có sự giống nhau về mặt dịch tễ viêm gan cũng như tình trạng UTTBG, nên phác đồ hướng dẫn điều trị của Hiệp hội nghiên cứu bệnh gan Châu Á - Thái Bình Dương được ứng dụng rộng rãi hơn. Mặt khác, phần lớn các trường hợp UTTBG ở Việt Nam được phát hiện trễ, bệnh diễn tiến ở giai đoạn muộn, u kích thước to, cần phải cắt gan lớn mới có thể đảm bảo an toàn về mặt ung thư học.
Cắt gan lớn được định nghĩa là phẫu thuật cắt gan theo giải phẫu, lấy đi từ 4 hạ phân thùy gan (sử dụng thuật ngữ Brisbane 2000 về giải phẫu gan và phẫu thuật cắt gan) [79], [85]. Trong đó, phẫu thuật cắt gan phải là phẫu thuật cắt gan lớn thường gặp nhất, ít gặp hơn là cắt gan phải mở rộng (cắt gan phải và hạ phân thùy 4) hoặc cắt gan trái mở rộng (cắt gan trái và phân thùy trước).
Phẫu thuật cắt gan phải là phẫu thuật cắt bỏ phần nhu mô gan bên phải tĩnh mạch gan giữa gồm 4 hạ phân thùy 5, 6, 7 và 8 theo Couinaud. Trong nghiên cứu của Abdalla và cộng sự, thể tích gan phải trung bình là 997 ± 279 cm3, chiếm tỉ lệ trung bình là 65% (49 – 82%) tổng thể tích gan toàn bộ [11]. Như vậy phẫu thuật cắt gan phải lấy đi khá nhiều nhu mô gan, phần nhu mô
gan còn lại trung bình khoảng 35%. Vì vậy, trong phẫu thuật cắt gan phải, ngoài những nguy cơ chung của phẫu thuật cắt gan, nguy cơ suy gan phải luôn được đặt lên hàng đầu. Hai yếu tố quan trọng trong đánh giá nguy cơ suy gan sau phẫu thuật cắt gan lớn là chức năng gan hiện tại và thể tích gan bảo tồn.
Tiêu chuẩn chọn lựa bệnh nhân trước cắt gan lớn dựa theo các tiêu chí chọn lựa bệnh nhân trước phẫu thuật cắt gan lớn của tác giả Mark J. Truty và cộng sự tại Trung tâm ung thư Anderson (Texas – Hoa Kỳ) [93]:
- Thể tích gan bảo tồn ≥ 40% so với thể tích gan chuẩn.
- Chức năng gan trước mổ phân loại theo Child-Pugh A.
- Bilirubin toàn phần trong máu ≤ 1 mg/dL.
- Số lượng tiểu cầu ≥ 100 G/L.
- Không có triệu chứng của tăng áp lực tĩnh mạch cửa.
Bên cạnh đó, các tác giả Pháp cũng đưa ra tiêu chuẩn lựa chọn bệnh nhân cắt gan ở bệnh nhân có bệnh gan mạn tính như sau [17]:
Cắt trên ba hạ phân thùy:
- Chức năng gan Child-Pugh A.
- ICG-R15 dưới 15% (thường dùng ở Châu Á).
- Không dãn tĩnh mạch thực quản.
- Số lượng tiểu cầu ≥ 100 G/L.
- Men gan dưới gấp đôi giá trị bình thường.
- Gan phì đại sau thuyên tắc tĩnh mạch cửa.
- Thể tích gan chức năng còn lại trên 50% thể tích gan toàn bộ. Cắt gan giới hạn:
- Chức năng gan Child-Pugh A.
- Chức năng gan Child-Pugh B: chỉ cắt u gan.
- Tĩnh mạch thực quản dãn độ 2 trở xuống.
Phẫu thuật viên phải luôn luôn cân nhắc giữa tính triệt để về mặt ung thư học của phẫu thuật (cắt gan đủ rộng) và chức năng gan bảo tồn (phần gan còn lại phải đủ lớn và đảm bảo đủ chức năng). Vì vậy, đánh giá chức năng gan là bước vô cùng quan trọng trước khi quyết định phẫu thuật cắt gan, nhất là phẫu thuật cắt gan lớn trên nền gan xơ.
1.3 Đánh giá chức năng gan trước phẫu thuật cắt gan
1.3.1 Thang điểm Child-Pugh
Thang điểm Child-Pugh là hệ thống tính điểm dựa vào triệu chứng lâm sàng và cận lâm sàng của bệnh nhân [21], [76].
Thang điểm này đã được ứng dụng từ lâu, hiện tại vẫn là thang điểm được sử dụng thường quy tại Việt Nam để đánh giá chức năng gan trước phẫu thuật cắt gan.
Bảng 1.1. Thang điểm Child-Pugh [21], [76]
1 | 2 | 3 | |
Albumin máu | > 3,5 g/dL | 2,8-3,5 g/dL | < 2,8 g/dL |
Bilirubin máu | < 2 mg/dL | 2-3 mg/dL | > 3 mg/dL |
INR | < 1,7 | 1,7 - 2,3 | > 2,3 |
Báng bụng | Không | Nhẹ | Trung bình - Nặng |
Bệnh não gan | Không | Nhẹ | Trung bình - Nặng |
Có thể bạn quan tâm!
-
 Giá trị tiên lượng chức năng gan của độ thanh lọc indocyanine green trong phẫu thuật cắt gan - 1
Giá trị tiên lượng chức năng gan của độ thanh lọc indocyanine green trong phẫu thuật cắt gan - 1 -
 Giá trị tiên lượng chức năng gan của độ thanh lọc indocyanine green trong phẫu thuật cắt gan - 2
Giá trị tiên lượng chức năng gan của độ thanh lọc indocyanine green trong phẫu thuật cắt gan - 2 -
 Liên Quan Giữa Độ Thanh Lọc Icg Và Tăng Áp Lực Tĩnh Mạch Cửa
Liên Quan Giữa Độ Thanh Lọc Icg Và Tăng Áp Lực Tĩnh Mạch Cửa -
 Tỉ Lệ Suy Chức Năng Gan Sau Mổ Theo Isgls Của Các Tác Giả (%)
Tỉ Lệ Suy Chức Năng Gan Sau Mổ Theo Isgls Của Các Tác Giả (%) -
 Phương Pháp Và Công Cụ Đo Lường, Thu Thập Số Liệu
Phương Pháp Và Công Cụ Đo Lường, Thu Thập Số Liệu
Xem toàn bộ 138 trang tài liệu này.
1.3.2 Thang điểm MELD (The Model for End-stage Liver Disease scores: MELD scores)
Thang điểm MELD được giới thiệu đầu tiên năm 2001 [48], [49] và được áp dụng rộng rãi trong lựa chọn bệnh nhân ghép gan cũng như tiên lượng sống còn bệnh gan.
Công thức tính kinh điển của thang điểm MELD [48], [49]:
MELD = 9.57 xloge(creatinine) + 3.78 x loge(total bilirubin) +
11.2 x loge(INR) + 6.43
Nếu bệnh nhân có chạy thận nhân tạo 2 lần/tuần trong tuần vừa qua thì chỉ số creatinine được tính là 4 mg/dL. Nếu bệnh nhân có ung thư tế bào gan, MELD scores được cộng thêm 22 điểm [48].
Thang điểm MELD còn được cải tiến có thêm nồng độ Natri máu [67]:
MELD-Na = MELD + 1.32 x (137-Na) - [0.033 x MELD x (137-Na)]
1.3.3 Mức độ xơ gan trên giải phẫu bệnh
Sinh thiết gan là phương pháp chính xác nhất để xác định mức độ xơ gan nhưng đây là một biện pháp xâm lấn và không thể chỉ định thường quy trên các bệnh nhân trước phẫu thuật cắt gan.
Hiện tại, chưa có một phương tiện không xâm lấn nào có thể đánh giá chính xác mức độ xơ gan trước phẫu thuật.
Mức độ xơ gan trên giải phẫu bệnh thường được đánh giá theo thang điểm xơ hóa Ishak [46]. Thang điểm này là một biến đổi của thang điểm đánh giá độ hoạt động mô học (histological activity index) của tác giả Knodell [16], [46], [54].
Theo Lê Tiến Đạt và cộng sự [3], ở mức độ xơ gan Child-Pugh A, thang điểm Child-Pugh không có mối tương quan với mức độ xơ gan trên giải phẫu bệnh theo phân loại Ishak.
Theo Trần Việt Liên và cộng sự [4], siêu âm đàn hồi gan có tương quan tốt hơn mức độ xơ gan trên giải phẫu bệnh theo Ishak.
Bảng 1.2. Mức độ xơ gan trên giải phẫu bệnh theo Ishak
Điểm | |
Không xơ hóa | 0 |
Xơ hóa vài khoảng cửa, có hoặc không có màng xơ ngắn | 1 |
Xơ hóa hầu hết khoảng cửa, có hoặc không có màng xơ ngắn | 2 |
Xơ hóa hầu hết khoảng cửa, có nhiều xơ hóa bắc cầu cửa-cửa | 3 |
Xơ hóa các khoảng cửa, có xơ hóa bắc cầu cửa-cửa và cửa- trung tâm tiểu thùy | 4 |
Xơ hóa bắc cầu cửa-cửa và cửa-trung tâm tiểu thùy, có nhiều nốt xơ | 5 |
Xơ gan | 6 |
(Nguồn: Ishak, 1995 [46])
1.4 Liên quan giữa độ thanh lọc ICG và chức năng gan
1.4.1 Liên quan giữa độ thanh lọc ICG và thang điểm Child-Pugh
Nghiên cứu của Moller và cộng sự [69] cho rằng ICG-R15 có tương quan chặt với tình trạng suy giảm chức năng gan (r = -0,96), tăng áp lực tĩnh mạch cửa (đáng giá qua chênh áp tĩnh mạch gan - tĩnh mạch cửa), trong đó, ICG-R15 trung bình trong các trường hợp nhóm chứng là 6,6%, Child-Pugh A là 14,9%, Child-Pugh B là 40,6% và Child-Pugh C là 58,2%.
Nghiên cứu của Kin-Pan Au và cộng sự [13] hồi cứu 2832 trường hợp ung thư tế bào gan với chức năng gan Child-Pugh A và B và kết luận rằng:
+ ICG-R15 tương quan với thang điểm Child-Pugh, với phương sai lớn.
+ Số lượng tiểu cầu làm tăng mối tương quan giữa thang điểm Child- Pugh và ICG-R15.
+ Mô hình ước tính ICG R15 (estimated ICG-R15: eICG-R15) với hệ số
xác định bội R2 = 0,455 như sau:
eICG R15 = 45,1 + 0,435 x Bilirubin - 0,917 x Albumin + 0,491 x Prothrombin time - 0,0283 x Platelet
Pind và cộng sự [75] đã khảo sát sự tương quan giữa ICG-R15 với tình trạng tăng áp lực tĩnh mạch cửa cho thấy có sự tương quan trung bình giữa ICG- R15 và độ chênh áp tĩnh mạch gan trong ba mức độ xơ gan trong thang điểm Child-Pugh.
Theo Lao và cộng sự [58] nghiên cứu liên quan giữa ICG-R15 và mức độ xơ gan trên 225 bệnh nhân ung thư tế bào gan đã được phẫu thuật cắt gan và rút ra những kết luận sau:
+ ICG-R15 ở bệnh nhân xơ gan Child-Pugh A là 8,8%, thấp hơn có ý nghĩa thống kê so với nhóm Child-Pugh B là 15,2% (p < 0,01). Trong nhóm Child-Pugh A thì có 67 bệnh nhân có ICG-R15 trên 10% và 6 bệnh nhân trong số này có ICG-R15 trên 20%.
+ ICG-R15 ở nhóm có báng bụng và vàng da sau mổ (11,5% và 12,1%) cũng khác nhóm không có hai triệu chứng này (8,5% và 9,0%). Phân tích hồi quy đa biến cho thấy ICG-R15 có liên quan với hai tình trạng báng bụng và vàng da sau mổ này (p < 0,05).
1.4.2 Liên quan giữa độ thanh lọc ICG và thang điểm MELD
Kim và cộng sự [53] nghiên cứu trên 141 bệnh nhân ung thư tế bào gan trên bệnh nhân viêm gan B, có chức năng gan Child-Pugh A, cho thấy không có sự tương quan giữa thang điểm MELD (the model for end-stage liver disease scores: MELD scores) và ICG-R15 và thang điểm MELD không tiên lượng được chính xác chức năng gan sau phẫu thuật cắt gan phải.
Ngược lại, nghiên cứu của Gupta và cộng sự [36] cho thấy ICG-R15 có tương quan thuận với thang điểm Child-Pugh (r = 0,658, p < 0,001) và cũng