thể phát triển được nhưng nguy cơ trở thành rau cài răng lược hoặc gây chảy máu ồ ạt nơi rau bám đe dọa tính mạng thai phụ.
- Hình thái thứ hai: gai rau thâm nhập sâu vào trong SMLT và có xu hướng phát triển vào bàng quang, ổ bụng và tiến triển dẫn tới vỡ tử cung.
1.3.2. Triệu chứng lâm sàng
Triệu chứng lâm sàng nghèo nàn, hơn 50% trường hợp được phát hiện tình cờ khi thăm khám mà không có triệu chứng bất thường, 1/3 có ra máu âm đạo ít một, 1/4 có đau bụng hạ vị [1,6].
Ra máu âm đạo thường xuất hiện sớm trong 44% các trường hợp. Ra máu âm đạo tính chất ít một, máu sẫm màu [6]. Theo Nguyễn Huy Bạo ra máu âm đạo ít một chiếm trên 50% [18].
Khoảng 16% đau âm ỉ vùng bụng dưới, triệu chứng đau này không khác so với những trường hợp dọa sẩy thai hay CNTC, cảm giác tức nặng, buồn đi ngoài [1,6].
Băng huyết với hiện tượng ra máu âm đạo ồ ạt trên 500ml. Có thể băng huyết tự nhiên. Khoảng 10% các trường hợp chảy máu cấp tính có nguy cơ vỡ tử cung, nhầm với sẩy thai băng huyết hoặc chửa ống cổ tử cung [1,2,6].
Sốc mất máu là triệu chứng của vỡ tử cung. Lúc này khi thăm khám trên lâm sàng người bệnh có triệu chứng của bụng ngoại khoa.
1.3.3. Triệu chứng cận lâm sàng
1.3.3.1. Siêu âm
Siêu âm đường âm đạo được xem là phương tiện tốt và sớm để chẩn đoán chửa SMLT [22-24]. Trên mặt cắt dọc qua tử cung có thể xác định vị trí túi ối ở đoạn eo tử cung ngang SMLT với độ nhạy 86,4 - 95%.
Ngày nay, việc chẩn đoán chửa SMLT qua siêu âm đã trở nên dễ dàng hơn do có những tiêu chuẩn rõ ràng của các hiệp hội uy tín trên thế giới như Hiệp hội Siêu âm Sản Phụ khoa thế giới ISUOG, Hội Sản Phụ khoa Mỹ ACOG, Hội Sản Phụ khoa Hoàng gia Anh RCOG.
Tiêu chuẩn chẩn đoán chửa SMLT qua siêu âm theo RCOG 2014 gồm các triệu chứng chính là:
(1) BTC rỗng, không có túi thai trong khoang nội mạc tử cung;
(2) Túi thai hoặc khối tế bào nuôi bám vào vùng VMC ở đoạn eo tử cung;
(3) Lớp cơ tử cung giữa bàng quang và túi thai biến mất hoặc rất mỏng;
(4) Tăng sinh mạch máu quanh khối thai qua siêu âm Doppler;
(5) Kênh ống cổ tử cung trống.
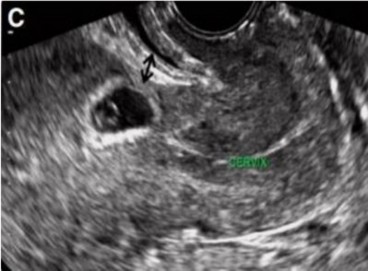
Hình 1.2. Hình ảnh túi ối ở SMLT qua siêu âm đường âm đạo [20]
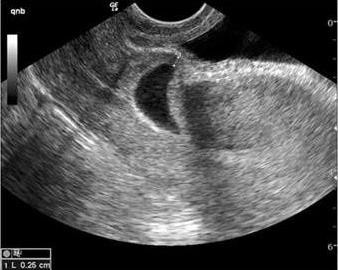
Hình 1.3. Hình ảnh BTC và ống CTC rỗng, túi thai làm tổ tại cơ tử cung mặt trước [20]
Siêu âm đường âm đạo chẩn đoán chửa SMLT có độ nhạy 84,6% [23]. Việc kết hợp với siêu âm đường thành bụng khi bàng quang đủ nước tiểu giúp
nhận định một góc độ khác của hình ảnh tử cung, phần phụ và đánh giá được độ dày của cơ tử cung giữa bàng quang và túi ối [22]. Độ mỏng của lớp cơ tử cung giữa túi ối và bàng quang dưới 5mm được ghi nhận trong 2/3 số trường hợp chửa SMLT. Sự mỏng hay mất lớp cơ vị trí này giải thích hiện tượng vỡ tử cung ở một vài trường hợp chửa SMLT [3,6]. Theo Timor - Tritsch, phương tiện chẩn đoán tốt nhất là siêu âm đường âm đạo có tần số cao [3]. Tuy nhiên siêu âm đường thành bụng và chụp cộng hưởng từ cũng được đề cập như những phương tiên hỗ trợ thêm cho chẩn đoán.
Siêu âm Doppler giúp phát hiện tuần hoàn bàng hệ xung quanh túi ối, giúp xác định vị trí túi ối và diện rau bám ở SMLT và hình ảnh mạch máu đâm xuyên vào bàng quang. Tiêu chuẩn của kỹ thuật siêu âm này giúp phân biệt với túi ối bám tại ống CTC, eo tử cung hay là đang sẩy thai [24]. Trong trường hợp thai sẩy, túi ối đã bong ra khỏi vị trí rau bám nên không có hình ảnh mạch máu quanh túi thai, ngược lại sẽ là hình ảnh có nhiều mạch máu quanh chu vi túi ối tại vùng SMLT. Đã có những nghiên cứu ghi nhận khi tiến hành siêu âm Doppler, vận tốc dòng chảy qua các mạch máu xung quanh lớp tế bào nuôi trong chửa SMLT thấp hơn trong trường hợp thai trong tử cung, với vận tốc đỉnh lên 20 cm/s và mức trở kháng dưới 1.
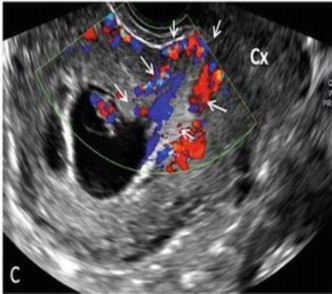
Hình 1.4. Hình ảnh tăng sinh mạch máu vùng sẹo mổ lấy thai [23]
Siêu âm 3D cũng được ứng dụng để tăng giá trị chẩn đoán của siêu âm trong chửa SMLT. Trên hình ảnh siêu âm 3D cũng quan sát thấy lớp cơ tử cung giữa túi ối và bàng quang rất mỏng [24].
1.3.3.2. Chụp cộng hưởng từ (MRI)
Nhiều tác giả đã phối hợp MRI cùng với siêu âm đường âm đạo để chẩn đoán chửa SMLT [3,15]. Nhưng theo Maymon, không cần đến MRI vì siêu âm đường âm đạo phối hợp với Doppler đủ cho chẩn đoán [15].
1.3.3.3. Nội soi
Vai trò của nội soi: cũng có giá trị trong chẩn đoán và tiên lượng. Nội soi BTC giúp nhận định được thấy vùng SMLT có túi ối và có hình ảnh “đỏ như cá hồi”. Tuy nhiên, phương pháp này không được nhiều tác giả ủng hộ. Soi bàng quang giúp nhận định được một số trường hợp nghi ngờ rau thai phát triển xâm lấn vào thành bàng quang [16].
1.3.3.4. Nồng độ ß-hCG: cho kết quả thay đổi tùy từng trường hợp và chỉ có giá trị tiên lượng [6].
1.3.3.5. Giải phẫu bệnh sau cắt tử cung
Giải phẫu bệnh được coi là tiêu chuẩn vàng trong chẩn đoán chửa SMLT với hình ảnh xâm lấn của nguyên bào nuôi thành từng bó trong cơ tử cung tại vị trí SMLT. Những tế bào cơ trở nên rất mỏng và hòa lẫn vào các sợi liên kết tại SMLT. Những gai rau lấn sâu gây nên thiếu hụt cơ và mô liên kết. Trên kính hiển vi điện tử thấy sự vắng mặt của các tế bào xung quanh ống CTC [6]. Tuy nhiên chỉ chẩn đoán được sau mổ cắt TC, có tác dụng hồi cứu [3].
1.3.4. Chẩn đoán
Chẩn đoán xác định: Chửa SMLT còn khó khăn do chưa có tiêu chuẩn vàng để chẩn đoán trước mổ [1,6,25]. Siêu âm đường âm đạo được xem như phương tiện tốt nhất để chẩn đoán. Việc chẩn đoán sớm và chính xác chửa SMLT sẽ góp phần phòng tránh được các biến chứng của bệnh. Tổng hợp các tài liệu cho thấy việc chẩn đoán dựa trên:
- Siêu âm đường âm đạo là tiêu chuẩn quan trọng để chẩn đoán chửa SMLT.
- Siêu âm Doppler giúp tiên lượng xử trí và giúp phân biệt thai ở ống CTC hoặc thai sẩy xuống vùng eo tử cung.
- Giải phẫu bệnh khi cắt tử cung.
Chẩn đoán phân biệt: bệnh thường bị chẩn đoán nhầm với túi ối ở đoạn thấp của BTC, ở ống CTC hay một sẩy thai đang tiến triển.
- Chửa ống CTC có các dấu hiệu lâm sàng: Ra máu âm đạo không kèm đau bụng (90%), 1/3 chảy máu rất nhiều. CTC căng phồng lên, mỏng. CTC hé mở. Có thể sờ thấy thân tử cung hơi lớn nằm trên CTC căng phồng [6].
- Sẩy thai dở dang có các dấu hiệu lâm sàng: Ra máu âm đạo nhiều, máu đỏ loãng lẫn máu cục. Đau bụng vùng hạ vị, đau từng cơn do có cơn co tử cung. CTC xóa mỏng, có thể hé mở. Đoạn dưới phình to do bọc thai bị tống xuống phía dưới CTC làm CTC có hình con quay. Đôi khi sờ thấy bọc thai nằm ở lỗ CTC. Siêu âm sẽ có một số hình ảnh như BTC to, có thể có dịch trong BTC, khối thai nằm trong ống CTC, các lỗ CTC mở. Đặc biệt siêu âm Doppler không thấy có mạch máu quanh túi thai.
1.4. Thái độ xử trí chửa sẹo mổ lấy thai
Trên thế giới, chửa SMLT là bệnh khá ít gặp nên chưa có phác đồ xử trí cụ thể [3,20]. Chửa SMLT trên thế giới đã được tổng kết qua các báo cáo trường hợp bệnh. Khuynh hướng hiện nay là xử trí bảo tồn nội khoa và can thiệp ngoại khoa tối thiểu nhằm kết thúc thai kỳ sớm, nhờ đó tránh được phẫu thuật lớn và đảm bảo khả năng sinh sản [7,25].
Nguyên tắc xử trí nhằm loại bỏ khối thai và duy trì khả năng sinh sản. Việc lựa chọn phương pháp xử trí thích hợp tùy theo từng trường hợp dựa vào: tuổi thai, kích thước túi thai, vị trí túi thai, mức độ tăng sinh mạch máu quanh túi thai, nồng độ ß-hCG trong máu và mức độ xuất huyết của người bệnh. Tổng hợp các tài liệu có 4 phương pháp xử trí: Xử trí nội khoa, can thiệp ngoại khoa, phối hợp các phương pháp xử trí [1,6], theo dõi tiếp tục không xử trí. Theo Timor - Tritsch các phương pháp nạo BTC, MTX toàn thân hay nút mạch tử cung xử trí riêng lẻ nên tránh vì gây nhiều biến chứng, xử trí MTX tại chỗ đạt hiệu quả cao [3].
1.4.1. Xử trí nội khoa:
Thực chất đều là diệt phôi, làm teo gai rau khiến thai ngừng phát triển.
Thuốc xử trí chính là Methotrexat.
Methotrexat [26]:
Công thức hóa học: C20H22N8O5
Chỉ định trong phụ khoa: ung thư vú, ung thư nguyên bào nuôi, ung thư buồng trứng, chửa ngoài tử cung chưa vỡ.
Chống chỉ định: suy gan, suy thận, phụ nữ có thai và cho con bú, thiếu máu, suy tủy, nhiễm khuẩn.
Tác dụng phụ: Mệt mỏi, đau đầu, suy tủy nếu xử trí kéo dài, buồn nôn, nôn, xuất huyết tiêu hóa, suy thận, viêm bàng quang.
Chỉ số Fernandez [6]:
Bảng 1.1. Chỉ số Fernandez
1 | 2 | 3 | |
Số ngày chậm kinh | 49 | 42 - 49 | < 42 |
βhCG (mIU/ml) | < 1000 | 1000 - 5000 | > 5000 |
Progesteron (ng/ml) | < 5 | 5 - 10 | > 10 |
Đau | Không | Khi kích thích | Tự nhiên |
Khối vòi trứng (cm) | < 1 | 1 - 3 | > 3 |
Chảy máu trong phúc mạc (ml) | < 10 | 10 - 100 | > 100 |
Có thể bạn quan tâm!
-
 Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả xử trí thai dưới 12 tuần chửa ở sẹo mổ lấy thai cũ tại Bệnh viện phụ sản Hà Nội - 1
Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả xử trí thai dưới 12 tuần chửa ở sẹo mổ lấy thai cũ tại Bệnh viện phụ sản Hà Nội - 1 -
 Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả xử trí thai dưới 12 tuần chửa ở sẹo mổ lấy thai cũ tại Bệnh viện phụ sản Hà Nội - 2
Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả xử trí thai dưới 12 tuần chửa ở sẹo mổ lấy thai cũ tại Bệnh viện phụ sản Hà Nội - 2 -
 Theo Dõi Có Thai Lại Sau Điều Trị Chửa Sẹo Mổ Lấy Thai
Theo Dõi Có Thai Lại Sau Điều Trị Chửa Sẹo Mổ Lấy Thai -
 Phương Pháp Và Công Cụ Thu Thập Thông Tin
Phương Pháp Và Công Cụ Thu Thập Thông Tin -
 Đặc Điểm Lâm Sàng Của Đối Tượng Nghiên Cứu
Đặc Điểm Lâm Sàng Của Đối Tượng Nghiên Cứu
Xem toàn bộ 93 trang tài liệu này.
Có thể dựa vào bảng điểm của Fernandez để chỉ định điều trị nội khoa. Chỉ số này dưới 13 điểm có thể tiến hành điều trị nội khoa. Trong trường hợp chỉ số trên 13 điểm buộc phải chỉ định điều trị ngoại khoa [6].
Phác đồ MTX đơn liều
Tiêm bắp MTX liều 50mg/m2 da hoặc 1mg/kg cân nặng.
Định lượng nồng độ βhCG vào ngày thứ 4 và ngày thứ 7 sau tiêm thuốc, nếu nồng độ βhCG ngày thứ 7 giảm > 15% so với ngày thứ 4, lâm sàng ổn định thì tiếp tục theo dõi hàng tuần cho đến khi nồng độ βhCG < 15 IU/l, siêu âm khối chửa mất.
Chỉ định tiêm liều 2 khi nồng độ hCG ngày thứ 7 giảm chậm < 15%, giữ nguyên hoặc tăng lên so với ngày thứ 4, người bệnh được giữ lại viện theo dõi tiếp. Sau 1 tuần định lượng βhCG và siêu âm lại, đánh giá và xử trí như trên.
Chỉ định tiêm liều 3 như đối với liều 2.
Trước mỗi lần tiêm thuốc người bệnh được thử lại công thức máu, đánh giá chức năng gan, thận.
Khoảng cách giữa hai đợt tiêm thuốc là 7 ngày.
Sử dụng MTX mũi 10 mg - 25 mg tiêm trực tiếp tại khối chứa dưới hướng dẫn của siêu âm hay nội soi
Nhược điểm của phương pháp này là rất khó thực hiện, phải có sự phối hợp giữa bác sĩ siêu âm và bác sĩ điều trị, làm tại phòng mổ, bệnh nhân phải được tiền mê khi làm thủ thuật và có nguy cơ gây vỡ khối chửa khi tiêm.
Phác đồ MTX đa liều
Tiêm bắp MTX liều 50mg/m2 da hoặc 1g/kg cân nặng/ngày tiêm xen kẽ với folinat canxi 0.1mg/kg cân nặng/ngày vào ngày tiếp theo.
Theo dõi nồng độ β-hCG 2 ngày liên tiếp vào ngày 3, ngày 5, ngày 7 sau tiềm MTX. Nếu nồng độ β-hCG giảm 15% so với lần xét nghiệm trước đó, lâm sàng ổn định thì tiếp tục theo dõi hàng tuần cho đến khi nồng độ β-hCG giảm
< 15 IU/l, siêu âm khối chửa mất. Nếu nồng độ β-hCG giảm < 15%, giữ nguyên hoặc tăng lên so với lần xét nghiệm trước đó thì lặp lại điều trị trên (chỉ định tiêm liều 2, 3, 4). Kết hợp với theo dõi người bệnh chặt chẽ trên lâm sàng để có chẩn đoán và xử trí kịp thời.
Trước mỗi lần tiêm MTX, người bệnh được làm công thức máu và kiểm tra chức năng gan, thận,
Khoảng cách giữa 2 lần tiêm MTX là 2 ngày, tối đa 4 liều.
Sử dụng MTX với các tác nhân khác
Cách điều trị này chỉ áp dụng cho CNTC ở những vị trí hiếm gặp, cho nên không áp dụng rộng cho mọi đối tượng CNTC
1.4.2. Phương pháp ngoại sản
1.4.2.1 Nạo hút buồng tử cung.
- Hút thai dưới chỉ dẫn của siêu âm đơn thuần:
Theo các tác giả xử trí chửa SMLT bằng phương pháp nạo hút thai thường thất bại và gây biến chứng nặng [3,17,18]. Arslan báo cáo một trường hợp chửa SMLT hút thai dưới siêu âm thành công [27].
Theo Seow và Fyltra nong nạo chỉ nên áp dụng trong một số nhỏ trường hợp khi đã có ß-hCG < 2000 UI/l hoặc sau khi xử trí MTX khối thai không giảm kích thước [28]. Nong nạo không nên là xử trí đầu tiên vì có nguy cơ thủng tử cung và xuất huyết ồ ạt cần phẫu thuật cấp cứu cắt tử cung 50% vì phần lớn gai rau bám vào cơ tử cung nên khi nạo hút gây thủng tử cung chảy máu nhiều nguy hiểm tới tính mạng người bệnh [3,29].
Chỉ định hút thai dưới siêu âm: Thai 4 - 5 tuần tuổi. Hút thai bằng ống hút số 5 và bơm hút chân không dưới chỉ dẫn siêu âm đường bụng. Nếu sau hút chảy máu nhiều đặt sonde Folley bơm bóng chèn vào vị trí sẹo mổ [30].
Theo dõi sau hút: ß-hCG giảm nhanh, khối âm vang hỗn hợp tại sẹo mổ cũ mất đi sau một vài tháng. Nếu sau hút ß-hCG > 6000 mUI/ml hoặc giảm chậm kết hợp MTX toàn thân [7,31]. Theo Diêm Thị Thanh Thủy hút thai dưới siêu âm đơn thuần thành công 80% [32]. Hút thai dưới siêu âm có tỷ lệ thành công cao khi tuổi thai dưới 8 tuần và túi thai có xu hướng phát triển về phía buồng tử cung [18]. Theo Đinh Quốc Hưng tỷ lệ thành công của hút thai dưới siêu âm đơn thuần là 44% [33]. Timor - Tritsch tỷ lệ thành công là 62,9% [3].
- Hút thai kết hợp MTX:
Theo Diêm Thị Thanh Thủy: tỷ lệ thành công 100% [32]. Theo Đinh Quốc Hưng: tỷ lệ thành công là 96% [33]. Timor - Tritsch tỷ lệ thành công là 86% [3].