CHƯƠNG 2
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. ĐỐI TƯỢNG NGHIÊN CỨU
Các bệnh nhân ung thư vùng bóng Vater được phẫu thuật nội soi hỗ trợ cắt khối tá tụy tại Bệnh viện Bạch Mai từ 1/6/2016 đến 30/5/2020.
2.1.1. Tiêu chuẩn lựa chọn
Các bệnh nhân ung thư vùng bóng Vater chưa xâm lấn bó mạch mạc treo tràng trên, kích thước u < 4 cm, BMI < 30 kg/m2 và ASA I và II.
Bệnh nhân đồng ý cắt khối tá tụy bằng phẫu thuật nội soi hỗ trợ.
Có kết quả giải phẫu bệnh sau mổ là u ác tính.
2.1.2. Tiêu chuẩn loại trừ
Loại khỏi nghiên cứu các trường hợp được cắt khối tá tụy trên những bệnh nhân có các tiêu chuẩn không phù hợp sau:
- Bệnh nhân có ung thư khác kết hợp.
- Bệnh nhân có khối u vùng quanh bóng Vater nhưng xâm lấn rộng.
- Bệnh nhân có mổ bụng cũ đường trắng giữa vùng gan mật tụy.
2.2. PHƯƠNG PHÁP NGHIÊN CỨU
2.2.1. Thiết kế nghiên cứu: mô tả loạt ca, can thiệp không đối chứng, cỡ mẫu thuận tiện với n ≥ 30 bệnh nhân.
2.2.2. Quy trình phẫu thuật nội soi hỗ trợ cắt khối tá tụy.
2.2.2.1. Chuẩn bị bệnh nhân trước mổ
Chuẩn bị tâm lý, giải thích cho bệnh nhân và người nhà về bệnh, ưu – nhược điểm của kỹ thuật mổ nội soi hỗ trợ, những biến cố có thể sảy ra trong và sau mổ. Bệnh nhân và gia đình đồng ý ký hồ sơ cam đoan mổ.
Điều chỉnh rối loạn nước, điện giải theo điện giải đồ.
Bệnh nhân có đái tháo đường thì điều chỉnh đường máu trước phẫu thuật xuống < 10 mmol/l khi đói.
Tắc mật trước mổ: nồng độ Bilirubin máu ≥ 250 mmol/l thì phải dẫn lưu mật qua da trước mổ, phẫu thuật sau 1 – 2 tuần.
Điều chỉnh hồng cầu trước mổ ≥ 3,5 T/l, hemoglobin > 100 g/dl, hematocrit > 30%, protein > 60 g/l, albumin > 30 g/l, prothrombin > 70%.
Các xét nghiệm đánh giá chức năng thận, tuần hoàn, hô hấp…trong giới hạn bình thường để có thể đảm bảo gây mê.
Bệnh nhân nằm ngửa, dạng 2 chân. Phẫu thuật viên chính đứng giữa hai chân bệnh nhân, phụ 1 đứng bên phải, phụ 2 (cầm camera) đứng bên trái bệnh nhân, dụng cụ viên đứng phía dưới bên trái.
Sơ đồ 2.1. Sơ đồ nghiên cứu
2.2.2.2. Các bước kỹ thuật phẫu thuật nội soi hỗ trợ cắt khối tá tụy
Phân chia thành 10 bước, nạo vét hạch D2 (gồm nhóm hạch 5, 6, 8a, 12a, 12b, 12p, 13a, 13b, 14p, 14d, 17a và 17b) tất cả các trường hợp.
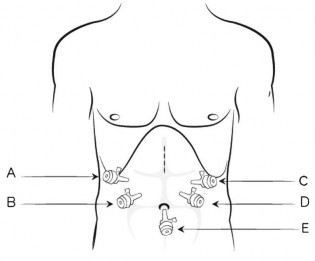
Bước 1 (đặt trocar): đặt 5 trocar, 10 mm dưới rốn cho camera, 10mm nằm bên phải cơ thẳng to ngang rốn, 10 mm bên trái cơ thẳng to ngang rốn, 5 mm dưới sườn phải, 5mm dưới sườn trái. Bơm CO2 với áp lực duy trì 12 mmHg.
Hình 2.1. Vị trí đặt các trocar và đường mở nhỏ |
Nguồn: Mendoza (2014) [97] |
Có thể bạn quan tâm!
-
 Biến Chứng Sau Phẫu Thuật Cắt Khối Tá Tụy
Biến Chứng Sau Phẫu Thuật Cắt Khối Tá Tụy -
 Tai Biến Và Biến Chứng Của Phẫu Thuật Nội Soi Cắt Khối Tá Tụy.
Tai Biến Và Biến Chứng Của Phẫu Thuật Nội Soi Cắt Khối Tá Tụy. -
![Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]
Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87] -
 Chỉ Tiêu Kết Quả Phẫu Thuật Nội Soi Hỗ Trợ.
Chỉ Tiêu Kết Quả Phẫu Thuật Nội Soi Hỗ Trợ. -
 Các Phương Tiện Sử Dụng Trong Nghiên Cứu
Các Phương Tiện Sử Dụng Trong Nghiên Cứu -
 Chỉ Định Và Đặc Điểm Kỹ Thuật Phẫu Thuật Nội Soi Hỗ Trợ
Chỉ Định Và Đặc Điểm Kỹ Thuật Phẫu Thuật Nội Soi Hỗ Trợ
Xem toàn bộ 208 trang tài liệu này.
Bước 2 (thăm dò ổ bụng): dính ổ phúc mạc, dịch ổ bụng, di căn phúc mạc: kiểm tra phúc mạc, gan ứ mật, đánh giá khả năng cắt bỏ tá tụy như u xâm lấn cuống gan, xâm lấn tá tràng, mạc treo đại tràng ngang.
Bước 3 (thủ thuật Kocher – giải phóng khối tá tụy): mở phúc mạc từ bờ phải cuống gan đến eo tụy, bộc lộ được tĩnh mạch chủ dưới đoạn dưới gan, tĩnh mạch thận trái, động mạch mạc treo tràng trên, lấy hạch nhóm 13a, 13b.
Bước 4 (kiểm soát, thắt và cắt mạch máu cho khối tá tụy): mở mạc nối nhỏ, kẹp động mạch vị phải, động mạch vị tá tràng (cho các nhánh động mạch tá tụy trên trước, tá tụy trên sau, vị mạc nối phải), xác định tĩnh mạch cửa bờ trên cổ tụy. Tách ống mật chủ khỏi động mạch gan riêng và tĩnh mạch cửa. Nạo hạch động mạch gan chung, hạch cuống gan (nhóm 8ap và 12 abp).
Bước 5 (cắt hang vị, eo tụy và di động mỏm tụy): mở cửa sổ mạc nối lớn, cắt mạch vị mạc nối phải. Giải phóng mặt sau dạ dày, đánh giá toàn bộ mặt
trước tụy. Cắt hang vị hoặc cắt tá tràng dưới môn vị 2 cm. Dùng ống hút 5 mm, Kelly hoặc Ligasure để tạo đường hầm mặt sau eo tụy, cắt đôi eo tụy, di động mỏm tụy dài khoảng 1,5 cm đến 3 cm.
Hình 2.2. Tạo đường hầm sau eo tụy và phức hợp TM mạc treo tràng trên |
Nguồn: Palanivelu (2009) [56] |
Bước 6 (cắt rời khối tá tụy): dùng dao siêu âm hoặc Ligasure cắt mạc treo quai đầu hỗng tràng, giải phóng góc tá hỗng tràng, cắt ngang hỗng tràng cách góc Treitz khoảng 10 - 15 cm. Lấy bỏ hết đầu tụy sát bờ phải, sau dưới tĩnh mạch mạc treo tràng trên, cắt các nhánh động mạch và tĩnh mạch tá tụy dưới, tiếp tục đi lên trên dọc theo tĩnh mạch cửa, kẹp cắt bó mạch tá tụy trên đồng thời lấy toàn bộ hạch nhóm 14p, 14d.
Kẹp tạm thời hemolock ống mật chủ trước khi cắt ngang ống mật chủ.
Nạo vét hạch dọc động mạch mạc treo tràng trên (nhóm 14) và nhóm hạch quanh động mạch chủ bụng (nhóm 16). Nhóm hạch sau đầu tụy (nhóm
13) và nhóm hạch trước đầu tụy (nhóm 17) được lấy cùng đầu tụy.
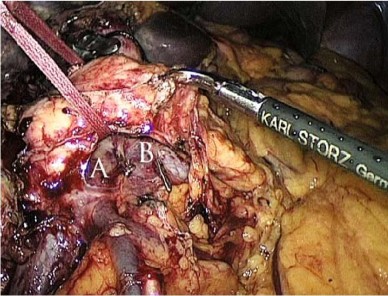
Hình 2.3. Tiếp cận cắt mỏm móc và mạc treo tụy Nguồn: theo Honda (2013) [89]
Neck – cổ tụy; SMV – supperior messenteric vein, tĩnh mạch mạc treo tràng trên; SMA – supeerior messenteric artery, động mạch mạc treo tràng trên; IVC- inferior vena cava, tĩnh mạch chủ dưới; CBD – common bile duct, ống mật chủ; Head – đầu tụy
Bước 7 (tái lập lưu thông tiêu hóa tụy – hỗng tràng): mở bụng nhỏ đường trắng giữa dưới mũi ức (từ 5 – 8 cm). Mở mạc treo đại tràng ngang vùng vô mạch, đưa quai ruột lên để thực hiện các miệng nối. Nối tận – bên hay tận – tận bằng chỉ PDS, Vircryl 3/0 hoặc 4/0.
- Khâu một lớp: đặt ống sonde plastic hoặc kim luồn vào ống tụy. Mở hỗng tràng bờ tự do, kích thước vừa đủ với diện cắt. Mũi đầu tiên bắt đầu khâu ở bờ trên xuyên từ mặt trước ra mặt sau của tụy (cách diện cắt tụy khoảng 5 – 10 mm) với lớp toàn thể thành sau của hỗng tràng. Các mũi tiếp theo khâu lần lượt mặt sau, mặt trước nhu mô tụy với hỗng tràng đến kín.
- Khâu hai lớp: lớp ngoài giống cách khâu một lớp, lớp trong khâu ống tụy với niêm mạc ruột.
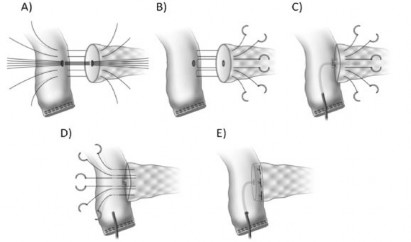
- Khâu kiểu Blumgart: tìm ống tụy, đặt sonde plastic. Mở hỗng tràng ở bờ tự do, kích thước vừa đủ với kích thước ống tụy. Lớp ngoài: khâu rời bằng các mũi chữ U. Mũi đầu tiên bắt đầu ở bờ trên tụy, đi từ mặt trước ra mặt sau
nhu mô tụy (cách diện cắt tụy 10 – 15 mm) khâu lớp toàn thể với thành sau hỗng tràng (cách vị trí mở ruột khoảng 10 – 15 mm), rồi tiếp tục khâu xuyên từ mặt sau ra mặt trước tụy. Mũi chỉ này được giữ lại để khâu với lớp ngoài của mặt trước hỗng tràng sau khi khâu lớp trong của miệng nối. Khâu 3 – 5 mũi như trên tùy theo kích thước của diện cắt mỏm tụy, khâu về hai phía của ống tụy, không được khâu xuyên ống tụy. Độ dài của mỏm tụy được lồng vào trong lòng hỗng tràng tối thiểu là 10 mm. Lớp trong: được khâu bằng chỉ monosyl 4.0, giữa ống tụy và niêm mạc ruột non, khoảng 5 – 6 mũi rời. Dẫn lưu ống tụy hoặc không tùy thuộc vào đường kính ống tụy bằng ống plastic bên trong hoặc dẫn lưu ra ngoài qua quai ruột.
- Nối Blumgart cải tiến (2014) khi nhu mô tụy mềm: khâu 3 mũi monosyl 4 – 0 như Blumgart nhưng mũi ở giữa được khâu và buộc sao cho ống tụy nằm ở giữa, đồng thời miệng nối được đặt dẫn lưu ống tụy ra ngoài.
Hình 2.4. Miệng nối Kakita (A) và nối Blumgart cải tiến (B, C, D, E) Nguồn: Tsutomu Fujii (2014) [39] |
Bước 8 (nối mật – hỗng tràng): qua mạc treo đại tràng ngang, cách miệng nối tụy – ruột khoảng 5 – 10 cm. Đặt dẫn lưu mật Kehr/ kiểu Voelker.
Bước 9 (nối dạ dày – hỗng tràng hoặc tá – hỗng tràng): trước mạc treo đại tràng ngang hoặc qua mạc treo đại tràng bằng khâu toàn thể (vắt hoặc mũi rời), bên ngoài khâu thanh cơ mũi rời, chỉ khâu (PDS hoặc Vicryl).
- Nếu bảo tồn môn vị: miệng nối tá – hỗng tràng phía trước mạc treo đại tràng ngang, cách miệng nối mật - ruột khoảng 30 – 40 cm.
- Nếu cắt hang vị: nối dạ dày – hỗng tràng cách miệng nối mật – ruột 50
– 60 cm. Nếu miệng nối đi qua mạc treo thì khâu cố định thanh cơ dạ dày với mạc treo đại tràng bằng các mũi khâu rời.
Bước 10 (đặt dẫn lưu và đóng bụng): đặt một dẫn lưu dưới gan cạnh miệng nối mật - ruột, một dẫn lưu bên trái cạnh miệng nối tụy- ruột. Đóng bụng 2 lớp: cân cơ vicryl 1.0 mũi rời, khâu da mũi rời, đo chiều dài vết mổ.
2.2.3. Chỉ tiêu nghiên cứu chung và đặc điểm phẫu thuật nội soi hỗ trợ
2.2.3.1. Chỉ tiêu nghiên cứu chung
a. Đặc điểm chung:
Tuổi: ≤ 40, 41 – 50, 51 – 60, ≥ 60 tuổi Giới: nam/nữ
BMI (kg/m2) áp dụng đối với người Châu Á – Thái Bình Dương (WHO) chia 3 mức độ: gầy (< 18,5), bình thường (18,5 – 22,99), thừa cân (22,99 – 29,99).
Tiền sử bệnh: uống rượu (có, không), đái tháo đường (có, không), viêm tụy mạn (có, không), phẫu thuật ổ bụng (có, không), stent ống mật chủ (có, không), dẫn lưu mật qua da (có, không), cắt cơ Oddi (có, không).
b. Đặc điểm lâm sàng
- Lý do vào viện:
+ Vàng da tăng dần: theo thời gian (có, không).
+ Đau tức dưới sườn phải (có, không).
+ Đau thượng vị (có, không).
+ Xuất huyết tiêu hóa nặng: phải truyền > 5 đơn vị máu/24 giờ, hemoglobin < 70 g/l, hồng cầu < 2 T/l (có/không).
- Triệu chứng toàn thân, cơ năng:
+ Sốt: theo tiến triển của vào da, vàng mắt (có/không)
+ Ăn kém: mất khẩu vị, không thèm ăn (có/không)
+ Ngứa: xuất hiện sau vàng da vàng mắt (có/không)
+ Thiếu máu (có, không).
- Triệu chứng thực thể:
+ Gan to: do tình trạng tắc mật kéo dài (có/không)
+ Túi mật to: sờ được trên lâm sàng hoặc hình ảnh túi mật to trên siêu âm ổ bụng hoặc trên cắt lớp vi tính (có/không).
c. Đặc điểm cận lâm sàng
Huyết học: số lượng hồng cầu giảm (< 3,5 M/uL), tiểu cầu giảm (K/uL), bạch cầu máu tăng (> 10 K/uL), prothrombin máu giảm (< 70 %).
Sinh hóa máu: đường máu tăng (> 7,0 mmol/l), creatinin tăng (> 110
µmol/l), bilirubin TP tăng (> 22 µmol/l), SGOT tăng (> 37 U/L), SGPT tăng (> 41 U/L), protein giảm (< 60 g/l), albumin giảm (< 35 g/l).
Chất chỉ điểm CA 19-9: < 37 U/L, ≥ 37 U/L.
Siêu âm bụng: ống mật chủ giãn (> 6 mm) (có, không); ống tụy giãn (> 3 mm) (có, không); túi mật căng (có, không); vị trí u (u Vater, đầu tụy, u phần thấp ống mật chủ, u tá tràng, u dạng nang đầu tụy, không thấy u).
Chụp cắt lớp vi tính và cộng hưởng từ: hạch ổ bụng (có, không); dịch ổ bụng (có, không); ống mật chủ giãn (> 6 mm) (có, không); ống tụy giãn (> 3 mm) (có, không); túi mật căng (có, không); vị trí u (u Vater, đầu tụy, phần thấp ống mật chủ, tá tràng, u nang đầu tụy); chít hẹp Oddi (có, không).
Nội soi dạ dày – tá tràng ống mềm: phát hiện khối u Vater; khối u từ bên ngoài chèn ép tá tràng; kết quả sinh thiết.
Siêu âm nội soi đường tiêu hóa trên: hạch ổ bụng (có, không); ống mật chủ giãn (> 6 mm) (có, không); ống tụy giãn (> 3 mm) (có, không); túi mật căng (có, không); vị trí u (bóng Vater, đầu tụy, phần thấp ống mật chủ, tá tràng, u dạng nang đầu tụy).
2.2.3.2. Chỉ tiêu nghiên cứu chỉ định và đặc điểm phẫu thuật nội soi hỗ trợ
a. Chỉ tiêu nghiên cứu chỉ định phẫu thuật nội soi hỗ trợ
- ASA: loại I hay II


![Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]](https://tailieuthamkhao.com/uploads/2024/04/04/nghien-cuu-ung-dung-phau-thuat-noi-soi-ho-tro-cat-khoi-ta-trang-dau-tuy-6-1-120x90.jpg)