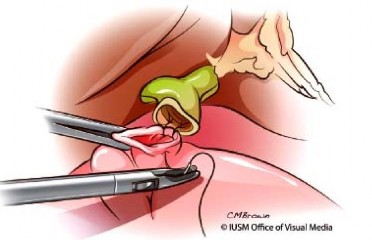
[48]. Phương pháp phẫu thuật nội soi hỗ trợ với đường mở bụng vùng thượng vị dài hơn, ngay phía trên mỏm tụy thì việc thực hiện miệng nối tụy – ống tiêu hóa, tá tràng – hỗng tràng thuận lợi tương tự như trong mổ mở [71]. Phẫu thuật nội soi hỗ trợ cắt khối tá tụy bao gồm hai thì chính: (1) thì phẫu tích cắt rời khối tá tụy được thực hiện hoàn toàn bằng mổ nội soi, (2) thì lập lại lưu thông tiêu hóa được hoàn thiện qua đường mở nhỏ dài từ 5 – 8 cm (thường < 10 cm), đường trắng giữa dưới mũi ức [2],[5],[13],[49],[50].
Thì cắt rời khối tá tụy, không có sự khác biệt giữa phẫu thuật nội soi toàn bộ và nội soi hỗ trợ. Thì lập lại lưu thông cũng giống như mổ mở, miệng nối tụy – ống tiêu hóa luôn là miệng nối khó thực hiện nhất. Qua đường mở nhỏ có thể kiểm soát cầm máu diện cắt mỏm tụy, diện phẫu tích mạc treo tụy, nạo hạch, thực hiện các kỹ thuật nối tụy - ống tiêu hóa (dạ dày, ruột non) như trong mổ mở. Tuy nhiên, khâu nối qua đường mở nhỏ cũng sẽ gặp khó khăn khi bệnh nhân béo (BMI > 30 kg/m2), phẫu trường sâu [49],[51],[52],[53].
Phẫu thuật nội soi hỗ trợ cắt khối tá tụy gồm 4 bước chính [54],[55]:
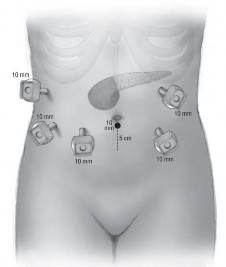
Bước 1: Chuẩn bị bệnh nhân và phẫu thuật viên, đặt trocar. BN nằm ngửa, dạng chân. Phẫu thuật viên đứng giữa hai chân bệnh nhân, phụ thứ nhất đứng bên phải, phụ hai đứng bên trái và cầm camera 300.
Hình 1.5. Vị trí đặt trocar Nguồn: theo Kendrick và cộng sự (2010) [9] |
Có thể bạn quan tâm!
-
 Nghiên cứu ứng dụng phẫu thuật nội soi hỗ trợ cắt khối tá tràng đầu tụy điều trị u vùng bóng vater - 1
Nghiên cứu ứng dụng phẫu thuật nội soi hỗ trợ cắt khối tá tràng đầu tụy điều trị u vùng bóng vater - 1 -
 Nghiên cứu ứng dụng phẫu thuật nội soi hỗ trợ cắt khối tá tràng đầu tụy điều trị u vùng bóng vater - 2
Nghiên cứu ứng dụng phẫu thuật nội soi hỗ trợ cắt khối tá tràng đầu tụy điều trị u vùng bóng vater - 2 -
 Phẫu Thuật Nội Soi Và Nội Soi Hỗ Trợ Cắt Khối Tá Tụy
Phẫu Thuật Nội Soi Và Nội Soi Hỗ Trợ Cắt Khối Tá Tụy -
 Tai Biến Và Biến Chứng Của Phẫu Thuật Nội Soi Cắt Khối Tá Tụy.
Tai Biến Và Biến Chứng Của Phẫu Thuật Nội Soi Cắt Khối Tá Tụy. -
![Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]
Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87] -
 Thiết Kế Nghiên Cứu: Mô Tả Loạt Ca, Can Thiệp Không Đối Chứng, Cỡ Mẫu Thuận Tiện Với N ≥ 30 Bệnh Nhân.
Thiết Kế Nghiên Cứu: Mô Tả Loạt Ca, Can Thiệp Không Đối Chứng, Cỡ Mẫu Thuận Tiện Với N ≥ 30 Bệnh Nhân.
Xem toàn bộ 208 trang tài liệu này.
Trocar đầu tiên thường là 10 mm, được đặt ở quanh rốn (trên hoặc dưới) để bơm hơi bằng khí CO2 duy trì áp lực dưới 12 mmHg và cho camera. Số lượng dao động từ 4 – 6 trocar ở các vị trí trên thành bụng và theo hình bán nguyệt hướng vào vùng vùng đầu tụy tá tràng quan sát toàn bộ ổ bụng tìm dấu hiệu di căn phúc mạc, di căn gan.
Bước 2: Giải phóng và cắt khối tá tụy
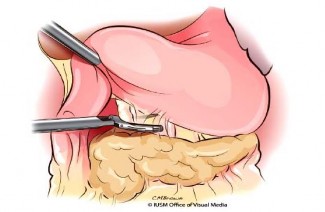
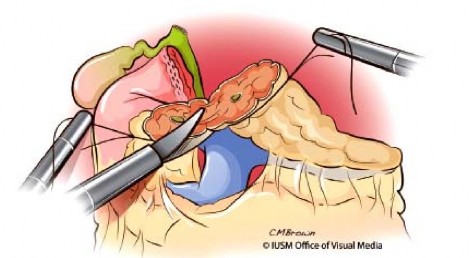
Bộc lộ tụy: cắt dây chằng dạ dày – đại tràng, giải phóng đại tràng góc gan, cắt hai lá mạc nối lớn để vào hậu cung mạc nối. Giải phóng mặt sau dạ dày, bộc lộ rộng rãi đầu và thân tụy (Hình 1.6).
Hình 1.6. Bộc lộ đầu và thân tụy. Nguồn: Lillemoe, K. D (2013) [55] |
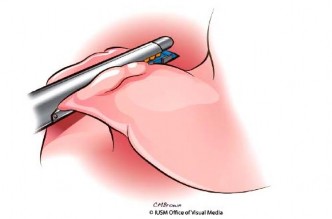
Cắt tá tràng hoặc hang vị: bộc lộ D1 tá tràng, cắt động mạch vị mạc nối phải và động mạch vị phải, cắt tá tràng dưới môn vị từ 2 cm bằng stapler nếu bảo tồn môn vị hoặc cắt hang vị (Hình 1.7).
Hình 1.7. Cắt tá tràng. Nguồn: Lillemoe, K. D (2013) [55] |
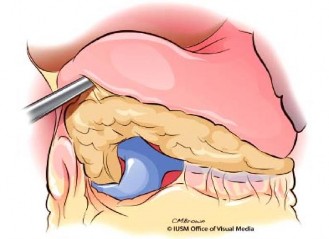
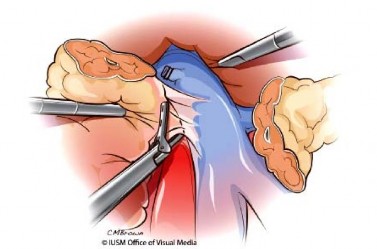
Bộc lộ tĩnh mạch mạc treo tràng trên và tạo đường hầm sau eo tụy: Tĩnh mạch vị mạc nối phải được cắt bỏ bộc lộ mặt trước tĩnh mạch mạc treo tràng trên ở phía dưới của eo tụy, các nhánh tĩnh mạch của mạc treo đại tràng phải trên nên được bảo tồn. Dùng ống hút hoặc kẹp phẫu tích tạo đường hầm phía sau eo tụy đi từ bờ dưới của eo tụy đi lên. Có thể luồn dây vải để nâng tụy khi phẫu tích và cắt tụy (Hình 1.8).
Hình 1.8. Bộc lộ phức hợp tĩnh mạch cửa và tĩnh mạch mạc treo tràng trên Nguồn: Lillemoe, K. D (2013) |
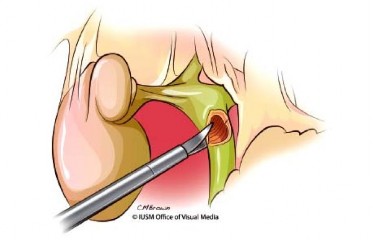
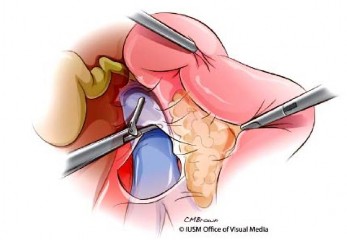
Phẫu tích cuống gan và tĩnh mạch cửa: bộc lộ tam giác Calot, cắt động mạch túi mật, cắt ống mật chủ. Túi mật được giữ tại chỗ để kẹp nâng cuống gan và cắt bỏ ở cuối thì phẫu tích (Hình 1.9), lưu ý những bất thường của động mạch gan (đặc biệt là động mạch gan phải) trong thì phẫu tích này. Đầu trên của đường mật có thể được kẹp bằng pulldog để hạn chế dịch mật chảy vào ổ bụng. Đường mật phần thấp được phẫu tích ra khỏi mặt trước tĩnh mạch cửa, lấy hạch cuống gan, gan chung, thân tạng (nhóm 8, 9, 12). Kẹp và cắt động mạch vị tá tràng.
Hình 1.9. Cắt đường mật. Nguồn: Lillemoe, K. D (2013) [55] |
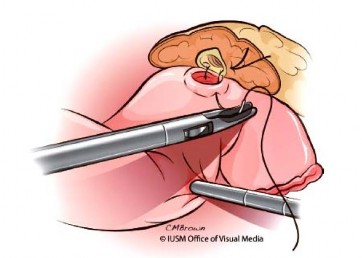
Cắt eo tụy: sau khi đã phẫu tích tĩnh mạch cửa, tạo đường hầm phía trên của phức hợp tĩnh mạch cửa mạc treo tràng trên, cắt nhu mô eo tụy từ bờ dưới hướng lên phía trên bằng dao siêu âm hoặc dao hàn mạch, cắt ống tụy bằng kéo phẫu tích phẫu tích (Hình 1.10).
Hình 1.10. Cắt ống tụy bằng kéo. Nguồn: Lillemoe, K. D (2013) [55] |
Thủ thuật Kocher và cắt quai đầu hỗng tràng: mở phúc mạc từ bờ phải của cuống gan đến eo tụy, bóc tách khối đầu tụy tá tràng và phần mềm sau phúc mạc ra khỏi mặt trước tĩnh mạch chủ dưới và động mạch chủ (Hình 1.11). Cắt quai đầu hỗng tràng cách góc Treitz 10 - 15 cm, cắt các nhánh mạnh, giải phóng góc tá hỗng tràng. Quai hỗng tràng được tháo bắt chéo phía sau tĩnh mạch mạc treo tràng trên và mạc treo đại tràng ngang sang bên phải.
Hình 1.11: Thủ thuật Kocher. Nguồn: Lillemoe, K. D (2013) [55] |
Cắt đầu tụy và mỏm móc: cắt mỏm móc và các nhánh tĩnh mạch tá tụy và mạc treo tụy dọc bờ phải động mạch mạc treo tràng trên, lấy toàn bộ hạch bạch huyết và mạc treo tụy. Đây là thì khó và chảy máu nhiều nhất nên cần phối hợp cầm máu bằng clip, dao siêu âm và dao hàn mạch. Nhóm hạch 13, 14, 17 được lấy ra cùng khối tá tụy (Hình 1.1.2)
Hình 1.12: Cắt mỏm móc và mạc treo tụy. Nguồn: Lillemoe, K. D (2013) [55] |
Nạo vét hạch trong cắt khối tá tụy: Theo các tác giả Nhật Bản chia ra các mức độ nạo vét hạch: mức D1 (13ab, 17ab), mức D2 (D1 + 6, 8ab, 12abd, 14dp) và mức D3 (D2 + 1, 2, 3, 4, 5, 7, 9, 10, 11 pd, 15, 16a2b1, 18). Theo
các tác giả Phương Tây, Hoa Kỳ chia thành: nạo hạch tiêu chuẩn (12b, 13ab,
14dp, 17ab), nạo hạch triệt để (nạo hạch tiêu chuẩn + 8, 9, 12, 14, 16a2b1) và nạo hạch mở rộng (nạo hạch triệt để + 16). Theo đồng thuận của Hiệp hội phẫu thuật Tụy quốc tế (ISGPS) năm 2014, định nghĩa nạo vét hạch tiêu chuẩn trong phẫu thuật cắt khối tá tụy do ung thư đầu tụy bao gồm các nhóm hạch 5, 6, 8a, 12b1, 12b2, 12c, 13a, 13b, 14a, 14b, 17a, 17b [30],[39],[40].
Bước 3: Lập lại lưu thông tiêu hóa
Mở bụng đường trắng giữa trên rốn, dưới mũi ức khoảng 5 – 8 cm. Các miệng nối được thực hiện theo kiểu Child (1941) hoặc Roux-en-Y.
Nối tụy – ruột non: là miệng nối khó thực hiện nhất và có nhiều nguy cơ rò, là một thách thức đối với phẫu thuật nội soi, khâu nối một hoặc hai lớp. Nếu ống tụy nhỏ thì đặt ống thông plastic [9],[50],[56].
Nối mật – ruột: cách miệng nối tụy – ruột khoảng 10 cm, có thể đặt dẫn lưu mật giảm áp, nối tận – bên mũi vắt hoặc rời (Vicryl hoăc PDS).
Nối dạ dày – hỗng tràng (hoặc tá – hỗng tràng): cách miệng nối mật – ruột khoảng 30 – 40 cm, tận - bên theo kiểu Polya trước mạc treo đại tràng ngang qua nội soi hoặc qua đường mở nhỏ lấy bệnh phẩm.
Bước 4: Đặt dẫn lưu, rút trocar và đóng bụng. Thông thường đặt 2 dẫn lưu: một dẫn lưu phía dưới và một dẫn lưu phía trên miệng nối tụy ruột.
1.3.3.2. Phẫu thuật nội soi toàn bộ cắt khối tá tụy: là một kỹ thuật khó, thời gian mổ quá dài, mức độ triệt căn của phẫu thuật ung thư, trang thiết bị sử dụng trong mổ là các vấn đề đặt ra khi áp dụng phẫu thuật nôi soi toàn bộ và là rào cản khi áp dụng [49].
Hình 1.13. Nối tụy – ruột non tận bên. Nguồn: Lillemoe, K. D (2013) [55] |
Thì cắt rời khối tá tụy, không có sự khác biệt giữa phẫu thuật nội soi toàn bộ và nội soi hỗ trợ. Một số kỹ thuật làm miệng nối tụy – ruột bằng nội soi, khâu hai lớp “kiểu Peng” được giới thiệu bởi Cai (2018), “kiểu Blumgart” giới thiệu bởi Poves (2016) cho thấy tính khả thi của PTNS toàn bộ nhưng tỷ lệ rò tụy còn khá cao là 21,4% và 46,2% đặc biệt khi ống tụy nhỏ. Miệng nối tụy ruột thường được đặt stent trong [57],[58].
Hình 1.14. Nối mật – ruột non tận – bên. Nguồn: Lillemoe, K. D (2013) [55] |
Bệnh phẩm khối tá tụy cồng kềnh và tương đối chắc chắn nên cần phải mở bụng khoảng 4 – 5 cm đường trắng giữa hoặc đường ngang trên xương mu để có thể lấy bệnh phẩm ra ngoài.
1.4. BIẾN CHỨNG SAU CẮT KHỐI TÁ TỤY
1.4.1. Biến chứng chung
Biến chứng sau cắt khối tá tụy vẫn còn cao từ 25 – 50% tùy nghiên cứu [39],[59],[60],[61]. Biến chứng thường gặp như xuất huyết tiêu hóa, chảy máu trong ổ bụng, rò tụy, rò mật, chậm lưu thông dạ dày. Nghiên cứu của Dokmak (2015), tỷ lệ biến chứng chung của PTNS (74%) cao hơn so với mổ mở (59%) trong đó biến chứng mức độ nặng lần lượt là 28% so với 20%, chảy máu sau mổ là 24% so với 7%, rò tụy là 48% so với 41%. Khi có biến chứng thì thường rất nặng nề, đặc biệt biến chứng chảy máu trong ổ bụng, xuất huyết tiêu hóa, rò tụy có thể làm nặng thêm các biến chứng khác. Mổ lại và tử vong sau phẫu thuật là những thông số quan trọng để đánh giá kết quả phẫu thuật.
Mức độ | Định nghĩa |
I | Bất kì sự sai lệch so với quá trình hậu phẫu bình thường mà không cần sự thay đổi kháng sinh hoặc phẫu thuật. |
II | Cần thiết phải được điều trị các thuốc khác ngoài các thuốc được sử dụng trong biến chứng độ I. Truyền máu và nuôi dưỡng đường tĩnh mạch toàn thân. |
III | Cần phải phẫu thuật hoặc nội soi can thiệp để điều trị |
IIIa | Can thiệp không cần gây mê |
IIIb | Can thiệp cần phải gây mê toàn thân |
IV | Biến chứng có đe dọa tính mạng |
IVa | Một tạng bị rối loạn chức năng (cần lọc máu) |
IVb | Suy đa tạng |
V | Tử vong |
Nguồn: theo Dindo và cộng sự (2004) [62] |
1.4.2. Biến chứng sau phẫu thuật cắt khối tá tụy
1.4.2.1. Chảy máu
Chảy máu sau cắt khối tá tụy gặp dưới 10% nhưng tỷ tử vong khoảng 11% - 38%. Tuy nhiên, Puppala (2011) chia biến chứng chảy máu sau cắt khối tá tụy thành 2 giai đoạn: giai đoạn chảy máu sớm < 24 giờ sau phẫu



![Kỹ Thuật Nâng Đầu Tụy “Pancreas Hanging Maneuver” Nguồn: Kuroki (2010) [87]](https://tailieuthamkhao.com/uploads/2024/04/04/nghien-cuu-ung-dung-phau-thuat-noi-soi-ho-tro-cat-khoi-ta-trang-dau-tuy-6-1-120x90.jpg)