+ Chức năng bảo vệ: E.I. Sinhennhicop và Gross cho rằng ruột thừa có nhiều đám bạch huyết đóng vai trò quan trọng trong chức năng bảo vệ cơ thể chống lại vi trùng. Chức năng phòng chống nhiễm trùng của ruột thừa (hệ thống bạch huyết ở ruột thừa) cũng không kém phần quan trọng như chức năng của hệ thống bạch huyết của Amygdale ở vòm họng.
+ Chức năng tiêu hóa: ruột thừa tiết ra chất dịch kiềm, gồm các men như Amylaza, Pepsin và chất nhầy. Trong 24 giờ ruột thừa người trưởng thành tiết ra khoảng 2ml dịch nhầy, Amylaza và các men tiêu Protide.
1.3 ÁP XE RUỘT THỪA
1.3.1 Triệu chứng lâm sàng
- Áp xe ngoài phúc mạc
Khi ruột thừa nằm sát thành bụng bên, sau bên hoặc sau như: ruột thừa sau manh tràng khi bị vỡ mủ, lúc đó các tạng lận cận cùng mạc nối lớn tới bao bọc khu trú ổ mủ lại, biệt lập nó với các tạng còn lại ở trong ổ bụng bởi thành trong, còn thành ngoài chính là thành bụng. Thăm khám thấy một khối dính sát thành bụng trước bên hoặc sau bên liên tục với mào chậu, khối tròn, căng, ranh giới rõ, ấn đau, đôi khi sắp vỡ ra da làm ta thấy rõ các dấu hiệu: sưng, nóng, đỏ, đau. Trong trường hợp này cần chẩn đoán phân biệt thêm với áp xe cơ thành bụng và áp xe cơ đái chậu, phân biệt với u manh trành xâm lấn vào thành bụng. Cần làm siêu âm và chụp khung đại tràng để chẩn đoán xác định. Xử trí: chọc dò trên điểm đau nhất, sưng nhất, căng nhất, gần thành bụng nhất, tốt nhất là chọc dò dưới hướng dẫn của siêu âm và theo kim chọc dò để rạch tháo mủ ngoài phúc mạc, không nhất thiết phải cắt ruột thừa. Nếu khi rạch không thấy ruột thừa thì chỉ cần tháo mủ để da hở hoàn toàn và hẹn bệnh nhân sau 6 tháng vào mổ cắt ruột thừa.
- Áp xe ruột thừa trong phúc mạc
Khi ruột thừa nằm quanh dễ mạc treo, ruột thừa vỡ mủ được các rễ mạc treo cùng các qui ruột và mạc nối lớn tới khu trú ổ mủ lại. Bệnh nhân thường sốt cao dao động kèm triệu chứng tắc ruột hoặc bán tắc ruột, khám thấy khối u cạnh rốn bên phải cách xa thành bụng, ranh giới rõ, ấn rất đau, không di động, X quang có dấu hiệu tắc ruột, siêu âm cho ta thấy hình ảnh của áp xe. Trường hợp này phải mổ vào ổ bụng, hút sạch ổ áp xe, gỡ dính ruột, lập lại lưu thông của đường tiêu hóa, lau rửa sạch ổ bụng.
- Áp xe vùng tiểu khung
Có thể bạn quan tâm!
-
 Đánh giá kết quả điều trị áp xe ruột thừa tại Bệnh viện Hữu nghị Việt Đức - 1
Đánh giá kết quả điều trị áp xe ruột thừa tại Bệnh viện Hữu nghị Việt Đức - 1 -
 Đánh giá kết quả điều trị áp xe ruột thừa tại Bệnh viện Hữu nghị Việt Đức - 2
Đánh giá kết quả điều trị áp xe ruột thừa tại Bệnh viện Hữu nghị Việt Đức - 2 -
 Nghiên Cứu Một Số Đặc Điểm Lâm Sàng, Cận Lâm Sàng Của Áp Xe Ruột Thừa
Nghiên Cứu Một Số Đặc Điểm Lâm Sàng, Cận Lâm Sàng Của Áp Xe Ruột Thừa -
 Nghiên Cứu Kết Quả Điều Trị Áp Xe Ruột Thừa Không Phẫu Thuật
Nghiên Cứu Kết Quả Điều Trị Áp Xe Ruột Thừa Không Phẫu Thuật -
 Tiền Sử Dùng Kháng Sinh Trước Vào Viện
Tiền Sử Dùng Kháng Sinh Trước Vào Viện
Xem toàn bộ 81 trang tài liệu này.
Khi ruột thừa vỡ nằm sau dưới tiểu khung thường thấy bệnh nhân đau vùng hạ vị, hố chậu phải đau ít và đau mơ hồ, phản ứng thành bụng không rõ, chủ yếu là đau vùng trên xương mu bên phải , sốt cao dao động. Có đái rắt, đái buốt, thậm chí bí đái. Có kèm theo triệu chứng rối loạn tiêu hóa giống như lỵ: đau quặn, mót rặn phân lầy nhầy lẫn máu, thăm trực tràng và âm đạo túi cùng Douglas và cùng đồ bên phải thấy đau, cơ thắt hậu môn nhão, siêu âm thấy 1 khối áp xe trong tiểu khung. Nếu dẫn lưu, mủ được qua đường túi cùng Douglas chỉ sau 6 tháng hẹn bệnh nhân vào mổ lại để cắt ruột thừa.
1.3.2. Chẩn đoán hình ảnh viêm ruột thừa
1.3.2.1. Siêu âm
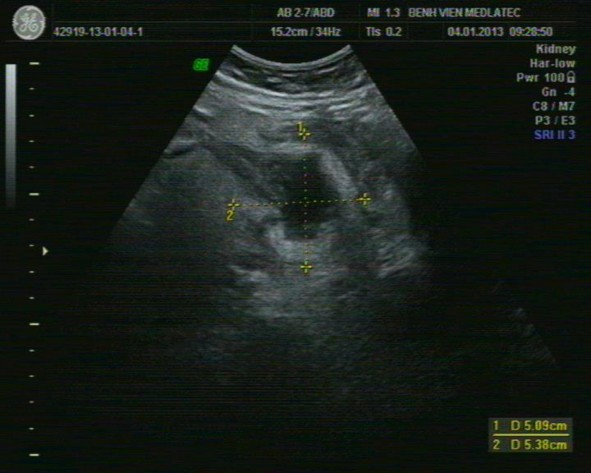
Hình 1.3 Hình ảnh áp xe ruột thừa trên siêu âm
* Nguồn BV Medlatec [17]
Do bản chất dịch nên hiện tượng tăng cường âm phía sau ổ áp xe rất rõ, dich mủ thường không có hồi âm hoặc lợn cợn hồi âm bên trong dịch, đôi khi có hiện diện của những bọt hơi đọng ở trên cao ổ áp xe hoặc rải rác trong dịch mủ của ổ áp xe. Khảo sát siêu âm Doppler cho thấy tình trạng sung huyết trên thành của ổ áp xe thể hiện sự gia tăng tín hiệu Doppler.
1.3.2.2. Chụp cắt lớp vi tính
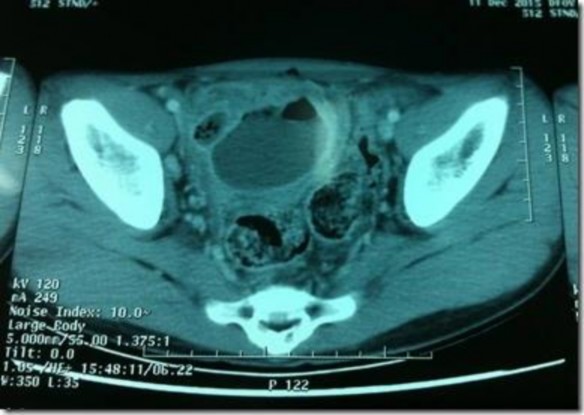
Hình 1.4 Hình ảnh áp xe ruột thừa trên CLVT
*Nguồn Dr Mohamed Saber [18]
Fluid collection is seen in the appendicular region with or without air within. Many times an appendicolith may be visualized [18] (Có thể thấy dịch tích tụ ở vùng ruột thừa kèm theo khí hoặc không. Có nhiều lúc có thể thấy cả sỏi).
Có hình ảnh ổ áp xe vùng hố chậu phải, hình ảnh ruột thừa viêm đã vỡ, đôi khi thấy có sỏi phân bên trong ổ áp xe.
Tốt nhất nên chụp có thuốc cản quang, chẩn đoán chính xác tình trạng ổ áp xe ruột thừa, đồng thời phân biệt được với các nguyên nhân khác.
1.3.3. Cận lâm sàng khác
1.3.3.1. Công thức máu
Bạch cầu: Trong phần lớn AXRT thường có sự gia tăng rõ > 10.000 BC/mm³
1.3.3.2. Vi sinh áp xe ruột thừa
+ Chọc hút để xác định mủ của áp xe: mủ thường có màu trắng đục, có khi vàng xanh, mùi đặc biệt rất thối khắm.
+ Daniel T. Cloud cho rằng vi khuẩn (VK) gây VRT và AXRT là loại VK có nguồn gốc sống bình thường tại kết tràng, quan trọng nhất là Bacteroides fragilis là loại vi khuẩn kị khí (VKKK), tiếp đó là Escherichia coli (E. coli) loại vi khuẩn hiếu khí (VKHK) không hoàn toàn [15]
+ Qua nghiên cứu của nhiều tác giả cho thấy rằng: mặc dù kết quả phân lập được của các chủng VK tuy có khác nhau về tỷ lệ, về định danh hay cách gọi tên qua các thời kỳ nhưng đều có một nhận định chung đó là sự nhiễm trùng phối hợp bởi các chủng VKHK trong đó nổi bật là E. coli cùng với các chủng VKKK mà đại diện là B. Fragilis [16]
1.3.4. Biến chứng của áp xe ruột thừa
AX có thể vỡ ra sau vào khối cơ thắt lưng chậu và gây AX cơ này gây nhiều khó khăn cho điều trị hoặc vỡ vào xoang bụng gây VPM, hoặc vỡ ra ngoài da, hiếm hơn là vỡ vào khoang sau phúc mạc, có khi vỡ vào các tạng rỗng lân cận như kết tràng, ruột non, bàng quang, hoặc hạn hữu vỡ vào vòi tử cung.
1.4. PHƯƠNG PHÁP ĐIỀU TRỊ
1.4.1 Nguyên tắc điều trị
- Chủ yếu là điều trị nội khoa, mổ cắt ruột thừa khi BN đau lại sau khi ra viện hoặc sau khi ra viện ít nhất 2 tháng
- Mổ cấp cứu khi ổ áp xe có nguy cơ vỡ gây viêm phúc mạc, thất bại sau khi điều trị nội khoa và thủ thuật
- Đặt sonde dạ dày nếu BN trướng bụng nhiều, nôn hoặc nghi ngờ có tổn thương kèm theo
- Làm xét nghiệm giải phẫu bệnh, kháng sinh đồ trong mổ.
* Với các ổ áp xe mà thành của ổ áp xe đã dính vào thành bụng thì dẫn lưu ổ áp x era ngoài phúc mạc, đối với áp xe ở HCP, đường rạch song song với cung đùi, trong gai chậu trước trên 1 cm. Đường rạch dẫn lưu ở trên mào chậu trước trên 2 cm khi áp xe sau manh tràng. Dẫn lưu qua thành trước trực tràng nếu áp xe ở túi cùng Douglas. Ruột thừa sẽ được mổ cắt sau 3 – 6 tháng.
* Đối với áp nằm ở giữa mạc treo ruột, không dính với thành bụng thì mổ vào ổ bụng để dẫn lưu ổ áp xe và cắt ruột thừa một thì.
1.4.2 Nội khoa
- Dùng kháng sinh phổ rộng (Cephalosporin thế hệ 2,3) phối hợp Metronidazole. Đối với những áp xe ruột thừa kích thước ổ dịch < 4cm chỉ cần điều trị nội khoa. Đối với những áp xe ruột thừa kích thước ≥ 4cm điều trị kháng sinh và dẫn lưu mủ dưới hướng dẫn của siêu âm.
- Theo dõi công thức máu, tốc độ lắng máu, đáp ứng lâm sàng và siêu âm sau 3 ngày, 7 ngày điều trị. Nếu kích thước ổ áp xe còn lớn thì tiến hành chọc hút mủ lần 2, 3,.... [19]
- Chỉ định dẫn lưu mủ dưới hướng dẫn siêu âm
Dẫn lưu mủ dưới hướng dẫn SÂ với áp xe RT ở HCP, có kích thước > 4cm và chưa có biển chứng vỡ vào các tạng hoặc ổ phúc mạc.
a, Qui trình chọc hút mủ
- Chuẩn bị bệnh nhân và dụng cụ
- Tư thế thủ thuật viên: Đứng bên phải BN nếu huống chọc kim đi từ ngoài vào trong về phía rốn, hướng lên trên hoặc xuống dưới. Đứng trái nếu hưởng chọc thẳng góc hoặc chếch ra ngoài so với mặt phẳng thành bụng.
* Kỹ thuật chọc hút mủ
- Chọn vị trí chọc : Vị trí chọc kim phải tuân thủ nguyên tắc: Đường vào ổ áp
- xe ngắn nhất. Kim chọc tránh đi qua các mạch máu, ruột. Dùng kỹ thuật doppler và đè ép đầu dò để tìm đường vào ổ áp-xe an toàn nhất.
- Gây tê vùng chọc:
+ Dùng xylocain hoặc lidocain 1% từ 3-5ml, gây tê từng lớp của thành bụng theo hướng chọc kim. Gây mê đối với trẻ nhỏ.
+ Sát trùng vùng chọc : Dùng dung dịch Bétadin hoặc cổn jode sát trùng rộng vùng chọc theo hưởng ly tâm.
- Cách chọc & Hưởng chọc :
+ Cách chọc 1: Với đầu dò không có bộ giá đỡ, không có phần mềm
Hướng dẫn: hướng chọc kim hợp với đầu do 1 góc > 0° - 45° tuỷ theo định vị và hướng dẫn đường vào ổ áp xe của SÂ .
+ Cách chọc 2: Với loại đầu dò có kèm theo bộ giá đồ cố định kim và phần mềm
Hướng dẫn chọc hút, hướng chọc kim gần như luôn luôn hợp với trục của đầu đỏ một góc 45°. Với phương tiện này có thể áp dụng để chọc mọi vị trí và kích thước ổ áp - xe. Chọc kim tử từ qua thành bụng, khi đầu kim đến sát phúc mạc thì bảo BN. Tạm ngừng thở, đưa nhanh đầu kim vào vỏ ổ áp - xe rồi hưởng về tâm ổ mủ, khi kim đã nằm gọn trong ổ mủ bảo BN thổ lại nhẹ nhàng và đều đặn.
- Hút mủ : không cố định kim chọc mà để kim di động theo nhịp thở và hút mủ dưới sự theo dõi SÂ, vừa hút vừa điều chỉnh kim vào sát đáy và các hưởng ổ mủ, tránh để dầu kim chọc vào thành trong ổ mủ dẻ gây chảy máu.
- Súc rửa ở áp - xe: Khi mủ đặc lẫn tổ chức hoại tử làm nghẽn kim hoặc gây khó khăn cho hút mủ, bơm từ 5 - 10ml dịch mặn sinh lý, hút ra và tiếp tục súc rửa. Bơm Gentamycine 160ng và hút ra lại hết khi kết thúc thủ thuật.
- Đánh giá hết mủ dựa vào : Số lượng mủ được hút ra so với thể tích mù ước tinh. Mủ lúc đầu loãng, về sau mủ cảng đặc. SÂ theo dõi thấy vùng giảm âm thu nhỏ dần và thấy vùng tăng âm rõ lên, nếu mủ được hút hết thì sẽ không còn thấy vùng giảm âm nửa, rút kim nhanh theo hướng đã chọc vào
- Xét nghiệm mủ và làm kháng sinh dồ: Mủ được lấy bằng ống bơm tiêm nhựa với số lượng mỗ từ 3 -5 ml và dùng nắp nhựa đậy ngay đầu chổ để gắn đốc kim
, chuyển mẩu mủ ngay sau khi hút dưới 15 phút. [16] b, Điều trị kháng sinh
Trước và sau chọc hút, BN được điều trị phối hợp 2 trong 3 loại KS theo kinh nghiệm và KS đổ, liều lượng tuy theo trọng lượng cơ thể và sự dung nạp của thuốc: Gentamycine hoặc một loại Cephalosporine thế hệ thứ 3 phối hợp với Metronidazol.
c, Đánh giả kết quả sớm
- Tốt : Khi chỉ chọc hút 1 lần, lâm sàng cải thiện nhanh, xét nghiệm BC và VS trở về binh thường hoặc giảm nhanh, hình ảnh ổ áp-xe trên SÂ không còn, không có tại biến và biến chứng, thời gian nằm viện dưới 10 ngày
- Trung bình : Khi phải chọc hút mủ lại lần 2, lần 3, không có tại biển và biến chứng nặng, thời gian nằm điều trị trên 10 ngày.
- Xấu : Khi phải chọc lại trên 3 lần, kỹ thuật chọc gây tai biến như chọc vào ruột, bàng quang ... gây biến chứng dỏ dịch tiêu hoả, nước tiểu hoặc chọc vào các mạch máu gây chảy máu nặng trong ổ bụng.
d, Kiểm tra đánh giá kết quả lâu dài