
Hình 4.1: CTG độ III, tổn thương dạng đụng dập nhu mô gan HPT VI – VIII trước (T) và sau tiêm thuốc (P).
Nguồn: BN Đặng Mạnh T, 34t Mã HS: 2118010
Dấu hiệu tụ máu dưới bao gan:
Đây là tổn thương nhu mô gan vị trí dưới bao gan, gây chảy máu nhưng không làm rách bao gan. Khối máu tụ tăng kích thước và đè đẩy vào nhu mô gan lành. Trong kết quả nghiên cứu của chúng tôi, tổn thương tụ máu dưới bao gan xuất hiện ít hơn với 10/39 bệnh nhân chiếm tỷ lệ 25,6% và chủ yếu gặp trong các tổn thương gan độ I theo AAST.
Tỷ lệ này trong nghiên cứu của Trịnh Hồng Sơn và Nguyễn Hải Nam (2014) là 18,7% [32]. Có thể thấy đã có sự khám biệt vể tỷ lệ dấu hiệu tụ máu dưới bao gan. Điều này có thể lý giải là do sự cải tiến của máy chụp CLVT hiên nay so với các nghiên cứu trước đó. Dấu hiệu này gặp trong CTG độ I, II, III nên không phải là một dấu hiệu chiếm tỷ lệ cao của CTG trên CLVT.
Có thể bạn quan tâm!
-
 Thời Gian Từ Khi Chấn Thương Đến Lúc Vào Viện:
Thời Gian Từ Khi Chấn Thương Đến Lúc Vào Viện: -
 Các Triệu Chứng Thực Thể Khám Bụng
Các Triệu Chứng Thực Thể Khám Bụng -
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 7
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 7 -
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 9
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 9 -
 Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 10
Đặc điểm lâm sàng và hình ảnh chấn thương gan trên phim chụp cắt lớp vi tính - 10
Xem toàn bộ 82 trang tài liệu này.
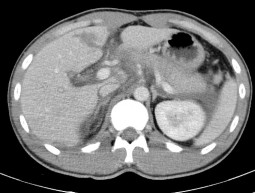
Hình 4.2: CTG độ III. Tụ máu dưới bao 7mm. Phân thùy sau có đường vỡ kèm tụ máu trong nhu mô gan kích thước 49 x 58mm, xung quanh có rối loạn tưới máu nhu mô.
Nguồn: BN Nguyễn Thị T, 60t HS: 2113618
Dấu hiệu đường vỡ nhu mô gan:
Trên phim CLVT có tiêm thuốc cản quang đường vỡ nhu mô được thể hiện r ràng hơn bằng những hình ảnh đường giảm tỷ trọng trước tiêm, sau tiêm không ngấm thuốc, nổi bật lên giữa nhu mô gan lành. Dấu hiệu này thường khó thấy trên siêu âm, còn trên CLVT dấu hiệu này hoàn toàn phân biệt r ràng với dấu hiệu đụng dập nhu mô. Tuy nhiên đây cũng là hai dấu hiệu thường phối hợp với nhau. Trong nghiên cứu này, trên phim chụp cắt lớp vi tính, đường vỡ gan thấy ở 27/39 bệnh nhân chiếm tỷ lệ 69,2% là dấu hiệu thường gặp thứ hai sau đụng dập, tụ máu trong nhu mô. Đường vỡ gan gặp nhiều trong CTG độ IV, những đường vỡ lớn, sâu vào trong gan hay gặp ở phân thùy sau, hay ở ngay giữa gan phải và gan trái, thường vào vùng phân chia gan tương đối nghèo mạch máu nên có thể không gây chảy máu lớn.
Trong nghiện cứu của Đặng Thanh Sơn, tỷ lệ bệnh nhân có dấu hiệu đường vỡ nhu mô là 24,7 %, đứng thứ 3 sau dấu hiệu đụng dập nhu mô [35].
Nếu đường vỡ lan đến vùng cửa gan thường kèm theo tổn thương đường mật có thể dẫn đến viêm phúc mạc mật hoặc hình thành ổ tụ dịch mật. Nguyễn Ngọc Hùng nghiên cứu trên 7 trường hợp điều trị bảo tồn không mổ có biến chứng đường mật đều là vỡ gan trung tâm [16].
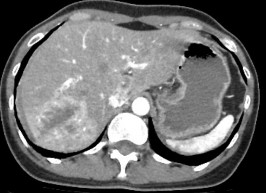
Hình 4.3: CTG độ III, tổn thương rách nhu mô hạ phân thùy IV dạng các đường giảm tỷ trọng, kém ngấm thuốc sau tiêm, dài nhất 45mm.
Nguồn: BN Vũ Văn Kh, 58t HS: 2115068
Dấu hiệu thoát thuốc cản quang:
Dấu hiệu thoát thuốc cản quang ra ngoài mạch máu trên CLVT thể hiện tình trạng tổn thương mạch máu đang chảy máu. Thường gặp tổn thương ở các nhánh lớn, đối với những trường hợp rỉ máu hoặc đã cầm thì không thấy được dấu hiệu này trên CLVT. Trong nghiên cứu của chúng tôi, 2/39 BN có dấu hiệu thoát thuốc động mạch chiếm tỷ lệ 5,1 %.
Đây là một dấu hiệu rất có ý nghĩa, bởi một tổn thương đang chảy máu thì chỉ định can thiệp cần phải được đặt ra, có thể bằng phẫu thuật hoặc bằng can thiệp nút mạch. 2 trường hợp của chúng tôi đều có tổn thương gan độ IV và được chỉ định chụp mạch và nút mạch cấp cứu. Theo Trịnh Hồng Sơn và Nguyễn Hải Nam, 4,8% trường hợp CTG có dấu hiệu này. Tác giả cho rằng có thể tiên lượng được khả năng phải mổ hay có thể can thiệp mạch máu được
trước khi lâm sàng diễn biến xấu đi: thoát thuốc vào khoang phúc mạc cho thấy đang chảy máu lớn, phần lớn bệnh nhân sẽ nhanh chóng tụt huyết áp đòi hỏi phải mổ cấp cứu cầm máu; nếu chỉ thoát thuốc trong nhu mô gan vỡ thì vẫn có khả năng điều trị bảo tồn không mổ bằng cách theo d i sát và chụp mạch cấp cứu nếu huyết động còn ổn định [32].
Chấn thương mạch máu như giả phình mạch hay rò động tĩnh mạch, xuất hiện như một ổ đọng thuốc cản quang, giảm đậm độ ở thì muộn. Theo hướng dẫn của AAST 2018 gợi ý dùng hai thì động mạch và tĩnh mạch để đánh giá chấn thương mạch máu gan.

Hình 4.4a: CTG độ IV. Nhu mô HPT VII, VIII có vùng tổn thương ở giữa có phần tăng tỷ trọng dạng máu tụ 96 x 73 mm. nhu mô HPT IV, VI nằm sát bờ gan có vài ổ thoát thuốc cản quang ra ngoài.
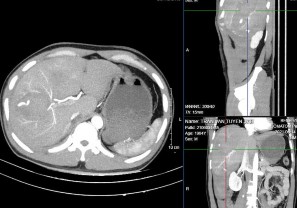
Hình 4.4b: CTG độ IV, thì ĐM
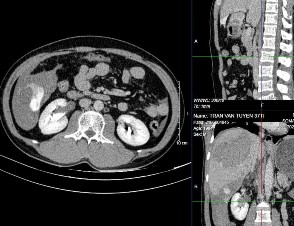
Hình4.4c: Thuốc thoát nhiều hơn ở thì muộn
Nguồn: BN Trần Văn T, 37t HS: 008434845
Dấu hiệu tổn thương đường mật, túi mật
Đây là một tổn thương hiếm gặp trong CTG, theo nhiều tác giả tỷ lệ chấn thương túi mật là từ 2 – 8%, và thường là tổn thương phối hợp với CTG, tá tràng, tụy [8]. Trên CLVT có hình ảnh tụ máu giường túi mật và trong túi mật, túi mật xẹp, thành túi mật dày không đều, có máu cục trong túi mật. Trong nghiên cứu của chúng tôi trên 39 BN không gặp trường hợp nào có tổn thương đường mật, túi mật.
Vị trí tổn thương gan trên phim chụp cắt lớp vi tính
Qua nghiên cứu, chúng tôi thấy rằng gan phải thường gặp tổn thương nhiều hơn gan trái với tỷ lệ 2,4/1. Phân thùy sau hay gặp hơn với 53,3% (32/60), nơi gan được cố định với thành bụng bởi dây chắng vành và dây chằng tam giác, phân thùy trước 46,7% (28/60). Hạ phân thùy VII hay gặp tổn thương nhất với 17/85 trường hợp chiếm 20%. Trong nghiên cứu của Trịnh Hồng Sơn (1996), cũng thấy rằng gan phải hay bị tổn thương hơn gan trái, và trong gan phải thì phân thùy sau thường bị tổn thương nhiều hơn, điều này hoàn toàn phù hợp với đặc điểm vị trí giải phẫu và cấu trúc của gan đã được giải thích trong cơ chế chấn thương gan [8].
Phân độ vỡ gan qua CLVT theo AAST 2018
Các tác giả đều thấy rằng phân độ tổn thương trên CLVT có ý nghĩa trong đánh giá mức độ tổn thương gan, chỉ định điều trị bảo tồn hay phẫu thuật. Năm 1994, Moore và Hội Phẫu Thuật Chấn Thương Mỹ (American Association for the Surgery of Trauma - AAST) đã chia tổn thương gan thành 6 độ [9]. Phân độ này được cập nhật năm 2018, là hệ thống được sử dụng rộng rãi trong CTG. Bảng cập nhật kết hợp chấn thương mạch máu, là tiêu chí hình ảnh cho chấn thương các tạng [22].
Điểm bổ sung:
+ Thêm một độ với nhiều tổn thương phối hợp, từ độ III trở xuống.
+ Chấn thương mạch máu (ví dụ giả phình mạch hay rò động tĩnh mạch, xuất hiện như một ổ đọng thuốc cản quang, giảm đậm độ ở thì muộn).
+ Chảy máu - đọng thuốc cản quang khu trú hoặc lan tỏa, tăng kích thước hoặc đậm độ ở thì muộn.
Theo hướng dẫn của AAST gợi ý dùng hai thì động mạch và tĩnh mạch để đánh giá chấn thương mạch máu thận, gan, lách.
Kết quả nghiên cứu của chúng tôi cho thấy chấn thương gan độ III gặp nhiều nhất chiếm 14/39 (35,9%) trường hợp; tiếp theo là độ II với 10/39 (25,6%) trường hợp; Độ IV là 9/39 (23,1%) trường hợp; Độ I là 6/39 (15,4%) trường hợp và không gặp trường hợp nào CTG độ V.
Kết quả này có sự khác biệt với nghiên cứu của các tác giả trước đó. Theo Ngô Quang Duy (2013), 88,05% chấn thương gan mức độ nhẹ (độ I, II, III), 1 trường hợp độ IV (0,44%) và độ V chiếm 1,51% [33].
Theo Trịnh Hồng Sơn và Nguyễn Hải Nam (2014) nghiên cứu tại bệnh viện Việt Đức, CTG độ III gặp nhiều nhất với 44% trường hợp, 28,3 % CTG độ IV, 18,1% CTG độ II, 8,1% CTG độ V và 1,2% CTG độ I [32].
Có thể thấy CTG độ III là chiếm tỷ lệ nhiều nhất trong các nghiên cứu. tỷ lệ các mức độ CTG ở các nghiên cứu là có sự khác biệt r rệt. Trong nghiên cứu của chúng tôi, tỷ lệ CTG độ I cao hơn nhiều so với các giả khác, điều này có thể liên quan đến sự cải tiến của máy chụp CLVT thế hệ mới góp phần vào việc chẩn đoán các CTG chỉ ở gai đoạn I. Bên cạnh đó là do sự cải tiến của bảng phân độ CTG AAST 2018 là có sự khác biệt so với các phiên bản cũ như đã trình bày ở trên. Ngoài ra, điều này cũng có thể lý giải là do cùng với sự phát triển của xã hội, môi trường sống và làm việc có nhiều thay đổi nên nguyên nhân và cơ chế chấn thương cũng biến đổi theo kéo theo sự thay đổi mức độ CTG.
CLVT xác định tổn thương phối hợp
Nguyên nhân chính của chấn thương gan đó là TNGT, tùy thuộc cơ chế chấn thương mà các có các thương tổn phối hợp khác nhau kèm theo CTG. CLVT rất có giá trị trong chẩn đoán các tổn thương tạng đặc trong ổ bụng,
đặc biệt trong các trường hợp chấn thương bụng kín. Nghiên cứu của chúng tôi có 27/39 (69,2%) trường hợp ghi nhận tổn thương phối hợp qua CLVT ổ bụng. Chỉ 12 trường hợp (30,8%) không ghi nhận tổn thương phối hợp qua CLVT ổ bụng.
Gặp nhiều nhất là tổn thương tuyến thượng thận với 11/39 BN, chiếm 28,2%, thứ 2 là tổn thương phổi, với 9/39 trường hợp 23,1%, chấn thương thận gặp 20,5%, chấn thương lách 10,3%, ngoài ra còn có chấn thương tụy hay gãy xương sườn phối hợp. Theo Đặng Thanh Sơn chấn thương tuyến thượng thận phải gặp nhiều nhất với 12,7% các trường hợp, chấn thương thận phải là 6,7%, chấn thương lách 2,7%, chấn thương tụy 2% [35]. Tỷ lệ chấn thương tuyến thượng thận gặp nhiều nhất có lẽ do vị trí giải phẫu và cơ chế chấn thương gan. Tuyến thượng thận phải nằm sát vùng trần phía bên phải của gan, ấn sâu vào nhu mô tạo thành ấn thượng thận, do đó khi có chấn thương đường vỡ lan tới vùng này hoặc các tổn thương phân thùy sau gây co kéo mạnh sẽ làm tổn thương tuyến thượng thận phải.





