DANH MỤC BẢNG
Bảng 1.1. Tỷ lệ mổ lấy thai ở một số nước 14
Bảng 1.2. Tỷ lệ mổ lấy thai con so tại Việt Nam 15
Bảng 3.1. Tỉ lệ MLT chung năm 2021 tại Bệnh viên Phụ sản Hà Nội 21
Bảng 3.2. Tỉ lệ MLT con so, con dạ trong nhóm MLT 21
Bảng 3.3. Bảng độ tuổi nhóm thai phụ MLT con so 22
Bảng 3.4. Tỉ lệ MLT con so phân bố theo nghề nghiệp 22
Bảng 3.5. Chỉ số khối cơ thể nhóm đối tượng trước khi mang thai 23
Bảng 3.6. Bảng phân bố tuổi thai của nhóm đối tượng nghiên cứu 23
Bảng 3.7. Số lượng thai 24
Có thể bạn quan tâm!
-
 Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 1
Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 1 -
 Phương Pháp Mổ Lấy Thai Ngang Đoạn Dưới Tử Cung
Phương Pháp Mổ Lấy Thai Ngang Đoạn Dưới Tử Cung -
 Tỉ Lệ Mlt Của Bệnh Viện Phụ Sản Hà Nội Năm 2021
Tỉ Lệ Mlt Của Bệnh Viện Phụ Sản Hà Nội Năm 2021 -
 Đặc Điểm Liên Quan Của Sản Phụ Con So Được Mlt
Đặc Điểm Liên Quan Của Sản Phụ Con So Được Mlt
Xem toàn bộ 105 trang tài liệu này.
Bảng 3.8. Tỉ lệ các chỉ định MLT ở sản phụ con so 24
Bảng 3.9. Thời điểm MLT 26
Bảng 3.10. Tỉ lệ MLT con so ở nhóm đường sinh dục 27
Bảng 3.11. Tỉ lệ MLT con so do thai 27
Bảng 3.12. Phân bố trọng lượng nhóm thai to khi MLT xong 28
Bảng 3.13. Tỷ lệ các nguyên nhân gây suy thai 28
Bảng 3.14. Tỉ lệ MLT con so do phần phụ của thai 29
Bảng 3.15. Bảng Apgar sau mổ của TSS phút thứ 1 và phút thứ 5 30
Bảng 3.16. Bảng nhóm biến chứng sau mổ 31
Bảng 3.17. Thời gian nằm viện trung bình sau mổ 32
Bảng 4.1. Tỷ lệ MLT do nguyên nhân đường sinh dục 37
Bảng 4.2. Tỷ lệ MLT do khung chậu 38
Bảng 4.3. Bảng tỷ lệ MLT do CCTC cường tính 38
Bảng 4.4. Tỷ lệ MLT vì CTC không tiến triển nhóm đường sinh dục 39
DANH MỤC BIỂU ĐỒ
Biểu đồ 3.1. Tỷ lệ các chỉ định MLT con so 26
Biểu đồ 3.2. Chỉ định MLT con so do bệnh lý của mẹ 29
Biểu đồ 3.3. Phân bố nhóm sản phụ con so MLT do nguyên nhân xã hội 30
Biểu đồ 3.4. Giới tính thai nhi 31
DANH MỤC HÌNH
Hình 1.1. Thiết đồ đứng ngang qua tử cung 3
Hình 1.2. Phương pháp mổ lấy thai ngang đoạn dưới tử cung 9
ĐẶT VẤN ĐỀ
Mổ lấy thai (MLT) là thai và phần phụ của thai được lấy ra khỏi buồng tử cung qua đường rạch ở thành bụng và đường rạch ở thành tử cung. MLT đã có một lịch sử lâu đời từ hàng trăm năm trước công nguyên. MLT ngày càng hoàn thiện, cùng với sự phát triển không ngừng của nền y học, sự ra đời của kháng sinh và các kỹ thuật gây mê hồi sức, các kỹ thuật vô khuẩn và tiệt khuẩn đã làm tăng tỷ lệ thành công của MLT, giảm tỷ lệ biến chứng cho bà mẹ và trẻ sơ sinh [1,2].
Trên thực tế mổ lấy thai chỉ thực sự đúng đắn trong những trường hợp không thể sinh theo đường âm đạo. Trong những năm gần đây khi xã hội ngày một phát triển, chất lượng cuộc sống ngày một nâng cao, mỗi gia đình chỉ sinh từ một đến hai con nên người ta thường quan tâm đến sức khỏe sinh sản, sức khỏe của mẹ và sơ sinh. Lại có quan niệm mổ lấy thai “an toàn” hơn, “con thông minh” hơn, một số trường hợp xin mổ lấy thai theo yêu cầu để chọn ngày chọn giờ “đẹp”. Thai phụ cho rằng họ “có quyền được lựa chọn cách đẻ theo ý muốn”. Trước những sức ép tâm lý đó người thầy thuốc sản khoa có thể sẽ bị động đi tới quyết định mổ lấy thai.
Tỷ lệ mổ lấy thai ở nhiều nước trên thế giới tăng nhanh trong vòng 20 năm trở lại đây, đặc biệt là các nước phát triển. Nghiên cứu của Quinlan JD và cộng sự (2015) thống kê thấy tỷ lệ mổ lấy thai tại các nước phát triển: Italy 38,2%, Mexico 37,8%, Australia 30,3%, Hoa Kỳ 30,3%, Đức 27,8%, Canada 26,3%, Tây Ban Nha 25,9% và Vương Quốc Anh 22,0%[3]. Nghiên cứu của Begum T. và cs (2017) tại Bangladesh cho tỷ lệ mổ lấy thai là 35,0%[4].
Hiện nay, MLT lần đầu đang được các nhà sản khoa quan tâm vì nếu tỷ lệ MLT lần đầu tăng sẽ làm tăng tỷ lệ MLT nói chung, và các biến chứng do MLT như rau tiền đạo, rau cài răng lược, thai làm tổ ở sẹo mổ đẻ cũ, vô sinh do khuyết sẹo mổ lấy thai, vỡ tử cung…cũng sẽ gia tăng. Do đó kiểm soát và đưa ra những chỉ định MLT đúng chỉ định là việc làm cần thiết góp phần làm giảm tỷ lệ MLT nói chung và tỷ lệ MLT ở người đã có sẹo ở tử cung cho lần đẻ sau do đó khiến cho tỷ lệ MLT có xu hướng ngày càng tăng.
Vì vậy tôi thực hiện nghiên cứu “Nghiên cứu chỉ định mổ lấy thai con so tại Bệnh viện Phụ sản Hà Nội năm 2021” với hai mục tiêu:
1. Mô tả đặc điểm của nhóm thai phụ MLT con so tại Bệnh viện Phụ sản Hà Nội năm 2021
2. Nhận xét một số chỉ định và kết quả MLT con so tại Bệnh viện Phụ sản Hà Nội năm 2021
1.1. Sơ lược về lịch sử MLT
CHƯƠNG 1 TỔNG QUAN
Mổ lấy thai là phẫu thuật nhằm lấy thai, rau, màng ối ra khỏi buồng tử cung qua đường rạch ở thành bụng và thành tử cung còn nguyên vẹn.
Ở Việt Nam, vào đầu thập kỷ 60 của thế kỷ XX mổ lấy thai lần đầu tiên được áp dụng tại khoa sản bệnh viện Bạch Mai (Hà Nội) theo phương pháp cổ điển. Sau đó giáo sư Đinh Văn Thắng đã thực hiện mổ ngang đoạn dưới lấy thai và phương pháp này hiện đang được áp dụng rộng rãi trong cả nước.
1.2. Thay đổi giải phẫu và sinh lý tử cung khi có thai [5]
1.2.1. Thay đổi ở thân tử cung
Thân tử cung là bộ phận thay đổi nhiều nhất khi có thai và trong chuyển dạ. Trứng làm tổ ở niêm mạc tử cung và niêm mạc tử cung sẽ trở thành ngoại sản mạc. Tại đây hình thành bánh rau, màng rau, buồng ối để chứa thai nhi ở trong. Trong khi chuyển dạ, tử cung thay đổi dần để tạo thành ống đẻ cho thai nhi ra. Để đáp ứng nhu cầu đó, thân tử cung thay đổi về kích thước, vị trí và tính chất.
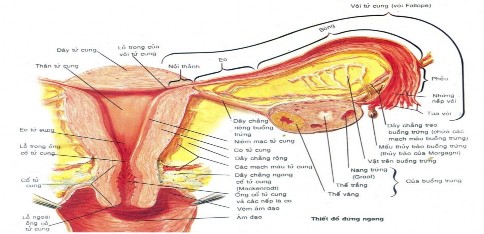
Hình 1.1. Thiết đồ đứng ngang qua tử cung
(Nguồn trích dẫn: Frank H. Netter. MD Atlas giải phẫu người – NXB Y học
1997)
Khi chưa có thai tử cung nặng khoảng 50 - 60g. Sau khi thai và rau sổ ra ngoài thì tử cung nặng khoảng từ 900 - 1200g. Tăng trọng lượng tử cung chủ yếu trong nửa đầu của thời kỳ thai nghén.
Bình thường khi chưa có thai cơ tử cung dầy khoảng 1cm, khi có thai vào tháng thứ 4 - 5 lớp cơ tử cung dầy nhất khoảng 2,5cm và các sợi cơ tử cung phát triển theo chiều rộng gấp 3 - 5 lần, theo chiều dài tới 40 lần.
Trong những tuần đầu của thai nghén tử cung to lên là do tác dụng của estrogen và progesteron. Nhưng sau 12 tuần thì tử cung tăng lên về kích thước chủ yếu do thai và phần phụ của thai to lên làm cho tử cung phải tăng lên theo khi chưa có thai dung tích buồng tử cung từ 2 - 4ml khi có thai dung tích buồng tử cung tăng lên tới 4000 - 5000ml, trong các trường hợp đa thai hay đa ối thì dung tích buồng tử cung có thể tăng lên nhiều hơn nữa. Buồng tử cung khi chưa có thai đo được khoảng 7cm khi cuối thời kỳ thai nghén cao tới 32cm.
Trong 3 tháng đầu do đường kính trước sau to nhanh hơn đường kính ngang nên tử cung có hình tròn. Phần dưới phình to hơn có thể nắn thấy qua túi cùng âm đạo. Do thai chiếm không hết toàn bộ buồng tử cung làm cho tử cung không đối xứng cực to ở trên cực nhỏ ở dưới.
Trong 3 tháng cuối hình thể của tử cung phụ thuộc vào tư thế của thai nhi nằm trong buồng tử cung. Khi chưa có thai tử cung nằm ở đáy chậu trong tiểu khung, khi có thai thì tử cung lớn lên tiến vào trong ổ bụng.
Khi tử cung to lên nó kéo dãn căng dây chằng rộng và dây chằng tròn. Tháng đầu tử cung ở dưới khớp vệ từ tháng thứ 2 trở đi trung bình mỗi tháng tử cung phát triển cao lên phía trên khớp vệ 4cm.
1.2.2. Thay đổi ở CTC và eo tử cung
Phúc mạc ở thân tử cung dính chặt vào lớp cơ tử cung. Khi có thai phúc mạc phì đại và giãn ra theo lớp cơ tử cung. Ở đoạn eo tử cung phúc mạc có thể bóc tách được dễ dàng ra khỏi lớp cơ tử cung, ranh giới giữa hai vùng là đường bám chặt của phúc mạc. Đó là ranh giới để phân biệt đoạn thân tử cung với đoạn dưới tử cung. Người ta thường mổ lấy thai ở đoạn dưới thân tử cung để có thể phủ phúc mạc sau khi đóng kín vết mổ ở lớp cơ tử cung.
Eo tử cung khi chưa có thai là một vòng nhỏ dài 0,5- 1cm, khi có thai eo tử cung trải rộng và dài thành đoạn dưới tử cung và dài tới 10cm. Đoạn dưới tử cung không có lớp cơ đan ở giữa nên rất dễ vỡ, dễ chảy máu khi bị rau tiền đạo.
1.3. Các chỉ định mổ lấy thai ở sản phụ con so.
Có thể phân thành hai loại chỉ định:
- Những chỉ định MLT chủ động.
- Những chỉ định MLT trong chuyển dạ.
1.3.1. Chỉ định mổ lấy thai chủ động
Nhóm chỉ định được đặt ra ngay trong thời gian đang được theo dõi thai nghén gồm có:
1.3.1.1. Chỉ định về phía mẹ
* Nhóm nguyên nhân do khung chậu:
- Khung chậu hẹp toàn diện là khung chậu có tất cả các đường kính giảm đều cả eo trên và eo dưới. Đặc biệt đường kính nhô - hậu vệ nhỏ hơn 8,5cm.
- Khung chậu méo (khung chậu lệch hay khung chậu không đối xứng) dựa hình trám Michaelis. Bình thường hình trám Michaelis có đường chéo góc trên - dưới (gai sau đốt sống thắt lưng V đến đỉnh liên mông) dài 11cm và đường chéo góc ngang (liên gai chậu sau trên) dài 10cm, hai đường chéo này vuông góc với nhau. Đường chéo góc trên - dưới chia đường chéo góc ngang thành hai phần bằng nhau mỗi bên 5cm, đường chéo góc ngang chia đường chéo góc trên dưới thành hai phần: phía trên 4cm, phía dưới 7cm. Nếu khung chậu méo thì 2 đường chéo này cắt nhau không cân đối, không vuông góc và hình trám được hợp thành bởi 2 tam giác không cân.
- Khung chậu hình phễu là rộng eo trên, hẹp eo dưới. Chẩn đoán dựa vào đo đường kính lưỡng ụ ngồi. Nếu đường kính lưỡng ụ ngồi nhỏ hơn 9cm thai sẽ không sổ được, nên có chỉ định MLT.
* Nhóm do tử cung:
- Sẹo mổ ở thân TC trước khi có thai lần này như: sẹo mổ bóc nhân xơ tử cung, sẹo mổ tạo hình tử cung, sẹo khâu bảo tồn tử cung trong chửa góc sừng.