- Dị dạng tử cung: tử cung đôi, tử cung hai sừng hoặc đáy tử cung có vách giữa làm cho ngôi bất thường.
* Do âm đạo - tầng sinh môn:
- Sẹo phẫu thuật: Rò bàng quang - trực tràng, sẹo tạo hình thẩm mỹ cần bảo tồn kết quả.
- Dị dạng: vách ngăn âm đạo.
* U tiền đạo: U xơ tử cung đoạn dưới, các khối u buồng trứng nằm lọt sâu xuống tiểu khung.
1.3.1.2. Nguyên nhân về phía con
- Thai suy mãn tính.
- Ngôi, thế, kiểu thế bất thường: Ngôi ngang, ngôi trán, ngôi mặt cằm cùng, ngôi ngược trên 3000g.
- Song thai mắc nhau.
- Thai to đều không tương xứng với khung chậu.
Có thể bạn quan tâm!
-
 Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 1
Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 1 -
 Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 2
Nghiên cứu chỉ định mổ lấy thai con so tại bệnh viện phụ sản Hà Nội năm 2021 - 2 -
 Tỉ Lệ Mlt Của Bệnh Viện Phụ Sản Hà Nội Năm 2021
Tỉ Lệ Mlt Của Bệnh Viện Phụ Sản Hà Nội Năm 2021 -
 Đặc Điểm Liên Quan Của Sản Phụ Con So Được Mlt
Đặc Điểm Liên Quan Của Sản Phụ Con So Được Mlt -
 Chỉ Định Mlt Do Nguyên Nhân Xã Hội Và Một Số Vấn Đề Khác
Chỉ Định Mlt Do Nguyên Nhân Xã Hội Và Một Số Vấn Đề Khác
Xem toàn bộ 105 trang tài liệu này.
- Siêu âm thai ĐK lưỡng đỉnh ≥ 100cm.
1.3.1.3. Nguyên nhân do phần phụ của thai
- Rau tiền đạo trung tâm.
- Rau tiền đạo kèm ngôi thai bất thường.
- Rau tiền đạo chảy máu nhiều.
- Cạn ối.
1.3.2. Các chỉ định mổ lấy thai trong chuyển dạ
1.3.2.1. Nguyên nhân về phía mẹ:
* Khung chậu giới hạn.
* Do tử cung:
- Cơn co cường tính, cơn co thưa yếu điều chỉnh không kết quả.
* Do cổ tử cung:
- Cổ tử cung không tiến triển, sẹo rách cổ tử cung.
* Do bệnh của mẹ:
- Cao huyết áp, tiền sản giật, sản giật.
- Bệnh tim và các bệnh nội khoa khác.
- Thiếu máu nặng.
- Ung thư cổ tử cung tại chỗ hoặc xâm lấn.
1.3.2.2. Nguyên nhân về phía thai
- Thai suy cấp trong chuyển dạ.
- Nghiệm pháp lọt thất bại.
- Đầu không lọt.
- Thai to: Thai to đều trọng lượng thai > 3500gram[1] không tướng xứng với khung chậu, loại trừ thai to một phần.
- Các ngôi thai bất thường: Ngôi vai, ngôi trán, ngôi mặt kiểu cằm sau, ngôi mông kèm theo trọng lượng thai nhi khá, bất thường xương chậu, TC có sẹo mổ cũ.
- Thai quá ngày sinh hoặc già tháng: là thai kì kéo dài hơn 42 tuần hay trên 294 ngày kể từ ngày đầu của kì kinh cuối mà thai nhi chưa được sinh ra đời. Chưa có tiêu chuẩn lâm sàng hay cận lâm sàng nào giúp chẩn đoán chính xác thai già tháng mà chỉ có thể xác định thai đủ trưởng thành hay chưa hoặc có nguy cơ suy thai hay không để có hướng xử lý thích hợp. Nếu lượng nước ối còn nhiều (chỉ số ối >5cm) và NST có đáp ứng, ST âm tính thì gây chuyển dạ đẻ bằng cách truyền ngỏ giọt tĩnh mạch oxytocin và theo dõi chuyển dạ bằng máy monitoring, nếu có biểu hiện bất thường phải MLT[21]. Nếu thiếu ối (chỉ số ối <5cm) hoặc nước ối xanh bẩn, NST có đáp ứng là biểu hiện của suy thai hoặc thai kém phát triển đều phải MLT [13].
- Song thai:
+ Hai ngôi đầu chèn nhau làm cho ngôi thứ nhất không lọt được.
+ Song thai ngôi thứ nhất là ngôi ngược, thai thứ hai ngôi đầu có khả năng mắc vào nhau khi đẻ ngôi thứ nhất.
- Chửa từ ba thai trở lên.
1.3.2.3. Chỉ định về phía phần phụ của thai
* Do rau thai
- Rau tiền đạo bán trung tâm: rau bám mép, bám thấp sau khi bấm ối mà vẫn chảy máu hoặc CTC không tiến triển thì MLT.
- Rau bong non: mổ cấp cứu.
* Do dây rau: Sa dây rau là một cấp cứu sản khoa vì cần giải quyết ngay không thai sẽ bị chết. Trong trường hợp tim thai đã mất không có chỉ định mổ vì tính chất cấp cứu đã mất hoàn toàn.
- Nếu thai còn sống, đủ điều kiện lấy thai bằng forceps
- Nếu thai sống nhưng không đủ điều kiện đặt forceps thì MLT ngay
* Do ối: ối vỡ sớm hoặc ối giảm dưới 40mm, rỉ ối mà xé màng ối truyền đẻ chỉ huy cổ tử cung không tiến triển thì MLT.
1.3.2.4. Dọa vỡ tử cung
Những trường hợp chuyển dạ lâu, ngôi chỏm chưa lọt hoặc còn cao trong tiểu khung và không xuống hơn hoặc trong những trường hợp dùng oxytocin không đúng chỉ định, quá liều lượng sẽ làm cho đoạn dưới tử cung phình to, dọa vỡ, thai bình thường hoặc đã suy mà không thể lấy thai bằng một thủ thuật qua đường âm đạo thì MLT.
1.3.2.5. Lý do xã hội
Đây là những chỉ định mà nguyên nhân không phải là các yếu tố về chuyên môn gây đẻ khó dẫn tới MLT mà xuất phát từ mong muốn, nguyện vọng của sản phụ và gia đình sản phụ như[6,7]:
- Con so lớn tuổi
- Vô sinh, IVF, TSSKNN
- Xin mổ
1.4. Các phương pháp MLT
1.4.1. Mổ thân tử cung
Mổ thân tử cung được chỉ định trong các trường hợp MLT kèm cắt tử cung như phong huyết tử cung - rau, mẹ bị suy tim, khối u tiền đạo như u xơ to ở đoạn dưới, tử cung xơ hóa toàn bộ nhiều u xơ không thể bảo tồn.
Sau khi vào ổ bụng, rạch dọc theo đường giữa phía trước thân TC dài 12- 15cm. Lấy thai bằng cách cầm chân kéo ra ngoài. Bóc rau, màng rau và lau sạch buồng TC bằng gạc. Khâu vết rạch tử cung bằng 2 lớp chỉ Vicryl 1.0 theo nguyên tắc là không để khoảng trống giữa hai lớp khâu. Cuối cùng là đóng thành bụng sau khi kiểm tra vòi trứng, buồng trứng hai bên bình thường và không còn sót gạc, dụng cụ trong ổ bụng.
Mổ thân tử cung có thể có những biến chứng khi phẫu thuật: chảy máu nhiều, đờ tử cung sau phẫu thuật, nhiễm trùng, viêm phúc mạc vùng tiểu khung, viêm phúc mạc toàn thể, sót gạc tạo thành ổ mủ và dính ruột.
1.4.2. Mổ đoạn dưới tử cung lấy thai
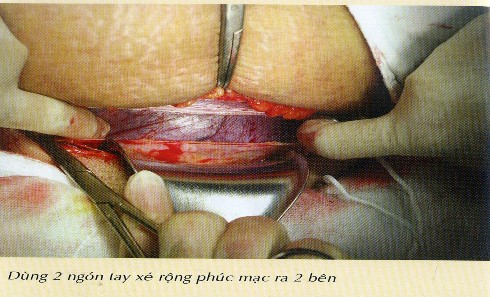
Hình 1.2. Phương pháp mổ lấy thai ngang đoạn dưới tử cung
(Trích từ các kỹ thuật trong sản phụ khoa tập I, Nhà xuất bản Y học năm 2003)
Đây là kỹ thuật mổ đang được áp dụng rộng rãi ở tất cả các cơ sở y tế trên cả nước [1]:
Đường rạch bụng có thể theo đường giữa trên rốn hoặc theo đường ngang trên vệ. Sau khi vào ổ bụng, kiểm tra tử cung đưa về vị trí trung gian (TC thường lệch sang phải). Tiến hành chèn gạc hai bên rồi mở phúc mạc ở mặt trước đoạn dưới TC phía trên bàng quang khoảng 3 cm. Bóc tách phúc mạc theo đường ngang hơi cong lên trên ở hai đầu dài khoảng 12-15 cm. Rạch ngang đoạn dưới TC đường rạch ngang 4-5 cm. Rạch nhẹ nhàng, vừa rạch vừa kiểm tra để không cắt phải thai, dùng kéo cắt đoạn dưới theo chiều ngang cho tới hai bờ phải và trái đủ để lấy thai (có thể cho hai ngón tay trỏ của hai tay xé rộng vết mổ sang hai bên). Đoạn dưới thường được mở rộng dài 12-15cm. Sau khi lấy thai, rau, nước ối và lau sạch buồng tử cung tiến hành khâu phục hồi lại đoạn dưới TC. Có nhiều cách khâu: khâu một hay hai lớp bằng chỉ Vicryl 1.0 trừ lại niêm mạc TC. Kiểm tra không chảy máu, khâu phủ phúc mạc hoặc không phủ bằng chỉ catgut nhỏ. Cuối cùng, kiểm tra buồng trứng, vòi trứng hai bên kiểm tra không còn sót gạc và dụng cụ trong ổ bụng rồi đóng bụng.
1.4.3. Khâu phục hồi tử cung
Khâu phục hồi cơ tử cung có hai kỹ thuật.
- Khâu hai lớp có thể khâu mũi rời hoặc khâu mũi vắt, lớp khâu sau có nhiệm vụ vùi lớp khâu trước.
- Khâu một lớp có thể khâu mũi rời hoặc khâu mũi vắt.
- Mũi khâu ở hai góc nên khâu kiểu chữ X.
- Khi khâu phục hồi TC phải lấy hết chiều dày của lớp cơ tử cung, lấy đúng mép dưới của cơ tử cung vì mép dưới rất hay bị tụt xuống thấp, bị che lấp ở sau bàng quang và nên chừa lớp nội mạc tử cung để tránh lạc nội mạc TC ở vết mổ sau này.
- Sau khi khâu xong lớp cơ tử cung phải kiểm tra cầm máu cẩn thận trước khi phủ phúc mạc.
- Phủ phúc mạc đoạn dưới bằng chỉ tiêu, mũi khâu vắt. Ngày nay ít được các phẫu thuật viên sử dụng.
1.5. Các phương pháp vô cảm trong MLT [11]
1.5.1. Gây mê nội khí quản
- Chỉ định: cho mọi trường hợp MLT.
- Các bước tiến hành: chuẩn bị bệnh nhân, tiền mê, khởi mê, duy trì mê, thoát
mê.
- Tai biến hay gặp: trào ngược dịch dạ dày vào phổi và đặt NKQ khó.
1.5.2. Gây tê tuỷ sống
Đây là kỹ thuật vô cảm chủ yếu cho MLT trên thế giới cũng như ở Bệnh viện Phụ sản Hà Nội trong những năm gần đây.
- Chống chỉ định trong các trường sau:
+ Sản phụ từ chối làm.
+ Bệnh của hệ thống đông máu vì nguy cơ chảy máu.
+ Đang điều trị chống đông máu.
+ Nhiễm trùng vùng lưng nơi gây tê.
+ Những trường hợp cần lấy thai nhanh.
+ Tăng áp lực nội sọ.
+ Nguy cơ hạ huyết áp.
+ Bệnh lý tim mạch.
+ Một số bệnh thần kinh.
+ Suy gan.
+ Dị ứng với thuốc tê.
- Các biến chứng thường gặp: hạ áp, đau đầu sau gây tê, rét run, nôn - buồn nôn.
1.5.3. Gây mê tĩnh mạch
Hiện nay rất ít được sử dụng
1.6. Các biến chứng thường gặp trong MLT
1.6.1. Biến chứng khi phẫu thuật
- Chảy máu: Do tụt chỉ buộc các cuống mạch, chảy máu tại vết gỡ dính do can thiệp tại ổ bụng vì nguyên nhân khác không phải mổ lấy thai, diện rau bám của rau tiền đạo, hoặc do rối loạn đông máu trong các bệnh lý như rau bong non, tiền sản giật, đờ tử cung, tổn thương động mạch tử cung, rách đoạn dưới...Tuy vậy, dù cuộc phẫu thuật có thuận lợi thì lượng máu mất cũng nhiều hơn so với cuộc đẻ thường. Theo nghiên cứu của Robin Eliseweiss (Mỹ) lượng máu mất trung bình một ca MLT gấp đôi so đẻ đường âm đạo [12].
- Chấn thương ruột: Thường gặp trong phẫu thuật cũ ổ bụng có dính.
- Rạch vào bàng quang: khi rạch ngang đoạn dưới bóc tách bàng quang hoặc khi lấy thai bị rách xuống dưới làm rách cả bàng quang, khi khâu lộn cả mép bàng quang vào vết mổ gây rò bàng quang tử cung, rò bàng quang âm đạo.
- Cắt hoặc thắt vào niệu quản khi cặp động mạch tử cung hoặc khi khâu cầm máu ở hai mép cắt khi rách.
- Các tai biến của gây mê: Hội chứng hít trong gây mê nội khí quản, tụt huyết áp, đau đầu, tê cứng gáy trong gây tê tủy sống.
1.6.2. Các biến chứng sau phẫu thuật: từ 12 giờ đầu trở đi
1.6.2.1. Tai biến cho mẹ
Với tiến bộ của y học và dược học thì những biến chứng sau mổ sẽ càng ngày càng ít dần đi.
- Nhiễm trùng hậu phẫu: viêm phúc mạc, viêm nội mạc tử cung, nhiễm trùng vết rạch, toác vết rạch, nhiễm trùng tiểu khung…. Là các biến chứng hay gặp trong thời kỳ hậu phẫu.
- Chảy máu do nhiễm trùng tổn thương đến một mạch máu vùng rạch, biến chứng thường xảy ra từ ngày thứ 20 đến 2 tháng sau phẫu thuật và thường phải phẫu thuật cắt tử cung thấp ở dưới vết rạch ngang đoạn dưới tử cung.
- Nhiễm trùng tiết niệu: đái buốt, đái giắt, bí đái
- Dính ruột, tắc ruột.
- Tắc ống dẫn trứng gây vô sinh thứ phát.
- Lạc nội mạc tử cung.
- Thoát vị thành bụng: hiếm gặp.
- Tử vong mẹ: Hiếm gặp.
Mổ lấy thai làm tăng nguy cơ cho những lần sinh sau như: chửa vết mổ, rau cài răng lược, vỡ tử cung đặc biệt nguy cơ mổ lại rất cao. Theo thống kê viện BVBMTSS năm 1997 tỷ lệ mổ lại ở người sẹo cũ là 91,9%.
1.6.2.2. Tai biến cho con
- Thai non tháng do không nhớ ngày dự kiến sinh hay kinh cuối cùng
- Ảnh hưởng của các phương pháp vô cảm khiến cho điểm Apgar của trẻ thấp hơn bình thường.
- Có thể gặp sang chấn gãy xương chi khi lấy thai, rạch vào phần thai khi mở tử cung, xuất huyết não do sang chấn khi lấy thai...
Tóm lại mổ lấy thai là rất tốt cho mẹ và thai nếu đủ điều kiện và chỉ định đúng. Nhưng nó luôn đi kèm những nguy cơ tai biến cho mẹ và con trong, sau mổ và cả những lần mang thai sau. Với xu hướng chỉ định mổ ngày càng rộng rãi như hiện nay thì tỷ lệ mổ lấy thai nhất là con so sẽ càng ngày càng tăng, đây là một vấn đề cần nghiên cứu và điều chỉnh nhằm hạn chế tối đa những tai biến và biến chứng cho cả mẹ và con.
1.7. Tình hình MLT ở thế giới và Việt Nam
Theo Hyattsvill MD [13] và cộng sự nghiên cứu cho thấy tỷ lệ mổ lấy thai ở Hoa Kỳ tăng nhanh trong 20 năm trở lại đây từ 21% năm 1996 lên 32.8% năm 2011 và tỷ lệ mổ ở lần đẻ sau là 90% điều này góp phần làm tăng tỷ lệ mổ lấy thai chung từ 20,7% của năm 1996 lên 29,1% năm 2004.
Tại Hy Lạp: Tampkoudis P [14] và các cộng sự nghiên cứu tình hình mổ lấy thai tại bệnh viện Thessaloniki trên 34575 sản phụ được chia thành hai giai đoạn: 1977 - 1983 và 1994 - 2000. Kết quả cho thấy tỷ lệ mổ lấy thai con so tăng nhanh từ 6,1% (ở giai đoạn 1977 - 1983) lên 19% (ở giai đoạn 1994 - 2000).