Tuyến thượng thận gồm có hai tuyến, nằm sâu trong khoang sau phúc mạc, hai bên phải và trái sát cực trên thận, dọc bờ bên của các đốt sống ngực 12 và thắt lưng 1. Tuyến có hình dạng giống như một hình tháp hay hình chữ V ngược. Trọng lượng trung bình ở người trưởng thành là 5g. Tuyến thượng thận nam thường nặng hơn khoảng 30% so với nữ. Chiều dài của tuyến 4-6 cm, rộng 2-3 cm, dày 0.3-0,8 cm, có màu vàng nhạt, bề mặt không đều, có những gờ và đường rãnh; mặt trước được vạch bằng một rãnh sâu hơn gọi là rốn tuyến nơi thoát ra của tĩnh mạch thượng thận chính (TMTTC). Vị trí của tuyến được xác định dựa vào mốc liên quan với tuyến như: gan, lách, thận và các mạch máu lớn, do vậy có sự khác nhau về mối liên quan giữa bên phải và trái [77], [189]. Do vị trí giải phẫu như trên, ta có thể tiếp cận tuyến thượng thận ở hai đường vào: đường trong phúc mạc và đường sau phúc mạc. Mốc chính để tìm tuyến thượng thận là cực trên của thận.
* Liên quan phía trước
+ Bên phải: qua phúc mạc, phần trên tuyến thượng thận liên quan với mặt dưới gan, phần dưới và trong của tuyến được phủ bởi gối trên tá tràng dính với phúc mạc thành sau. Mặt này liên kết với gan bằng các nếp phúc mạc gọi là dây chằng gan-chủ dưới và dây chằng gan-thượng thận.
+ Bên trái: qua phúc mạc, phần trên tuyến thượng thận liên quan với phình vị lớn (đáy) dạ dày, phần dưới được tụy và các mạch lách che phủ; lách
được nối với thận và tuyến thượng thận bằng dây chằng lách thận; dây chằng này chứa phần cuối đuôi tụy và bó mạch lách.
* Liên quan phía sau
Tuyến thượng thận nằm tựa trên cột trụ hoành, chỗ bám vào sườn cột sống của cơ hoành chủ yếu là dây chằng vòng cung và cân cơ ngang bụng,
Có thể bạn quan tâm!
-
 Nghiên cứu chẩn đoán và điều trị phẫu thuật nội soi các u tuyến thượng thận lành tính tại bệnh viện Việt Đức giai đoạn 1998 - 2005 - 1
Nghiên cứu chẩn đoán và điều trị phẫu thuật nội soi các u tuyến thượng thận lành tính tại bệnh viện Việt Đức giai đoạn 1998 - 2005 - 1 -
 Nghiên cứu chẩn đoán và điều trị phẫu thuật nội soi các u tuyến thượng thận lành tính tại bệnh viện Việt Đức giai đoạn 1998 - 2005 - 2
Nghiên cứu chẩn đoán và điều trị phẫu thuật nội soi các u tuyến thượng thận lành tính tại bệnh viện Việt Đức giai đoạn 1998 - 2005 - 2 -
 Hội Chứng Tăng Tiết Aldosteron Nguyên Phát (Hội Chứng Conn):
Hội Chứng Tăng Tiết Aldosteron Nguyên Phát (Hội Chứng Conn): -
 Các Phương Pháp Phẫu Thuật U Tuyến Thượng Thận:
Các Phương Pháp Phẫu Thuật U Tuyến Thượng Thận: -
 Phương Pháp Phẫu Thuật U Tuyến Thượng Thận Qua Mổ Nội Soi:
Phương Pháp Phẫu Thuật U Tuyến Thượng Thận Qua Mổ Nội Soi:
Xem toàn bộ 169 trang tài liệu này.
đối diện với góc trước ngoài của thân đốt sống. Liên quan ở mặt sau với rễ trong thần kinh tạng, tĩnh mạch đơn lớn ở bên phải và bán đơn dưới ở bên trái

khi chúng đi qua trụ cơ hoành. Vùng này tổ chức lỏng lẻo nghèo mạch máu thuận lợi hơn khi phẫu tích.
* Liên quan phía trong
Bên phải liên quan mật thiết với phần ngoài mặt sau tĩnh mạch chủ dưới (TMCD). Bờ trong của tuyến có nhiều nhánh tĩnh mạch phụ đi ra khỏi tuyến đổ vào TMCD và nhận một số nhánh động mạch nhỏ từ động mạch chủ bụng (ĐMCB) rồi cùng mạng bạch huyết và thần kinh tạo nên cuống mạch chính. Bên trái trụ cơ hoành đã đẩy tuyến thượng thận ra khỏi bờ trái của ĐMCB bởi những lá liên kết đặc xiết quanh cuống mạch thượng thận giữa và những sợi thần kinh đến từ hạch bán nguyệt. Bên trái liên quan ít phức tạp hơn so với bên phải.
* Liên quan phía ngoài
Tuyến thượng thận bên phải nằm trên bờ cong lồi của cực trên thận phải, bên trái nằm trên bờ trong của đỉnh thận trái, ngăn cách với thận bởi tổ chức mỡ quanh thận và tuyến thượng thận, chìm trong tổ chức này là những nhánh mạch rất nhỏ, ít có nguy cơ khi phẫu tích. Liên quan phía ngoài xa hơn là thành bụng bên.
* Liên quan phía trên
Vị trí tuyến thượng thận thay đổi từ đốt sống ngực 10 đến thắt lưng 1. Tuyến thượng thận liên quan với màng phổi, với những xương sườn cuối và khoảng gian sườn qua trung gian cơ hoành, tuyến dính vào cơ hoành bởi bó mạch thượng thận trên.
* Liên quan phía dưới
Tuyến thượng thận nằm phía trên cuống thận, tiếp xúc với động mạch và một phần tĩnh mạch thận. Bên phải góc dưới trong TTT nằm trong góc giữa tĩnh mạch thận phải và TMCD. Bên trái góc dưới trong của TTT tương ứng với góc tạo bởi tĩnh mạch thận trái và ĐMCB. Cuống thận là mốc quan trọng khi phẫu tích vào cực dưới kiểm soát bó mạch thượng thận dưới. Đặc
biệt tĩnh mạch thận trái là mốc để tìm tĩnh mạch thượng thận chính trái.
1.1.2.4. Phân bố mạch máu và thần kinh:
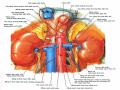
* Động mạch (ĐM): tuyến thượng thận được cấp máu bởi ba nguồn:
ĐMTT trên
ĐMTT giữa
ĐMTT dưới
+ Động mạch thượng thận (ĐMTT) trên: tách ra từ thân hoặc nhánh sau của động mạch hoành dưới, đi chếch xuống dưới, tiếp cận phần trong cực trên tuyến bởi 3 hay 4
ĐM nhỏ. ë bên phải, ĐM này nằm sâu, sau TMCD và thường có 1 thân. Trong một số trường hợp bất thường
ĐMTT trên có thể phát sinh từ
ĐMCB hoặc động mạch thận dưới
dạng một thân chung với ĐMTT giữa. Số lượng của nó có thể thay đổi từ 1-2 nhánh, trường hợp có 2 nhánh lớn chiếm 3%.
ĐMTT trên
ĐMTT giữa
ĐMTT dưới
Hình 1.3: ĐMTT bên trái
(Websurg. com)
Hình 1.2: ĐMTT bên phải
(Websurg. com)
+ Động mạch thượng thận trên có thể tiếp cận tuyến ở bờ trên- ngoài hoặc trên-trong của tuyến. Cực trên tuyến vừa nhận được những nhánh đến từ động mạch hoành dưới vừa nhận được những nhánh đến từ thân chung của động mạch gan và lách.
+ Động mạch thượng thận giữa: tách từ ĐMCB, dưới động mạch thân tạng, đi gần như chìm trong vùng
Trong một số trường hợp bất thường, ĐMTT giữa có thể phát sinh từ
động mạch thận, động mạch hoành dưới, động mạch thân tạng và động mạch vị trái. Số lượng ĐMTT giữa có thể thay đổi từ 1 đến 2 động mạch, nó cũng có thể vắng mặt (hay gặp ở bên phải). Sự vắng mặt của ĐMTT giữa thường đi kèm với 1 ĐMTT dưới lớn hơn bình thường và ngược lại
ĐMTT dưới thường vắng mặt khi có hai ĐMTT giữa.
+ Động mạch thượng thận dưới: Tách từ động mạch thận hoặc các nhánh của nó, hoặc từ động mạch cực trên thận, tùy từng bên, đi lên trên và tiếp cận tuyến ở cực dưới, cho nhánh đi lên tiếp nối nhánh xuống của
ĐMTT giữa. Nó có thể vắng mặt (6,6-10%). Số lượng thay đổi từ 0 đến 2
động mạch, trong đó có nhánh đi vào vùng giữa tuyến. Sự vắng mặt của
ĐMTT dưới được bù lại bởi một ĐMTT giữa phát triển hơn hoặc bởi các nhánh đến từ động mạch bao thận. Các nhánh từ động mạch bao thận có thể thay thế cho ĐMTT dưới và ĐMTT trên.
+ Động mạch thận-tuyến thượng thận: Paturet và Latarjet gọi những nhánh tách ra từ ĐM thượng thận dưới là động mạch thận-tuyến thượng thận nếu trên đường đi nó cho các nhánh vào thận và TTT rồi kết thúc ở lớp mô mỡ quanh thận bởi những nhánh nối với những động mạch bao thận [183].
Ba nhóm ĐMTT nối tiếp với nhau tạo nên một mạng lưới mạch của tuyến, rồi cho ra các nhánh ngắn đi vào vùng vỏ và các nhánh dài đi vào vùng tủy tuyến thượng thận.
Hệ động mạch khá phong phú này đã đảm bảo cấp máu tốt cho TTT, nhất là cho phần TTT còn lại trong trường hợp phẫu thuật cắt chọn
lọc u. Kích thước ĐM nhỏ, không gây khó khăn khi kiểm soát chúng, có thể sử dụng năng lượng điện, nhiệt hoặc sóng siêu âm để cầm máu.
* Tĩnh mạch (TM)
+ Tĩnh mạch thượng thận chính: Đây là TM quan trọng nhất còn gọi là tĩnh mạch trung tâm. Nó thu hầu hết máu của TTT đổ trực tiếp (bên phải) hoặc gián tiếp qua TM thận (bên trái) vào tĩnh mạch chủ dưới.
- Bên phải: Tĩnh mạch thượng thận chính đi ra từ rốn tuyến, đường kính 3-6mm, dài 6mm, hướng đi chếch
lên trên ra sau tĩnh mạch chủ dưới.
Sự liên quan gần với TMCD làm xuất
Hình 1.4: TMTTC phải
(Websurg. com)
hiện những nhánh tĩnh mạch có kích thước nhỏ đi ra từ tuyến, đổ thẳng vào
TMCD, vì thế khi phẫu tích tĩnh mạch thượng thận chính cần lưu ý những TM này. Đặc biệt sự có mặt của tĩnh mạch gan phải giữa (TMGPG) đi ra từ mặt sau dưới gan phải, dọc chỗ bám của mạc chằng vành, đổ vào bờ phải của TMCD, ở bên phải đôi khi nó đi sát với cực trên của tuyến thượng thận, số lượng biến đổi từ 0-2 ĐM, nó là mốc chia TMCD thành đoạn sau
Hình 1.5: TMTTC trái
(Websurg. com)
gan và dưới gan. Sự phân chia vị trí
đổ của TMTTC phải dựa vào
TMGPG. Tĩnh mạch thượng thận chính phải đổ vào mặt sau hoặc bờ phải tĩnh mạch chủ dưới, ở trên, ngang mức hoặc dưới TMGPG. Tĩnh mạch thượng thận chính phải có các biến đổi sau: Nó đổ vào tĩnh mạch hoành dưới (TMHD) theo nhiều cách khác nhau rồi tạo thân chung đổ vào TMCD. Trong 3% trường hợp có một TMTTC phải duy nhất đi từ mặt trước ở 1/3 trên trong TTT để đổ vào tĩnh mạch chủ dưới.
- Bên trái: Tĩnh mạch thượng thận chính đi ra từ rốn tuyến,
đường kính 5mm, dài 15-35 mm, hướng đi chếch xuống dưới, đổ vào bờ trên tĩnh mạch thận trái, trên đường đi nhận nhánh TMHD hoặc nhận các tĩnh mạch phụ khác. Vị trí đổ vào luôn hằng định ở bờ trên tĩnh mạch thận trái với khoảng cách trung bình đến rốn thận là 2,793cm (2-5 cm) [14]. Tĩnh mạch thượng thận chính trái có các biến
đổi: có một vòng nối với tĩnh mạch lách, có một thân chung với tĩnh mạch sinh dục cùng bên, nhận một TM cực trên thận trái. Tĩnh mạch thượng thận chính trái cũng có thể đổ trực tiếp vào TMCD ở ngay phía trên của tĩnh mạch thận cùng bên đồng thời nó cũng nhận 1 TMHD. Có thể có 2 tĩnh mạch thượng thận chính trái: TMTTC trái ngoài và trong đổ riêng biệt vào tĩnh mạch thận trái. Có trường hợp tĩnh mạch thượng thận chính đổ thẳng vào thân chung tạo bởi tĩnh mạch thận trái và tĩnh mạch tinh, cũng có trường hợp không có TMTTC trái nhưng thay vào đó là những nhánh tĩnh mạch đi ra từ tuyến đổ trực tiếp vào TMHD.
+ Tĩnh mạch thượng thận phụ (TMTTP) : Các tĩnh mạch này được chia thành 4 nhóm chính:
- Nhóm tĩnh mạch thượng thận phụ trên: tạo bởi nhiều TM nhỏ ra khỏi tuyến đổ vào TMHD hoặc nhánh của nó, hay gặp bên trái.
- Nhóm tĩnh mạch thượng thận phụ giữa-trong: gồm các tĩnh mạch
đôi khá quan trọng đổ trực tiếp TMCD. Bên trái có 1/3 trường hợp đổ vào TMHD. Sự phân bố luôn phụ thuộc vào TMCD. Có trường hợp chúng tạo thân chung với TMHD trước khi đổ vào tĩnh mạch chủ dưới.
- Nhóm tĩnh mạch thượng thận phụ giữa-ngoài: tạo thành từ những tĩnh mạch nhỏ ra khỏi tuyến ở bờ ngoài tuyến đổ vào tĩnh mạch cực trên thận, thường tạo vòng nối khá phong phú với các tĩnh mạch nhỏ của bao thận; ít gặp ở bên phải.
- Nhóm tĩnh mạch thượng thận phụ dưới: tạo bởi tĩnh mạch lớn hơn
đổ vào tĩnh mạch thận cùng bên, tỷ lệ gặp khoảng 50%. Tần xuất gặp bên phải nhiều hơn bên trái.
Bleircher. M gọi các TMTTP là những tĩnh mạch quanh TTT, chúng không đơn thuần dẫn máu vùng quanh tuyến mà còn dẫn máu từ các tổ chức của tuyến [173] .
Tĩnh mạch thượng thận chính có kích thước khá lớn, có mối liên quan trực tiếp với các mạch máu lớn khác, vì thế việc kiểm soát nó cần hết sức thận trọng. Nắm vững giải phẫu bình thường và những bất thường của TMTTC tạo điều thuận lợi để kiểm soát nó ngay thì đầu, góp phần đảm bảo sự thành công của phẫu thuật.
1.1.2.5. Bạch huyết và thần kinh
- Đường dẫn bạch huyết của tuyến thượng thận tạo nên bởi hai mạng: mạng nông trải ra trên bề mặt tuyến, mạng sâu thoát ra từ rốn tuyến bằng một số nhánh lớn. Hai mạng này hình thành hai dòng chảy đổ vào hệ thống hạch xung quanh ĐMCB và tĩnh mach chủ dưới. Ngoài ra, từ mặt sau và đỉnh của tuyến tách ra những đường dẫn đi qua trụ cơ hoành và đổ vào các hạch trung thất hay đổ trực tiếp vào ống ngực.
- Thần kinh của tuyến thượng thận xuất phát từ các thần kinh tạng lớn và tạng bé, thần kinh X phải và những hạch bán nguyệt. Chúng tạo nên cuống sau trong trải quanh ĐMTT giữa và cuống trong đến trực tiếp từ hạch bán nguyệt nối với những đám rối lân cận như chủ-thận và chủ-mạc treo.
1.2. sinh lý tuyến thượng thận:
Tuyến thượng thận tuy nhỏ nhưng có vai trò rất quan trọng đối với hoạt
động sống của cơ thể. Thực nghiệm trên động vật cho thấy khi nạo bỏ phần
tủy của cả hai tuyến thượng thận, con vật sẽ bị rối loạn huyết áp mặc dù một thời gian sau sẽ trở lại bình thường. Nếu nạo phần vỏ của cả hai tuyến, con vật sẽ chết trong tình trạng rối loạn điện giải và stress.
1.2.1. Vỏ thượng thận:
Vùng vỏ tuyến thượng thận chế tiết các hormon kiểm soát hai nhóm chuyển hoá; hữu cơ và vô cơ, chúng bao gồm:
1.2.1.1. Nhóm hormon chuyển hoá hữu cơ glucocorticoides.
- Các hormon chuyển hoá hữu cơ bao gồm cortisol và cortisone, một phần là corticosterone. Sự bài tiết các hormon này được điều hòa bởi ACTH từ tế bào β của thùy trước tuyến yên; ACTH cũng được kiểm soát bởi Corticotrophine-Releasing-Factor (CRF) của vùng dưới đồi. Với nồng độ giới hạn cao trong máu, cortisol có tác dụng phản hồi đến vùng dưới đồi làm giảm bài tiết CRF. Tác dụng của cortisol rất đa dạng, nó làm tăng tạo đường mới từ lipide và protide do làm tăng các men tham gia quá trình chuyển acid amin ở gan thành glucoza và làm tăng huy động các acid amin từ các mô ngoài gan. Cortisol làm giảm tiêu thụ glucose ở tế bào, tác dụng đối kháng một phần với insuline vì vậy xuất hiện đái đường trong hội chứng Cushing, loại đái tháo
đường này nhạy cảm với insuline hơn đái tháo đường do u tuyến yên. Cortisol tác động đến chuyển hoá lipide bằng sự tăng phân bố mỡ trung tâm do tăng thoái hóa lipide ở các mô mỡ ngoại vi, tăng nồng độ acid béo tự do trong huyết tương và tăng oxy hóa acide béo tự do trong tế bào để tạo năng lượng. Quá trình chuyển hoá lipide giải thích sự tập trung mỡ có tính cục bộ ở vùng mặt, cổ và bụng trên bệnh nhân Cushing. Tại dạ dày, cortisol làm tăng độ acide do tăng tiết HCl và sản xuất pepsine, giảm tổng hợp chất nhày dạ dày. Cortisol và cortisone giữ muối và natri, ngăn cản chuyển hoá nước trong tế bào và duy trì thể tích dịch ngoài tế bào, có tác dụng đối kháng trực tiếp với hormon chống bài niệu, trên ống lượn xa. Cortisol làm chậm sự phát triển của sụn dẫn đến sự mỏng đi của sụn đầu xương và ngừng phát triển ở trẻ em.