Vai trò của quá trình chết theo chu trình được kích hoạt theo 2 con đường. Con đường nội sinh liên quan tới các proteinBcl-12 ở màng ti thể làm rối loạn chức năng ti thể gây quá trình chết theo chu trình. Con đường nội sinh thông qua các recepter hoạt hoá các chất trung gian hoá học, trong đó yếu tố hoại tử mô TFN-alpha và FasL đóng vai trò quan trọng. Rối loạn tín hiệu TFN thường thấy ở rất nhiều bệnh nhân viên gan virus hay nghiện rượu[79].
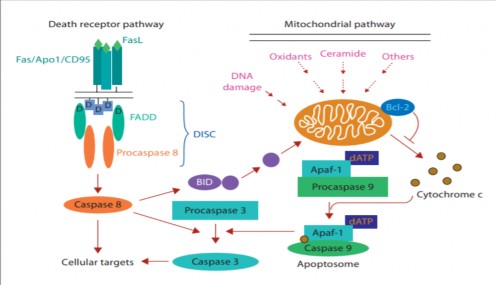
Hình 1.3. Quá trình chết theo chu trình của tế bào gan[19] Vai trò của các cytokin [19]
Hội chứng đáp ứng viêm hệ thống, do giải phóng các cytokine tiền viêm như yếu tố hoại tử mô, IL-6. IL-1β chúng tham gia vào quá trình phù não do giảm trương lực thành mạch, làm tăng tưới máu não. Mặc dù các yếu tố kháng viêm như IL-4, IL- 10 cũng có mặt ở BN SGC giúp hạn chế quá tình đáp ứng viêm hệ thống, nhưng kéo dài tình trạng này lại không có lợi do có thể dẫn đến nhiễm khuẩn huyết và tử vong. Do đó, SGC là kết quả của việc giải phóng các yếu tố viêm và chống viêm từ gan vào vòng tuần hoàn dẫn tới rối loạn huyết động: xuất huyết tiêu hoá, não gan, gan thận, gan phổi.
Ở những BN SGC không do acetaminophen có định lượng các cytokine ở những BN này cho thấy IL-7 cao hơn ở các BN tiến triển tốt trong khi IL-6 và IL-10 có tương quan chặt chẽ với hội chứng đáp ứng viêm hệ thống.
1.2. Triệu chứng lâm sàng và cận lâm sàng
1.2.1. Biểu hiện lâm sàng
Bệnh nhân suy gan cấp thường có tiền sử khỏe mạnh hoặc không có biểu hiện tiền sử bệnh lý nặng nề trước đó. Bệnh nhân khởi phát với triệu chứng mệt mỏi, buồn nôn, chán ăn và đau bụng sau đó các biểu hiện điển hình trên lâm sàng là vàng da và niêm mạc tăng nhanh, nước tiểu sẫm màu, hơi thở mùi gan (mùi hôi hoặc ngọt)[64, 67].
Hoại tử gan trực tiếp gây mất chức năng trao đổi chất nghiêm trọng và nhanh chóng, dẫn đến giảm gluconeogenesis, giảm độ thanh thải lactate và amoniac, biểu hiện lâm sàng là hạ đường huyết, tăng NH3 máu, tăng acid lactic máu, tăng đường huyết và rối loạn đông máu[38]. Hạ natri máu là thường do tăng thể tích máu. Hệ thần kinh trung ương gây tăng thông khí gây nhiễm kiềm đường hô hấp, do đó khiến thận trao đổi các ion hydro dẫn đến hạ kali máu, ngoài ra còn xảy ra tình trạng giảm phosphat máu, và mất cân bằng axit-bazơ [32, 40]. May mắn thay, những bất thường về điện giải này hiếm khi dẫn đến rối loạn nhịp tim[7].
Hậu quả của tăng NH3 máu là: tăng hấp thu các acid amin trung tính vào não[4], làm ảnh hưởng đến quá trình tổng hợp các chất dẫn truyền thần kinh như dopamin, norepinephrine, serotonin; tăng áp lực thẩm thấu ở trong tế bào hình sao dẫn đến phù não[30]; thay đổi điện thế hoạt động ở hệ thần kinh trung ương[5].
Rối loạn dẫn truyền thần kinh ở hội chứng não gan bao gồm tăng hoạt động của hệ ức chế (GABA, serotonin) trong khi suy gảm hoạt động của hệ hưng phấn (gluamate, catecholamines) dẫn đến ức chế hoạt động thần kinh trung ương. Các chất dẫn truyền thần kinh giả cũng được nhắc đến trong vai trò gây hội chứng não gan[2].
Bệnh não gan được định nghĩa là một hội chứng tâm thần kinh xảy ra ở những bệnh nhân mắc các bệnh gan cấp tính hoặc mãn tính[13]. Về mặt lâm sàng, nó được đặc trưng bởi một loạt các triệu chứng, bao gồm suy giảm nhận thức, thay đổi mức độ ý thức có thể tiến triển đến hôn mê và tử vong[75]. Biến chứng gây chết người nhiều nhất liên quan đến suy gan cấp tính là sự phát triển của bệnh não gan và phù não. Bệnh nhân bị SGC nên được phân loại bệnh não của họ bằng cách sử dụng hệ thống phân loại West Haven ( WHC) như được trình bày:
Độ 0 | Không có dấu hiệu hoặc triệu chứng. |
Độ I | Thay đổi trạng thái tình cảm, giảm tập trung, rối loạn giấc ngủ. |
Độ II | Lơ mơ, u ám, hành vi bất thường, ứng xử không phù hợp mất định hướng, còn đáp ứng với lời nói. |
Độ III | Ngủ gà, không đáp ứng với lời nói, u ám rõ ,tăng phản xạ. |
Độ IV | Hôn mê, biểu hiện mất não, có thể còn đáp ứng với kích thích đau. |
Có thể bạn quan tâm!
-
 Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị bệnh nhân suy gan cấp tại Trung tâm Chống độc bệnh viện Bạch Mai năm 2020 - 2021 - 1
Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị bệnh nhân suy gan cấp tại Trung tâm Chống độc bệnh viện Bạch Mai năm 2020 - 2021 - 1 -
 Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị bệnh nhân suy gan cấp tại Trung tâm Chống độc bệnh viện Bạch Mai năm 2020 - 2021 - 2
Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị bệnh nhân suy gan cấp tại Trung tâm Chống độc bệnh viện Bạch Mai năm 2020 - 2021 - 2 -
 Đối Tượng Nghiên Cứu, Địa Điểm Và Thời Gian Nghiên Cứu
Đối Tượng Nghiên Cứu, Địa Điểm Và Thời Gian Nghiên Cứu -
 Các Bảng Điểm Đánh Giá Tình Trạng Lâm Sàng:
Các Bảng Điểm Đánh Giá Tình Trạng Lâm Sàng: -
 Mô Tả Đặc Điểm Nguyên Nhân Và Tiền Sử Của Bệnh Nhân.
Mô Tả Đặc Điểm Nguyên Nhân Và Tiền Sử Của Bệnh Nhân.
Xem toàn bộ 81 trang tài liệu này.
Bảng 1.1. WHC để phân biệt trạng thái tinh thần trong bệnh não gan[53]
Rối loạn đông máu là một biểu hiện lâm sàng đặc trưng của SGC, vì tất cả các yếu tố đông máu, ngoại trừ yếu tố Von Willebrand và yếu tố VIII được tổng hợp trong gan, và nhiều yếu tố có thời gian bán hủy đo bằng giờ. Cơ chế chính cho các xét nghiệm đông máu bất thường trong ALF là giảm sản xuất các yếu tố đông máu II, V, VII, IX và X. Hơn nữa, quá trình đông máu nội mạch và tiêu sợi huyết làm tiêu hao tiểu cầu và các yếu tố đông máu, làm trầm trọng thêm tình trạng rối loạn đông máu, giảm tiểu cầu và rối loạn chức năng tiểu cầu thứ phát sau nhiễm độc găp ở hơn 60% bệnh nhân SGC[37].
Sự giải phóng các cytokine, chất trung gian gây viêm dẫn đến một loạt các biểu hiện lâm sàng như rối loạn chức năng tuần hoàn, viêm tụy, ức chế miễn dịch, ức chế tủy xương, tổn thương phổi cấp tính và hội chứng suy hô hấp cấp tính[34, 55]. Ngoài ra quá trình trên còn dẫn đến viêm toàn thân nghiêm trọng và nhiễm trùng thứ phát do giảm khả năng miễn dịch[9, 47].
SGC dẫn đến rối loạn chức năng tuần hoàn, ban đầu do uống kém và mất nước nhiều hơn dẫn đến giảm thể tích tuần hoàn[45]. Sau khi gan bị hoại tử và giải phóng các cytokine, một hệ thống trạng thái viêm bắt đầu, được đặc trưng bởi sự giãn mạch và tăng cung lượng tim giống như sốc nhiễm trùng[26, 27]. Điều này dẫn đến giảm tưới máu các cơ quan quan trọng, làm trầm trọng thêm tình trạng suy đa tạng gồm suy thận cấp và hội chứng gan thận[33, 68]. Ban đầu giảm thể tích tuần hoàn là tiền căn gây tổn thương thận, sau đó sự thiếu máu cục bộ liên tục của ống thận dẫn đến tình trạng hoại tử ống thận nhanh chóng[9, 47]. Ngoài ra, có thể thấy độc tính trực tiếp trên thận, như trong trường hợp ngộ độc acetaminophen, ngộ độc Amanita, hoặc phản ứng đặc trưng với trimethoprim- sulfamethoxazole[34, 55]. Rối loạn chức năng
thận đáng kể có thể xảy ra ở hơn 50% bệnh nhân SGC và phổ biến hơn ở người già và bệnh nhân nhiễm độc gan do acetaminophen[38].
1.2.2. Xét nghiệm cận lâm sàng[41, 67] Các xét nghiệm chức năng gan
Alanine aminotransferase (ALT) và aspartate aminotransferase (AST) tăng. Trong số đó, các hoạt tính của enzyme aspartat amino transferase đã chứng tỏ là hữu ích nhất. Nồng độ enzyme này trong huyết thanh có thể tăng lên ở một số bệnh ngoài gan như bệnh nhồi máu cơ tim, các rối loạn cơ xương, song trong chừng mực nào đó thì AST và ALT đều tăng trong gần như tất cả các bệnh gan, và tăng rất cao trong các tình trạng hoại tử gan lan rộng. Trong suy gan cấp ALT tăng rất nhiều, có khi gấp hàng trăm lần, AST tăng ít hơn (AST/ALT < 1) và thường tăng sớm.
Tỷ lệ prothrombin% (PT%) giảm: khả năng đông máu bị giảm chỉ thường gặp trong bệnh lý gan nặng. Để đánh giá sự bất thường về giảm khả năng đông máu hiệu quả nhất là dựa vào tỷ lệ prothrombin, bình thưởng tỷ lệ prothrombin là 70 - 140%.
INR là xét nghiệm máu liên quan đến quá trình đông máu, đánh giá mức độ hình thành các cục máu đông, biểu thị thời gian đông máu. Trong suy gan cấp INR > 1,5.
Protein giảm, allbumin giảm nồng độ allbumin huyết tương giảm phụ thuộc vào tình trạng dinh dưỡng, tinh trạng bệnh lý gây thất mất protein (bệnh thận hư, mất protein qua ruột...), tăng huỷ hoại protein, tăng nhu cầu protein trong thời kỳ mang thai hay cho con bú, pha loãng máu do truyền nhiều dịch, nhưng quan trọng nhất là do giảm tổng hợp protein tại gan vì gan là nơi quan trọng nhất để tổng hợp và thoái hóa protein.
Bilirubin máu tăng: (tăng trên 230 mmol/L là nặng) tăng bilirubin máu do một hoặc phối hợp nhiều giai đoạn:
(1) Do tăng sản xuất sắc tố mật,
(2) Giảm nhập bilirubin vào gan,
(3) Kết hợp tại gan giảm,
(4) Giảm bài xuất sắc tố mật.
Các xét nghiệm khác
Công thức máu: số lượng hồng cầu, nồng độ huyết sắc tố, số lượng bạch cầu, công thức bạch cầu.
Glucose giảm: hoại tử tế bào gan lan rộng dẫn tới giảm khả năng dự trữ glycogen nhưng mức tiêu thụ glucose vẫn ở trong hằng định dẫn tới giảm nồng độ glucose trong huyết thanh.
Amoniac (NH4) tăng cao rõ rệt thường phản ánh có loại từ tế bào nặng nề, tốt nhất là xác định trồng độ NH3 trong máu động mạch.
Lactat huyết thanh tăng cao: lactat máu động mạch lúc 4 giờ > 3,5 hoặc lúc 12 giờ trên 3.0 có thể nghĩ đến SGC do ngộ độc acetaminophen.
Khí máu động mạch: giảm nồng độ oxy, có thể do suy hô hấp cấp hoặc có các nguyên nhân khác. Nhiễm toan hoặc nhiệm kiểm lactate delaydrogenase (LTDH) tăng cao.
Trong suy gan cấp thường có biểu hiện tăng amylase và lipase, giảm Phosphate huyết, hạ huyết áp, hạ Kali máu, hạ Natri máu. Ure có thể giảm, bình thường hoặc tăng. Creatinin huyết thanh: tăng trong hội chứng gan thận hoặc có biến chứng suy thận.
Các xét nghiệm tìm biến chứng và nguyên nhân
Cấy máu, nước tiểu tìm vi khuẩn, tìm nấm khi có gợi ý bội nhiễm trùng.
Định lượng certutoplastin trong huyết thanh hoặc nước tiểu ở những bệnh nhân nghi ngờ bệnh Wilson.
Định lượng acetaminophen huyết thanh, các dấu ấn virus trong huyết thanh Anti-HAV IgM, Anti-LAVIgG, HBsAg, Anti-HBs, Anti-HBc IgM, Anti-HBc IgG, Anti-HB, HBV DNA, Anti HCV, HCV-RNA, Anti-HEVIEM, Anti-HEVIG, HEV RNA, HIV Ag. Ab. HSV 1.2 - IgM. HSV 1.2 - IgG.
Kháng thể tự miễn trong viêm gan tự miễn: ANA, ASMA, ANCA, HLA. Phản ứng khuếch đại gen (PCR), siêu âm gan, sinh thiết gan,...
Định lượng độc chất trong máu hoặc nước tiểu.
1.3. Chẩn đoán suy gan cấp
1.3.1. Chẩn đoán xác định:
Chẩn đoán suy gan cấp trên lâm sàng cần kết hợp đầy đủ các biểu hiện của hội chứng suy tế bào gan, hội chứng suy chức năng gan cấp tính, hội chứng não gan, và các triệu chứng mệt mỏi, vàng da, xuất huyết, dấu hiệu thần kinh, rối loạn ý thức,...Các xét nghiệm sinh hóa: tăng bilirubin, NH3, AST, INR kéo dài trên 1,5[67].
1.3.2. Chẩn đoán nguyên nhân[67]:
Suy gan cấp do ngộ độc: xét nghiệm độc chất trong máu nước tiểu, dịch dạ dày, định lượng paracetamol trong huyết thanh.
Suy gan cấp nghi do viêm gan virus: chẩn đoán huyết thanh.
Suy gan cấp do các nguyên nhân khác: bệnh tự miễn tìm kháng thể tự miễn, bệnh rối loạn chuyển hóa...
Chẩn đoán hình ảnh: siêu âm gan xác định tắc mạch gan, gan teo trong các viêm gan virus tối cấp.
1.3.3. Phân loại mức độ:
Bảng 1.2. Phân độ suy gan cấp trên lâm sàng
Suy gan tối cấp 10 ngày. |
Suy gan cấp 10-30 ngày. |
Suy gan bán cấp 5 - 24 tuần. |
Bảng 1.3. Phân chia theo Lucke và Mallory
Tiền triệu | Chưa có vàng da. |
Giai đoạn trung gian | Đánh dấu bằng sự xuất hiện của vàng da. |
Giai đoạn cuối | Biểu hiện bệnh lý não gan. |
1.4. Phương pháp điều trị
1.4.1. Các biện pháp điều trị chung[54]
Các biện pháp điều trị SGC bao gồm: đảm bảo BN được đặt trong môi trường chăm sóc thích hợp, theo dõi sát tình trạng nặng của bệnh, điều trị các biến chứng và hỗ trợ dinh dưỡng.
BN nên được chăm sóc tại các trung tâm có chương trình ghép gan và có kinh nghiệm chăm sóc những BN này. BN SGC với hội chứng não gan độ 1 nên được chăm sóc ở các đơn vị chăm sóc y tế với môi trường yên tĩnh và thường xuyên được
kiểm tra trạng thái thần kinh. Khi bệnh não gan phát triển đến độ 2,3 hoặc 4, BN nên được chăm sóc tại các đơn vị ICU. Các kích thích làm tăng áp lực nội sọ nên được hạn chế tối đa.
1.4.2. Xử trí ban đầu và vận chuyển cấp cứu[67]
Bệnh nhân cần được chuyển vào phòng hồi sức tích cực. Ngừng tất cả các thuốc gây độc và nghi ngờ gây tổn thương gan. Uống 20 gam than hoạt nếu nghi ngờ ngộ độc paracetamol.
Truyền dung dịch glucose 10% tránh hạ đường huyết
Chuyển ngay đến khoa hồi sức tích cực, đảm bảo tư thế an toàn, hô hấp và tuần hoàn trên đường vận chuyển.
1.4.3. Xử trí tại bệnh viện[67]
(1) Hồi sức tích cực
Hồi sức hô hấp: tư thế an toàn, các biện pháp hỗ trợ hô hấp tùy thuộc tình trạng hôn mê gan: giai đoạn 3 và 4 cần đặt nội khí quản và thông khí nhân tạo với thuốc an thần phù hợp. Nếu phải đặt nội khí quản thở máy, tránh dùng PEEP quá cao vì làm tăng áp lực nội sọ.
Hồi sức tuần hoàn: duy trì huyết áp của người bệnh cao hơn mức bình thường hoặc huyết áp nền để đảm bảo áp lực tưới máu não: sử dụng dịch keo (albumin, gelatin) để đảm bảo thể tích tuần hoàn, duy trì Hb ≥ 10g/dl. Sử dụng thuốc vận mạch noradrenalin để duy trì huyết áp nếu huyết áp còn thấp khi đã bù đủ dịch.
(2) Kiểm soát bệnh não gan:
Tăng ure máu đóng vai trò quan trọng trong cơ chế bệnh não gan và phù não, mặc dù mức amoniac máu không liên quan chặt chẽ với tình trạng lâm sàng. Vai trò của lactulose, rifaximin, sodium benzoate trong điều trị bệnh não gan ở những bệnh nhân có bệnh gan mạn tính còn chưa rõ ràng, cần được cân nhắc dựa vào từng ca lâm sàng dựa vào đánh giá mức độ bệnh não gan hơn là nồng độ amoniac máu.
Lactulose: chỉ định lactulose liều 30-60 mL (uống hoặc qua sonde dạ dày) mỗi 2-6 giờ, điều chỉnh để đi ngoài 3-4 lần/ngày (phân mềm, khoảng 800 mL). Nếu không đáp ứng hoặc nghi ngờ tắc ruột, sử dụng lactulose thụt 150 mL pha với 350 mL nước thụt mỗi 6-8 giờ. Tránh chướng bụng nhiều, đặc biệt ở bệnh nhân có chỉ định ghép gan để tránh các biến chứng phẫu thuật
(3) Kiểm soát phù não và tăng áp lực nội sọ:
Nằm đầu cao 30 – 45 độ duy trì tư thế trung gian nếu không có tụt huyết áp, hạn chế tối đa việc sử dụng thuốc an thần. Tránh quá tải dịch và quá kích thích. Điều chỉnh tăng CO2 và giảm oxy máu: duy trì áp lực riêng phần CO2 ở mức 30-40 mmHg. Với bệnh nhân nghi ngờ tăng hoặc tăng áp lực nội sọ (ALNS) cần cân nhắc sử dụng các biện pháp điều trị sau:
Mannitol có tác dụng giảm áp lực nội sọ nhanh và thoáng qua. Liều bolus mannitol (0,5-1 g/kg) là lựa chọn hàng đầu trong điều trị tăng áp lực nội sọ. Liều có thể lặp lại nếu cần miễn là áp lực thẩm thấu máu dưới 320 mOsm/L. BN sử dụng mannitol cần được theo dõi áp lực thẩm thấu máu và natri máu. BN SGC hay có giảm chức năng thận và thiểu niệu gây tình trạng quá tải dịch khi sử dụng mannitol. Có thể rút dịch qua các phương pháp lọc máu với mục tiêu là rút từ 3 đến 5 lần thể tích mannitol truyền vào[23].
Hạ thân nhiệt chủ động: có thể làm giảm ALNS ở bệnh nhân suy gan cấp với tăng ALNS trơ với mannitol, và có thể ổn định ALNS trong quá trình ghép gan. Hạ thân nhiệt vừa phải thực hiện bằng cách sử dụng thiết bị làm mát bề mặt hoặc ống thông thay đổi nhiệt trong lòng mạch. Nguy cơ hạ thân nhiệt là: không ổn định huyết động, rét run, chảy máu và nhiễm khuẩn. Để làm giảm nguy cơ rối loạn đông máu, mức nhiệt độ đích khuyến cáo là 34,5- 35 độ C.
Muối ưu trương: liều tấn công có hiệu quả ngang bằng hoặc hơn mannitol [69]. Rất nhiều dung dịch muối ưu trương đã được sử dụng để điều trị phù não, bao gồm dung dịch muối 23,4%; 7,5% [71]. Nồng độ Na máu cần được theo dõi mỗi 6 giờ. Có thể truyền liên tục dung dịch muối 30% ở mức độ 5-20 mL/giờ để dự phòng phù não ở bệnh nhân suy gan cấp có bệnh não gan độ cao, với mục đích này truyền muối 3% để đạt mức natri máu khuyến cáo 145-155 mmol/L [103]. Không điểu chỉnh natri máu quá 12 mmol/24 giờ và 16 mmol/48 giờ nhằm tránh thoái hóa myelin.
An thần và giảm đau: An thần bằng barbiturate hiếm được sử dụng do đã có propofol thay thế. Nguy cơ gồm tụt huyết áp, hạ thân nhiệt, ức chế miễn dịch, hạ kali máu, hôn mê kéo dài và viêm phổi liên quan tới thở máy. Thuốc vận mạch có thể được sử dụng để duy trì áp lực tưới máu não trên 50 mmHg. Kiểm soát đau và giảm kích thích, lo lắng là rất quan trọng trong kiểm soát ALNS. Propofol là thuốc an thần tác dụng ngắn, gây giảm tưới máu não và giảm ALNS, phù hợp khi cần phải an thần cho bệnh nhân [48, 119].





