an toàn để cầm máu. Người ta cũng nhận thấy, ngay sau khi sổ thai, nồng độ các prostaglandin PGE2, PGE2- α và PGFM trong máu vốn đã tăng trong giai đoạn chuyển dạ, sau đẻ 5 đến 10 phút tiếp tục tăng cao tạo đỉnh, có thể góp phần vào sự bong rau. Các prostaglandin này có trong lớp màng rụng và được giải phóng khi rau bong, có tác dụng tăng co bóp cơ tử cung tạo khối an toàn để cầm máu. Các catecholamine, epinephirine và norepinephrine, cũng tham gia vào quá trình bong và sổ rau [11].
1.2. Rau cài răng lược
1.2.1. Định nghĩa rau cài răng lược
RCRL là hiện tượng bánh rau bám trực tiếp vào thành tử cung do không có lớp màng rụng, các gai rau xuyên qua lớp niêm mạc tử cung bám vào lớp cơ, hoặc bám sâu trong suốt bề dày của lớp cơ tử cung, thậm chí đâm xuyên qua cả phúc mạc tử cung và xâm lấn vào các cơ quan xung quanh như bàng quang, trực tràng, ruột non… [11].
Về mô học cho thấy khi có sự thiếu vắng một phần hay toàn bộ màng rụng đáy do gai rau bám vào cơ tử cung [12], nên RCRL không tự bong được hoặc chỉ bong được một phần gây nên chảy máu sau đẻ.
Bình thường khi thai làm tổ trong lớp niêm mạc tử cung (lớp màng rụng) sẽ hình thành bánh rau. Sau khi sinh bánh rau sẽ bong ra một cách dễ dàng. Nhưng trong trường hợp RCRL, rau không bám như bình thường, bánh rau sẽ không thể tự bong được mà người thầy thuốc phải dùng sức để bóc rau, các mạch máu nằm trong lớp cơ ở dưới diện rau này bị xé rách, cơ tử cung ở đây sẽ không thể co bóp chặt lại để cầm máu như các trường hợp sổ rau bình thường và gây băng huyết sau sinh.
1.2.2. Phân loại rau cài răng lược
Rau cài răng lược có 3 thể (theo FIGO), phụ thuộc vào mức độ xâm lấn của bánh rau vào lớp cơ tử cung [13]:
- Độ 1 (placenta accreta): lớp xốp của ngoại sản mạc kém phát triển, gai rau ăn sâu vào lớp dưới niêm mạc tử cung, rau bám vào lớp cơ nhưng chưa xâm lấn cơ tử cung, chiếm 79%.
- Độ 2 (placenta increta): rau xâm lấn vào trong lớp cơ tử cung, chiếm 14%.
- Độ 3 (placenta percreta): rau xuyên qua lớp cơ tử cung, thanh mạc và tới các cơ quan xung quanh (7%).
+ 3a - giới hạn ở thanh mạc tử cung.
+ 3b - xâm lấn bàng quang tiết niệu.
+ 3c - xâm lấn các cơ quan khác trong vùng chậu.
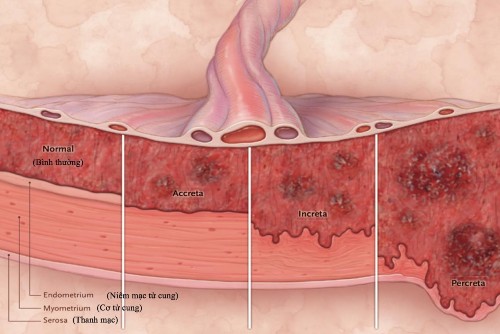
Hình 1.1: Phân loại rau cài răng lược [2]
RCRL có thể chiếm một phần hoặc toàn bộ bánh rau. Trên một bánh rau có thể vừa có chỗ bám chặt, vừa có chỗ RCRL. RCRL toàn bộ thường không gây chảy máu, chỉ chảy máu ồ ạt khi bóc rau hoặc rau bong dở dang [14].
1.2.3. Nguyên nhân và các yếu tố nguy cơ
Cho đến nay, người ta vẫn chưa biết rõ nguyên nhân gây ra RCRL. Tuy nhiên người ta cho rằng, bất kì lý do nào làm cho niêm mạc tử cung không đủ dày hoặc bị tổn thương thì gai rau sẽ xâm lấn vào lớp cơ tử cung và gây nên bệnh lý RCRL.
1.2.3.1. Tiền sử phẫu thuật ở tử cung
- Sẹo mổ lấy thai:
Theo nhiều nghiên cứu, tỉ lệ mổ lấy thai ở trên thế giới và Viêt Nam ngày càng tăng. Theo nghiên cứu được tổng hợp từ 150 quốc gia, tỉ lệ mổ lấy thai ở châu Á tăng từ 4,4% (1990) đến 19,5% [15]. Tỉ lệ mổ lấy thai 6 tháng cuối năm 2019 tại Bệnh viện Bưu điện là 58,2% [16]. Tại Bệnh viện Tâm Anh (2021) tỉ lệ này là 71,8% [17].
Các nghiên cứu về mối liên quan giữa mổ lấy thai và RCRL đã chứng minh mổ lấy thai là yếu tố nguy cơ gây ra RCRL. Theo Melissa G, 94% RCRL có tiền sử MLT
[18]. Hardardottir quan sát bằng kính hiển vi cho thấy một nửa số bánh rau ở các bệnh nhân có sẹo mổ lấy thai có chứa các sợi cơ tử cung [19].
RCRL cũng được chứng minh là tăng theo số lần mổ lấy thai. Theo Silver nguy cơ RCRL ở bệnh nhân có sẹo mổ lấy thai lần đầu là 0,24%, ở bệnh nhân có sẹo mổ cũ 2 lần là 0,31% ở sẹo mổ cũ 3 lần là 0,57% ở sẹo mổ cũ lần 4 là 2,13%, ở sẹo mổ cũ lần 5 là 2,33% và sẹo mổ cũ lần 6 là 6,74% [20]. Theo nghiên cứu của Phạm Thị Lan Phương, nguy cơ bị RCRL ở bệnh nhân có tiền sử mổ lấy thai 2 lần là 25%, nguy cơ RCRL thể đâm xuyên của mổ lấy thai 2 lần cao gấp 3,94% [21], nhưng không có ý nghĩa thống kê.
- Phẫu thuật bóc nhân xơ tử cung:
Tỉ lệ bóc nhân xơ tử cung ngày càng tăng do bệnh nhân có nguyên vọng bảo tồn tử cung, ngoài ra do tiến bộ của siêu âm nên việc phát hiện sớm các u xơ cơ tử cung ngay cả khi chưa có biểu hiện lâm sàng là điều kiện thuận lợi cho phẫu thuật này. Theo nghiên cứu của Vũ Thị Thanh Vân, tỉ lệ phẫu thuật bóc u xơ cơ tử cung trên tổng số phẫu thuật cắt tử cung để điều trị u xơ cơ tử cung tăng từ 2,9% (năm 1996) lên 9,1% (năm 2000) [22]. Nghiên cứu của Đinh Ngọc Thơm năm 2006, tỉ lệ này là 10,3% [23].
Theo nghiên cứu của Vũ Thị Thanh Vân [22] thì tỉ lệ tổn thương niêm mạc tử cung của phẫu thuật bóc UXTC là 29,9%.
Do có mối liên quan giữa MLT và RCRL nên một số tác giả cho rằng sẹo mổ bóc u xơ cơ tử cung cũng làm tăng nguy cơ RCRL và hiện nay vẫn chưa có nghiên cứu đề cập vấn đề này.
Các phẫu thuật khác ở tử cung như: phẫu thuật tạo hình tử cung (phẫu thuật Strasmann), cắt góc tử cung (trong chửa góc tử cung), cắp polyp buồng tử cung hoặc sau điều trị dính buồng tử cung, vách ngăn buồng tử cung cũng được xem là yếu tố RCRL.
1.2.3.2. Rau tiền đạo
Đã có nhiều nghiên cứu về mối liên quan giữa RTĐ và RCRL cho thấy RCRL gặp rất nhiều trong RTĐ. Nghiên cứu của Nguyễn Đức Hinh tại BVPSTW, tỉ lệ RCRL là 2,9% (1989 - 1990) và 6,4% (1993 - 1994) ở các sản phụ bị RTĐ mổ lấy thai [8]
* Tỉ lệ RCRL trên bệnh nhân RTĐ có sẹo mổ cũ:
Tại BVPSTW, Nguyễn Đức Hinh [8] gặp RCRL ở 2,9% (1989 - 1990) và 6,4% (1993 - 1994) các sản phụ bị RTĐ có sẹo mổ cũ. Nguy cơ RCRL của RTĐ là 2% ở phụ nữ < 35 tuổi có tiền sử MLT, tỉ lệ này tăng đến 39% ở phụ nữ có 2 hoặc nhiều lần MLT [24]. Theo nghiên cứu của Bùi Thị Hồng Giang [25] tỉ lệ RCRL ở sản phụ RTĐ có sẹo mổ lấy thai là 1,7% gấp 8,27 lần người không có sẹo mổ.
Bảng 1.1: Tỉ lệ RCRL trên sản phụ mổ đẻ cũ có và không có RTĐ [13]
Mổ đẻ cũ + Không rau tiền đạo | |||
Số lần | Tỉ lệ (%) | Số lần | Tỉ lệ (%) |
1 | 3 | 1 | 0,03 |
2 | 11 | 2 | 0,2 |
3 | 40 | 3 – 4 | 0,8 |
4 | 61 | 5 – 6 | 4,7 |
5 | 67 |
Có thể bạn quan tâm!
-
 Đặc điểm lâm sàng, cận lâm sàng và kết quả phẫu thuật rau cài răng lược tại Bệnh viện phụ sản Hà Nội - 1
Đặc điểm lâm sàng, cận lâm sàng và kết quả phẫu thuật rau cài răng lược tại Bệnh viện phụ sản Hà Nội - 1 -
 Đặc điểm lâm sàng, cận lâm sàng và kết quả phẫu thuật rau cài răng lược tại Bệnh viện phụ sản Hà Nội - 2
Đặc điểm lâm sàng, cận lâm sàng và kết quả phẫu thuật rau cài răng lược tại Bệnh viện phụ sản Hà Nội - 2 -
![Rạch Ngang Đáy Tử Cung Lấy Thai Và Khâu Bảo Tồn Tử Cung [34]](data:image/svg+xml,%3Csvg%20xmlns=%22http://www.w3.org/2000/svg%22%20viewBox=%220%200%2075%2075%22%3E%3C/svg%3E) Rạch Ngang Đáy Tử Cung Lấy Thai Và Khâu Bảo Tồn Tử Cung [34]
Rạch Ngang Đáy Tử Cung Lấy Thai Và Khâu Bảo Tồn Tử Cung [34] -
 Đặc Điểm Lâm Sàng, Cận Lâm Sàng Ở Sản Phụ Rau Cài Răng Lược Tại Bệnh Viện Phụ Sản Hà Nội
Đặc Điểm Lâm Sàng, Cận Lâm Sàng Ở Sản Phụ Rau Cài Răng Lược Tại Bệnh Viện Phụ Sản Hà Nội -
 Đặc Điểm Nghề Nghiệp Và Địa Dư Của Đối Tượng Nghiên Cứu
Đặc Điểm Nghề Nghiệp Và Địa Dư Của Đối Tượng Nghiên Cứu
Xem toàn bộ 93 trang tài liệu này.
1.2.3.3. Đẻ nhiều lần, nạo hút thai nhiều lần
Khi nghiên cứu về RCRL, đã có nhiều tác giả nhận thấy có mối liên quan chặt chẽ giữa RCRL với tiền sử sinh đẻ nhiền lần hoặc nạo hút thai nhiều lần [12]. Trong nghiên cứu của Đinh Văn Sinh, tỉ lệ RCRL ở nhóm có nạo hút thai 1 lần ở những sản phụ bị RTĐ có sẹo mổ lấy thai cũ cao gấp 1,88 lần so với nhóm không có tiền sử nạo hút; tỉ lệ RCRL ở nhóm có nạo hút thai 2 lần kèm theo RTĐ và sẹo mổ lấy thai cũ cao gấp 2,06 lần, tỉ lệ này là 3,85 lần ở nhóm nạo hút thai trên 3 lần [26]. Một số các nghiên cứu khác cũng cho thấy rằng sẩy thai có nạo, hút ở tử cung là một trong những yếu tố nguy cơ gây RCRL. Toàn bộ các trường hợp trong nghiên cứu của Trần Danh Cường [27] đều có tiền sử sảy thai có nạo buồng tử cung và nạo thai. Điều này cảnh báo một nguy cơ lớn ở nước ta vì tỉ lệ nạo phá thai còn cao và cũng đưa ra khuyến cáo là cần cân nhắc khi quyết định nạo buồng tử cung ở những trường hợp sảy thai.
1.2.3.4. Sản phụ lớn tuổi
Tuổi mẹ là một yếu tố nguy cơ của RCRL. Theo kết quả nghiên cứu của Đinh Văn Sinh, trong số các thai phụ bị RTĐ kèm sẹo mổ đẻ cũ thì nhóm trên 35 tuổi có tỉ lệ bị RCRL cao nhất, tới 47,8% [28]. So với nhóm thai phụ dưới 35 tuổi thì nguy cơ bị RCRL ở nhóm thai phụ trên 35 tuổi tăng gấp 4,78 lần nghiên cứu theo của Đinh Văn Sinh [28]. Ở một bệnh nhân, có thể có một hoặc nhiều yếu tố nguy cơ RCRL. Bệnh nhân lớn tuổi, rau tiền đạo, lại có tiền sử mổ đẻ, thì nguy cơ RCRL có thể tăng tới trên 10% [11].
1.2.3.5. Một số yếu tố nguy cơ khác
Tiền sử RCRL, u xơ tử cung dưới niêm mạc, lạc nội mạc trong cơ tử cung, tiền sử phẫu thuật bóc u xơ tử cung, tắc động mạch tử cung, xạ trị, hội chứng Asherman’s… cũng được coi là các yếu tố làm tăng nguy cơ RCRL [4].
Một điều thú vị là đã có nghiên cứu cho thấy RCRL có liên quan đến giới tính của thai nhi và có xu hướng gặp nhiều hơn ở thai nữ [29].
1.3. Chẩn đoán rau cài răng lược
1.3.1. Đặc điểm lâm sàng của rau cài răng lược
- Thai phụ thường không có triệu chứng đặc hiệu và rất khó phát hiện trong quá trình khám thai, siêu âm định kỳ, phần lớn khi phát hiện thì thai nhi đã lớn, hoặc phát hiện trong lúc sinh.
- Triệu chứng ra máu trong quá trình mang thai thường xảy ra và thường phối hợp với RTĐ với các tính chất ra máu của RTĐ như:
+ Chảy máu vào 3 tháng cuối thai kỳ.
+ Chảy máu tự nhiên, bất ngờ, không đau bụng.
+ Máu đỏ tươi lẫn máu cục.
+ Chảy máu có thể tự cầm.
+ Chảy máu tái phát nhiều lần.
+ Có thể có hiện tượng đái máu khi RCRL xâm lấn vào bàng quang.
+ Đa số thai kỳ sẽ diễn tiến bình thường nếu không có RTĐ và vết mổ cũ. Nếu RCRL đi kèm theo tình trạng này có thể sẽ làm hậu quả nặng thêm.
- Đau bụng chủ yếu là do cơn co TC ở sản phụ doạ đẻ non hoặc có dấu hiệu chuyển dạ.
- Có thể có hiện tượng đái máu nếu RCRL đâm xuyên vào bàng quang. Soi bàng quang có thể phát hiện ra các trường hợp này.
1.3.2. Cận lâm sàng
* Siêu âm Doppler màu: có 3 tiêu chuẩn chính:
- Tiêu chuẩn 1: mất khoảng sáng sau bánh rau hoặc khoảng sáng sau bánh rau
< 2 mm, kèm theo không thấy mạch máu chạy song song với lớp đáy, có các mạch máu chạy thẳng góc về phía cơ tử cung [30].
- Tiêu chuẩn 2: hình ảnh các xoang chứa dịch trong nhu mô của bánh rau ở vùng mà bánh rau ăn vào thành tử cung, hình ảnh Doppler mạch máu những xoang này thường là các xoang mạch (có phổ màu) [30].
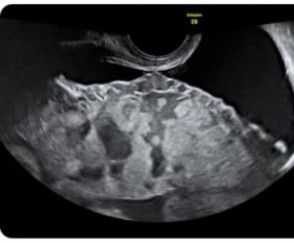
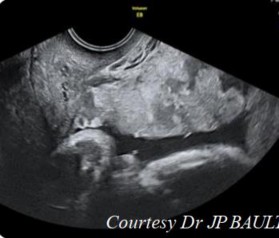
Hình 1.2: Hình ảnh xoang mạch máu trong bánh rau [14]
- Tiêu chuẩn 3: mất hình ảnh khoảng ranh giới giữa cơ tử cung và thành bàng quang, lớp cơ tử cung mỏng < 1 mm, thành bàng quang bị đẩy lồi vào trong lòng của nó (dấu hiệu giả khối u) [30].
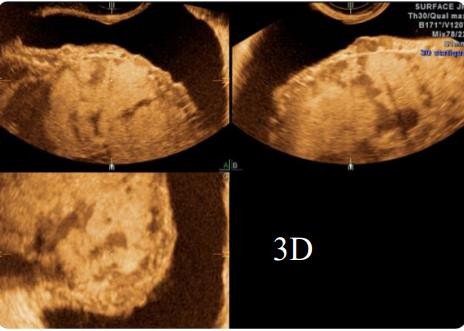
Hình 1.3: Hình ảnh bất thường ở thành bàng quang [31]
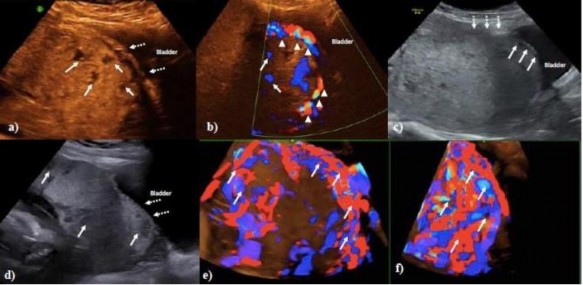
Hình 1.4: Hình ảnh siêu âm doppler màu RCRL [30]
Theo các tiêu chuẩn mô tả trong Y văn thì tiêu chuẩn 1 và 2 gặp ở 100% số trường hợp, trong đó hình ảnh siêu âm 2D có các nang chứa dịch nằm trong nhu mô rau là dễ dàng nhận ra nhất và có giá trị cho chẩn đoán thậm chí từ rất sớm, các dấu hiệu khác thì khó nhận ra hơn trên siêu âm, đó là thành tử cung lồi vào trong lòng bàng quang (dấu hiệu giả khối u).
Một số nghiên cứu trên thế giới về vấn đề này cũng có những nhận định tương tự nhưng nếu chỉ có một tiêu chuẩn thì độ nhạy là 100% nhưng giá trị tiên đoán (+) chỉ là
48%, có hai tiêu chuẩn thì độ nhạy là 80% và giá trị tiên đoán (+) là 86%, còn hình ảnh các nang chứa dịch trong nhu mô rau thì có độ nhạy là 93%, thấp nhất trong các dấu hiệu siêu âm là mất khoảng sảng sau bánh rau thì độ nhạy là 7% và giá trị tiên đoán (+) là 6%, nhưng kết hợp dấu hiệu mất khoảng sáng sau bánh rau với các dấu hiệu siêu âm khác thì độ nhạy là 73% và giá trị tiên đoán (+) là 85% [30].
Đối với siêu âm Doppler màu trong nghiên cứu của Trần Danh Cường [27] đều thấy, có hình ảnh đặc trưng là các mạch máu đi thẳng góc với thành tử cung, hình ảnh các xoang mạch trong nhu mô rau gặp ở 100% số ca. Nghiên cứu trên thế giới cũng chỉ ra rằng, Doppler màu rất có giá trị trong chẩn đoán RCRL với độ đặc hiệu là 96,8%, độ nhạy 87,5%, giá trị tiên đoán (-) là 95,3% và giá trị tiên đoán (+) là 87,5% [30].
* Cộng hưởng từ (magnetic resonance image – MRI)
Một số tác giả trên thế giới đã sử dụng MRI để chẩn đoán RCRL, nhất là trong trường hợp bánh rau bám mặt sau hoặc mặt bên của tử cung - thể loại mà RCRL có thể bị bỏ sót trên siêu âm. MRI còn xác định được mức độ xâm nhập của bánh rau vào bàng quang hoặc vào những vị trí mà siêu âm không thể quan sát được như dây chằng rộng, niệu quản [12, 18, 25]. Tuy nhiên, phương pháp này ít được sử dụng ở Việt Nam để chẩn đoán RCRL do tốn kém.
- MRI có độ nhạy là 92%. Đây là một trong các phương pháp tiên đoán có giá trị cao và đang được tập trung nghiên cứu.
- MRI không hữu ích hơn siêu âm. MRI có giá trị trong 2 trường hợp:
+ Bánh rau cài răng lược ở vị trí mặt sau nên khó quan sát trên siêu âm.
+ Đánh giá mức độ ăn sâu của rau qua cơ tử cung và các tạng lân cận.
- Tuổi thai thích hợp nhất là 24 - 30 tuần. Chụp ngoài tuổi thai này có thể cho kết quả dương tính giả.
- MRI đôi khi làm sai lệch chẩn đoán của siêu âm.
- Các dấu hiệu trên MRI:
+ Bánh rau đẩy lồi vào bàng quang.
+ Tín hiệu tại bánh rau không đồng nhất.
+ Dải tối trong bánh rau ở phim T2.
+ Dấu hiệu đâm xuyên bàn quang.



![Rạch Ngang Đáy Tử Cung Lấy Thai Và Khâu Bảo Tồn Tử Cung [34]](https://tailieuthamkhao.com/uploads/2024/03/18/dac-diem-lam-sang-can-lam-sang-va-ket-qua-phau-thuat-rau-cai-rang-luoc-4-1-120x90.png)

